Остеоартроз
Остеоартроз є супутником старіння людини. Старіння організму людини розпочинається з 40–50-річного віку. Процес старіння людини — процес фізіологічний, однак він супроводжується порушеннями структури та функції багатьох органів і систем організму, що з віком наростають. Відомо, що старість — не хвороба і не діагноз, однак вона зумовлює розвиток багатьох захворювань (!).
Наприкінці ХХ ст. у літературі з’явився термін «неминучі супутники старіння». Це визначення, запропоноване Національною академією наук США, охоплює деменцію, остеоартроз, остеопороз, переломи стегна, ІХС, інсульт, ЦД, рак. Відомо, що у людей похилого і старечого віку при дослідженні виявляють від 3 до 5 і більше різних захворювань.
Остеоартроз — найбільш поширене захворювання суглобів, яке відзначають у людей віком понад 40 років. Майже кожний другий хворий з патологією внутрішніх органів стикається з остеоартрозом у зрілому та похилому віці. Тільки в США на остеоартроз хворіють близько 30 млн людей. Серед осіб віком 65 років остеоартроз діагностували у 50% випадків, а серед досліджуваних віком понад 80 років — у 80% випадків. У Великобританії, Швеції та Голландії остеоартроз кульшових суглобів ІІІ та IV стадій відзначають у 8,4% жінок та у 3,1% чоловіків. Клінічні симптоми остеоартрозу реєструють більше ніж у 20% населення земної кулі, тобто у кожного третього пацієнта віком від 45 до 64 років та у 60–70% хворих віком понад 65 років. Значне підвищення частоти остеоартрозу зумовлене як постарінням населення, так і пандемією ожиріння. Прогнозують, що до 2020 р. захворюваність на остеоартроз може підвищитись на 57%.
Визначення. Остеоартроз (остеоартрит) — хронічне захворювання суглобів дегенеративно-запального характеру, яке характеризується ураженням хрящів, ремоделюванням епіфізів кісток, розвитком остеофітів, а на пізніх стадіях — стійкою деформацією суглобів.
Етіологія. Основною причиною виникнення і розвитку остеоартрозу є порушення взаємовідношень між механічними навантаженнями на суглобову поверхню хряща та можливістю компенсації цього навантаження. Механічний чинник характеризується надмірними перевантаженнями суглобової поверхні хряща. У шахтарів, балерин, вантажників виникають професійні артрози; у футболістів і бігунів — спортивні; при ожирінні характерними є метаболічні навантаження. Спостерігається зниження резистентності хряща до звичайного фізіологічного навантаження внаслідок травми, артриту, метаболічних, мікроциркуляторних, судинних змін, коли відбувається порушення фізико-хімічних властивостей хряща. Нормальні та дегенеративні зміни суглобового хряща проілюстровані на рис. 6.4; 6.5.
Отже, центральною проблемою остеоартрозу є деструкція суглобового хряща внаслідок підвищення активності цитокінів-інтерлейкінів-1, -6, а також фактора некрозу пухлин та матриксних металопротеїназ, у результаті чого хрящ втрачає еластичність, стоншується, тріскається і відбувається розволокнення. За іншими даними, остеоартроз — це аномальне ремоделювання тканин суглобів (кісткової, хрящової, синовіальної та сполучної), що спричиняється цитокінами-інтерлейкінами-1, -6.
Патогенез остеоартрозу відображає схема 6.2.
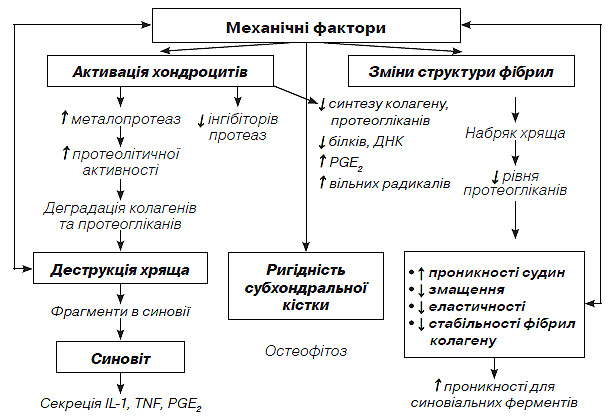
Схема. 6.2. Патогенез остеоартрозу [адаптовано за Н.М. Шубою та співавт., 28]
IL-1 — інтерлейкін; TNF — фактор некрозу пухлини; PGE2 — простагландин Е2
Відомо, що хрящова тканина побудована із хондроцитів, протеогліканів і глікозаміногліканів; вона здатна до ремоделювання, самооновлення (проліферація та диференціація хондроцитів, синтез протеогліканів, колагену тощо) та катаболізму хряща з участю металопротеїнази (стромелізину, колагенази тощо). Баланс цих процесів забезпечує її нормальне функціонування. При остеопорозі руйнівна дія агресивних ферментів домінує над процесами оновлення, і матрикс хряща поступово втрачає чітку волокнисту структуру. У місцях найбільш вираженої деструкції виникає запалення з розвитком реактивного синовіту, що призводить до появи клінічних симптомів захворювання.
Однак можливості ранньої діагностики остеоартриту обмежені, а біохімічні, рентгенологічні, МРТ-дослідження здійснюються переважно в наукових цілях, тому діагноз зазвичай встановлюється пізно. Запобігти розвитку остеоартрозу лікарі не в змозі, але його можна сповільнити шляхом застосування препаратів, що впливають на стан хряща, зокрема глюкозаміну, який відновлює функції протеогліканів. Глюкозамін комбінують з НПЗП та ГК.
Макроскопічно остеоартрозний процес призводить до дегенерації кісткової тканини, яка оточує суглоб, втрати хряща й аномального формування кісткової тканини на межі суглоба (остеофітів) та звуження суглобової щілини. Нормальну поверхню суглоба і пізні дегенеративні зміни суглобового хряща характеризують рис. 6.5 та 6.6.
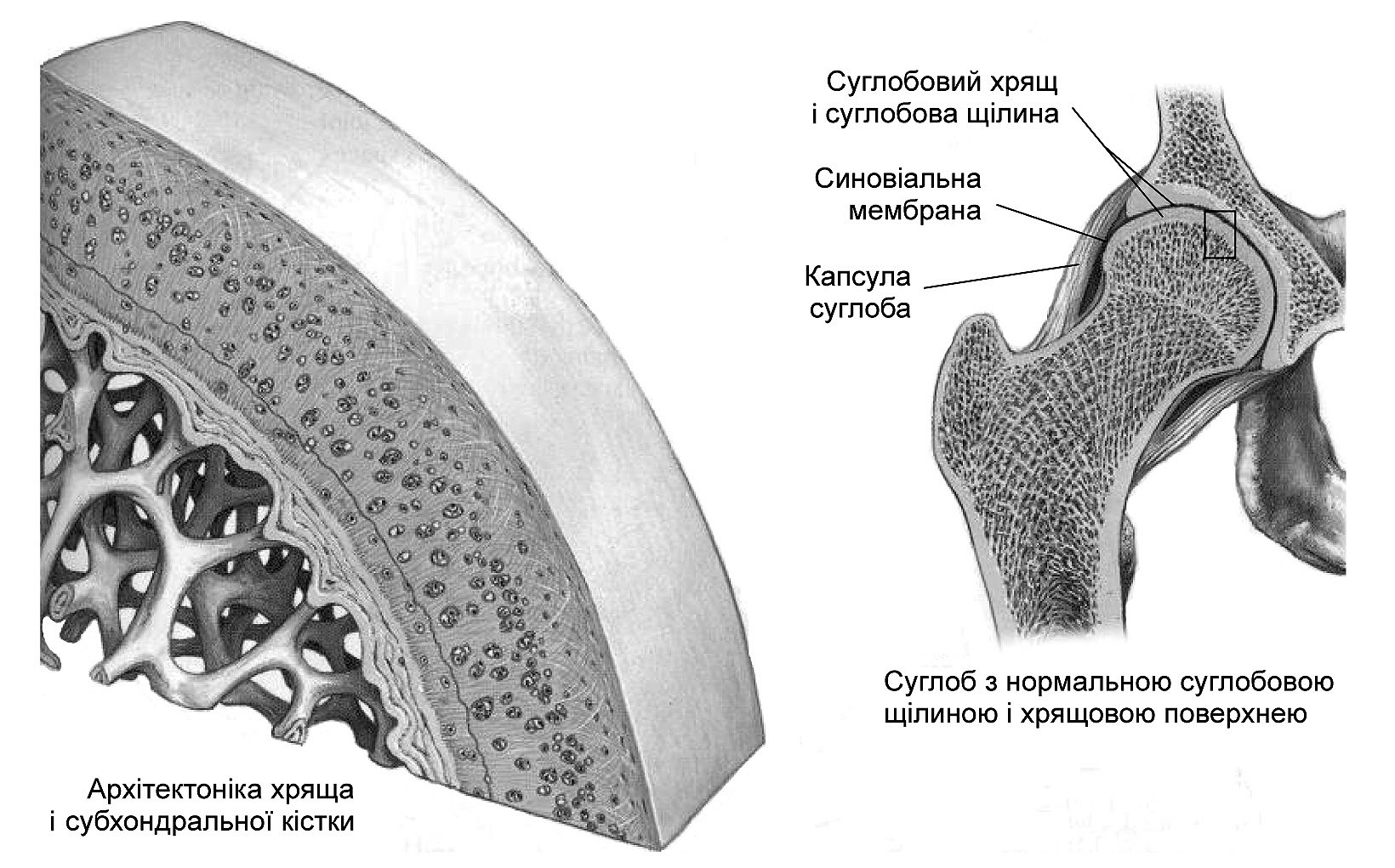
Рис. 6.5. Нормальний суглоб і його поверхня (за Ф. Неттером)
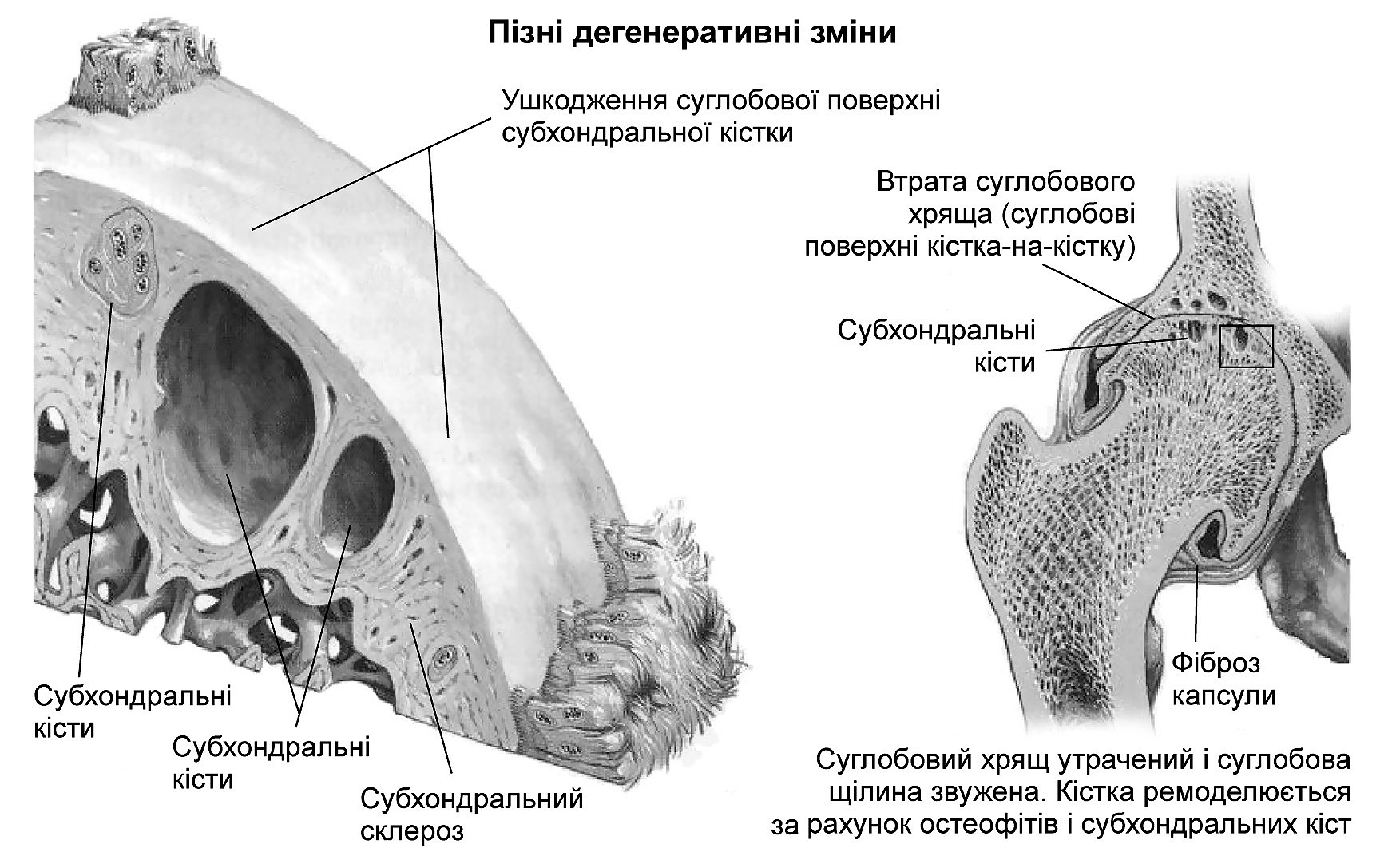
Рис. 6.6. Пізні дегенеративні зміни суглобового хряща і суглоба (за Ф. Неттером)
Причина виникнення первинного остеоартрозу невідома; причиною виникнення вторинного остеоартрозу є відомий патологічний фактор. Коксартроз виникає внаслідок анатомічних дефектів і хронічних травм, асептичного некрозу голівки стегнової кістки. Гонартроз частіше виникає в результаті анатомічних аномалій, вроджених порушень статики, пошкоджень зв’язок, патологічних зміщень надколінка.
Патогенез. При остеоартрозі розвивається кісткова і хрящова недостатність внаслідок впливу наступних чинників:
1) постійне підвищення механічного тиску на хрящ, що призводить до розриву колагенової мережі з утворенням глибоких розколин і дифузії протеогліканів крізь пошкоджену тканину;
2) порушення синтезу протеогліканів хондроцитами (хондроцитарна теорія);
3) підвищення активності лізосомальних ферментів, інтерлейкінів-1, -6, фактора некрозу пухлин;
4) імунологічні порушення (підвищення функції Т-хелперів і поява аутоантитіл до компонентів хряща), активація ПОЛ і зниження АОСЗ;
5) локальна капіляротрофічна недостатність у результаті мікроциркуляторних порушень;
6) гормональний фактор (надлишок естрогенів на тлі недостатності прогестерону та андрогенів);
Згідно із сучасними уявленнями, остеоартроз виникає в результаті взаємодії багатьох генетичних, ендогенних та екзогенних факторів.
Ендогенні фактори:
- вік;
- стать;
- дефекти розвитку;
- спадковість.
Екзогенні фактори:
- травми;
- професійна діяльність;
- спортивна активність;
- надлишкова маса тіла;
- зниження фізичної активності.
Остеоартроз різної локалізації має неоднакове походження. В етіології остеоартрозу дистальних міжфалангових суглобів виділяють спадковість і травму; коксартроз виникає внаслідок анатомічних дефектів (уражений вивих, дисплазія, перелом) і хронічних процесів (асептичний некроз голівки стегнової кістки, субхондральна ішемія, наслідки травми). Біохімічна теорія зводить роль ожиріння в патогенезі остеоартрозу до хронічного перевантаження суглобів внаслідок надмірної маси тіла (зменшення сили м’язів стегна спричиняє зменшення амортизаційних можливостей хрящової тканини). Розвиток остеоартрозу спричиняє метаболічний синдром (відзначають у 10–20% населення Європейських країн і в 25% населення США) [15, 22, 28].
Класифікація остеоартрозу
І. Первинний (ідіопатичний).
А. Локалізований:
- суглоби кистей;
- суглоби стоп;
- колінні суглоби;
- кульшові суглоби;
- хребет;
- інші суглоби.
Б. Генералізований (≥3 груп суглобів):
- з ураженням дистальних і проксимальних міжфалангових суглобів;
- з ураженням великих суглобів;
- ерозивний.
ІІ. Вторинний.
А. Посттравматичний.
Б. Вроджені, набуті або ендемічні хвороби (хвороба Пертеса, синдром гіпермобільності та ін.).
В. Метаболічні хвороби:
- охроноз;
- гемохроматоз;
- хвороба Вільсона;
- хвороба Гоше.
Г. Ендокринопатії:
- акромегалія;
- гіперпаратиреоз;
- ЦД;
- гіпотиреоз.
Д. Хвороба відкладання кальцію (фосфату кальцію, гідроксоапатиту).
Е. Невропатії (хвороба Шарко).
Ж. Інші захворювання (аваскулярний некроз, РА, хвороба Педжета та ін.).
Рентгенологічна класифікація остеоартрозу
Класифікацію J.H. Kellgren та J.S. Lawrence (1957) використовують для визначення рентгенологічної стадії остеоартрозу:
0 стадія — відсутні зміни, характерні для остеоартрозу.
І стадія — сумнівні зміни (сумнівне звуження суглобової щілини та можливі крайові остеофіти).
ІІ стадія — мінімальні прояви (визначені остеофіти та можливе звуження суглобової щілини).
ІІІ стадія — помірні прояви (множинні остеофіти, значене звуження суглобової щілини, ознаки склерозу, можлива деформація країв кістки).
ІV стадія — виражені зміни (великі остеофіти, виражене звуження суглобової щілини, виражений склероз, визначена деформація країв кістки).
Клінічна класифікація остеоартрозу (Асоціація ревматологів України, 2016)
І. Первинний (ідіопатичний):
А. Локалізований (<3 суглобів): суглоби кистей, стоп, колін, кульшові, хребет та ін.
Б. Генералізований (>3 суглобів):
1) з ураженням дистальних і проксимальних міжфалангових суглобів (вузлики Гебердена, Бушара);
2) з ураженням крупних суглобів;
3) ерозивний.
ІІ. Вторинний:
А. Посттравматичний.
Б. Вроджені, набуті чи ендемічні захворювання (хвороба Пертеса, синдром гіпермобільності тощо).
В. Метаболічні хвороби (охроноз, гемохроматоз, хвороба Вільсона, хвороба Гоше).
Г. Ендокринопатії: акромегалія, гіперпаратиреоз, ЦД, гіпотиреоз.
Д. Хвороба відкладання кальцію (фосфат кальцію, гідроксоапатит).
Е. Нейропатії (хвороба Шарко).
Ж. Інші захворювання (аваскулярний некроз, РА, хвороба Педжета тощо).
ІІІ. Рентгенологічна стадія (за J.H. Kellgren, J.S. Lawrence): 0, І, ІІ, ІІІ, ІV.
ІV. Синовіт: з синовітом та без синовіту.
V. Функціональна недостатність суглобів:
Функціональна недостатність 0 — збережена працездатність;
Функціональна недостатність І — працездатність тимчасово обмежена;
Функціональна недостатність ІІ — працездатність втрачена;
Функціональна недостатність ІІІ — потребує сторонньої допомоги.
Приклади формулювання дiагнозу:
1. Остеоартроз, моноостеоартроз (коксартроз правобічний), без помітного прогресування, клініко-рентгенологічна стадія ІІІ, функціональна недостатність суглобів ІІІ.
2. Остеоартроз, поліостеоартроз, безвузликовий варіант, швидкопрогресуючий перебіг, клініко-рентгенологічна стадія ІІ, функціональна недостатність суглобів ІІ. Лівобічний плечелопатковий періартрит.
Клініка остеоартрозу наведена на рис. 6.7; 6.8 та в алгоритмі 6.6.
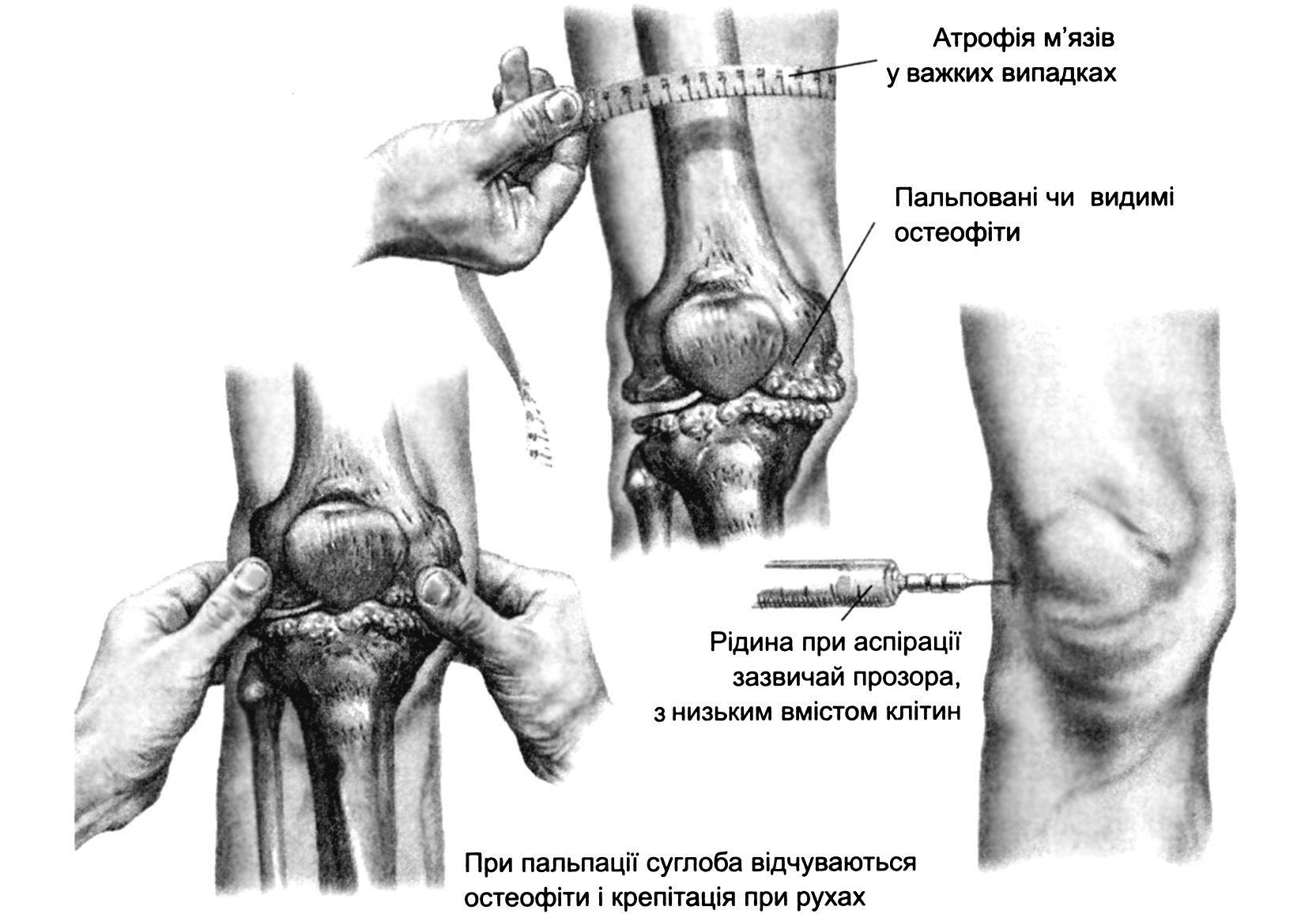
Рис. 6.7. Клінічні прояви гонартрозу [адаптовано за В. Г. Передерієм, С. М. Ткачем, 2009]
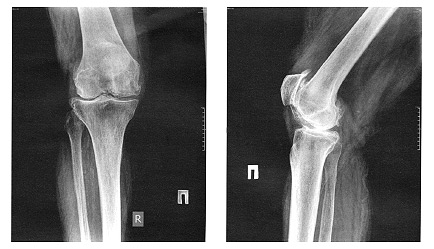
Рис. 6.8. Рентгенографія колінного суглоба в прямій та боковій проекціях [19]
Остеоартроз, ІІІ рентгенологічна стадія: латеральні остеофіти на великогомілковій кістці; медіальні остеофіти на стегновій та великогомілковій кістках; латеральне та медіальне звуження суглобової
щілини
| Алгоритм 6.6. Критерії діагностики остеоартрозу [11]
1. Клінічні критерії:
2. Рентгенологічні критерії:
3. МРТ критерії: можуть бути виявлені морфологічні зміни та повні дефекти в товщині хряща, тканини, але розпізнавання волокнистості цим методом здійснюватися не може. 4. КТ критерії мають мінімальні переваги над звичайною рентгенографією в тих випадках, коли не потрібен аксіальний вигляд суглоба. Радіоізотопна діагностика вважається неадекватною в оцінці прогресування хвороби, оскільки вона не оцінює адекватно анатомічні деталі, однак затримка технецію в колінному суглобі свідчить про подальшу втрату хрящової тканини у пацієнтів з вираженим остеоартрозом. 5. Ультразвукові критерії дають змогу здійснити оцінку цілісності хряща і його деградації, але в більшості несучих суглобів хрящ є важкодоступним. |
Шкала підрахунку балів колінного суглоба Лісхолма (The Lysholm knee scoring scale) призначена для заповнення пацієнтом за участю лікаря. При загальному підрахунку балів результат класифікується як «незадовільний», «задовільний», «добрий» або «відмінний». Абсолютно здоровому колінному суглобу відповідає показник у 100 балів. Показник 84 бали вважається нижньою межею відмінних/добрих результатів (табл. 6.32).
Таблиця 6.32. Шкала клінічної оцінки функції колінного суглоба при остеоартрозі за Лісхолмом (The Lysholm knee scoring scale)
| Кульгавість | Немає | 5 |
| Періодична або незначна | 3 | |
| Значна або постійна | 0 | |
| Опороздатність | Повна | 5 |
| Тростина або милиці | 3 | |
| Вагове навантаження неможливе | 0 | |
| Підіймання сходами | Без проблем | 10 |
| Незначно утруднене | 6 | |
| Можливе по одній сходинці | 2 | |
| Неможливе або можливе зі значним зусиллям | 0 | |
| Можливість повністю присісти | Без проблем | 5 |
| Незначно утруднена | 4 | |
| Можливо до 90° | 2 | |
| Неможливо | 0 | |
| Нестійкість | Немає нестійкості | 25 |
| Зрідка нестійкість при атлетичних чи інших значних фізичних навантаженнях | 20 | |
| Часто нестійкість при атлетичних або інших значних фізичних навантаженнях | 15 | |
| Нестійкість інколи при звичайній руховій активності | 10 | |
| Нестійкість часто при повсякденній руховій активності | 5 | |
| Нестійкість при кожному кроці | 0 | |
| Набряклість суглоба | Немає | 10 |
| Виникає при значних фізичних навантаженнях | 6 | |
| Виникає при повсякденних навантаженнях | 2 | |
| Є постійно | 0 | |
| Біль | Немає | 25 |
| Іноді при значних фізичних навантаженнях | 20 | |
| Часто при значних фізичних навантаженнях | 15 | |
| Після довготривалої ходьби | 10 | |
| Після ходьби на відстань менш ніж 2 км | 5 | |
| Постійний | 0 | |
| Блокада суглоба | Немає | 15 |
| Псевдоблокада, «чіпляння» | 10 | |
| Рідко | 6 | |
| Часто | 2 | |
| Блок на момент обстеження | 0 | |
| Інтерпретація суми балів | ||
| Незадовільно | 0–64 | |
| Задовільно | 65–83 | |
| Добре | 84–94 | |
| Відмінно | 95–100 | |
Можливі причини больового синдрому в хворих на остеоартроз наведені в табл. 6.33.
Варіанти клінічних критеріїв діагностики остеопорозу різних суглобів наведено в табл. 6.34.
Гонартроз характеризується такими клінічними симптомами:
- біль у колінному суглобі;
- крепітація протягом більшості днів попереднього місяця;
- вік понад 37 років;
- вранішня скутість мінімум 30 хв;
- кісткова деформація (здуття);
- відсутність крепітації;
Клінічні та рентгенологічні симптоми гонартрозу:
1. Біль у колінному суглобі протягом попереднього місяця, найчастіше вдень.
2. Остеофіти:
а) типова для артрозу синовіальна рідина (світла, в’язка, кількість клітин менше 2000/мл); якщо немає даних про синовіальну рідину, то замість цього враховується вік менш ніж 40 років;
б) вранішня скутість щонайменше 30 хв;
в) крепітація при активних рухах.
Чутливість рентгенологічних симптомів становить 94%, специфічність — 88%.
Лікування остеоартрозу
Немедикаментозні методи лікування:
1. Застосування фізичних вправ, ходьба, зменшення маси тіла.
2. Використання тепла або холоду місцево слід розглядати як доповнення до основної терапії.
3. Лікувальна фізкультура повинна бути основним методом лікування пацієнтів з остеоартрозом незалежно від віку, супутніх захворювань, сили болю або непрацездатності. Фізичні вправи повинні включати місцеве зміцнення м’язів і загальний аеробний фітнес.
4. Медичні працівники повинні розглядати питання про використання черезшкірної електричної стимуляції нервів як доповнення до основного лікування для полегшення болю.
5. Доцільно давати поради щодо відповідного взуття (включаючи взуття з амортизацією), яке є частиною лікування пацієнтів з остеоартрозом нижніх кінцівок. У пацієнтів з остеоартрозом, у яких є біль у суглобах або нестабільність, необхідно розглянути питання про скоби/устілки /опори на додаток до основного лікування.
6. Допоміжні пристрої (наприклад тростини та ін.) слід розглядати як доповнення до основного лікування для пацієнтів з остеоартрозом, які мають специфічні проблеми в повсякденній діяльності.
Медикаментозне лікування [5, 15, 20, 22]:
1. Лікарі повинні розглянути питання про призначення парацетамолу для полегшення болю на додаток до основного лікування. Поряд із цим доцільно розглянути питання про призначення місцевих НПЗП для зменшення вираженості болю на додаток до основного лікування людям з остеоартрозом колінного суглоба або суглобів кисті.
2. Якщо парацетамол або місцеві НПЗП забезпечують недостатнє полегшення болю у людей з остеоартрозом, слід додати пероральний НПЗП (інгібітори ЦОГ-2).
3. Пероральні НПЗП (інгібітор ЦОГ-2) повинні застосовуватися в мінімальній ефективній дозі впродовж найкоротшого періоду часу разом з ІПП. Усі пероральні НПЗП/інгібітори ЦОГ-2 мають знеболювальну дію аналогічної вираженості, але розрізняються за своїм потенціалом токсичності для ШКТ, печінки, серцево-судинної системи і нирок, тож, обираючи засіб і дозу, слід враховувати індивідуальні фактори ризику пацієнта, у тому числі вік. Якщо хворі на остеоартроз потребують використання низьких доз АСК, у разі неефективності парацетамолу, слід розглянути доцільність його заміни на НПЗП або інгібітор ЦОГ-2 (гідроксихлорохін чи німесулід).
4. Внутрішньосуглобові ін’єкції повинні застосовуватися тільки після завершення диференційної діагностики з виключенням інфекційного артриту та інших неінфекційних запальних артропатій. З метою уникнення можливого негативного впливу мікрокристалічних розчинів ГК на метаболізм хряща внутрішньосуглобові ін’єкції ГК повинні застосовуватись тільки у хворих на остеоартроз з реактивним синовітом, встановленим клінічно (місцеве підвищення температури, балотування надколінка) або за результатами УЗД. Вводити ГК можна не частіше 4 разів на рік в один суглоб. Внутрішньосуглобові ін’єкції ГК тривалої дії ефективні при сильно вираженому болю, особливо при остеоартрозі трапецієметакарпального суглоба. У випадку застосування внутрішньосуглобових ін’єкції ГК тривалої дії в дрібні суглоби кистей їх доза не повинна перевищувати 0,3 мл для одного суглоба.
До базисних препаратів для терапії остеоартрозу, що здатні модифікувати перебіг захворювання, належать глюкозаміну сульфат, хондроїтину сульфат, діацереїн, неомилювані сполуки олій авокадо і сої та гіалуронова кислота, що вводиться внутрішньосуглобово. Саме базисні препарати, на відміну від НПЗП і ГК, здатні зупинити структурні зміни суглобового хряща й прогресування остеоартрозу (!). Завдяки застосуванню цієї групи лікарських засобів у більшості пацієнтів вдається досягти значного зниження або повного припинення прогресування остеоартрозу і в цілому поліпшити прогноз захворювання. Усі базисні препарати або препарати сповільненої дії починають діяти поступово, але їхня дія зберігається тривалий час після відміни. Структурно-модифікуючий ефект препаратів (сповільнення рентгенологічних змін в суглобі) відзначається через 2–3 роки після початку лікування.
Глюкозаміну сульфат — препарат, що сприяє відновленню структури хрящової тканини. Глюкозаміну сульфат, що входять до складу препарату, є сіллю природного аміно-моносахариду глюкозаміну, аналогічного ендогенному глюкозаміну. Препарат стимулює процеси синтезу глікозаміногліканів і протеоглікану хряща, а також підвищує утворення гіалуронової кислоти в синовіальній рідині. Глюкозаміну сульфат пригнічує ферменти, що руйнують хрящову тканину, уповільнює руйнування хрящової тканини і перешкоджає розвитку і прогресуванню остеоартрозу. Препарат призначений для перорального застосування у вигляді порошку, що слід розчинити в питній воді перед прийомом, або таблеток (у дозі 750 мг). Для досягнення максимального ефекту розчин рекомендується вживати під час прийому їжі. Дорослим при остеоартрозі призначають 1 пакетик чи 1 таблетку препарату на добу. Рекомендована тривалість терапії, залежно від тяжкості захворювання, становить від 4 тиж до 6 міс. Вважається, що глюкозаміну сульфат є відносно безпечним для хворих, які не мають виражених змін з боку внутрішніх органів, і, як правило, добре переноситься пацієнтами. У період терапії глюкозаміну сульфатом можливий розвиток болю в епігастральній ділянці, порушень випорожнення, здуття живота (метеоризму), а також головного болю і шкірних реакцій гіперчутливості.
Хондроїтину сульфат є найважливішим компонентом сполучної тканини і входить до складу кісток, хрящів, сухожиль, зв’язок. Він впливає на обмінні процеси у гіаліновому хрящі, зменшує дегенеративні зміни у хрящовій тканині суглобів, стимулює біосинтез глікозаміногліканів. При лікуванні препаратом зменшується болючість, зростає рухливість уражених суглобів, знижується потреба в НПЗП. Препарат рекомендується застосовувати дорослим внутрішньо по 1–2 таблетки у дозі 500 мг, мінімальна тривалість курсу — 6 тиж; максимум клінічної дії спостерігається після застосування препарату протягом 2–3 міс. Лікування слід починати з 2 таблетки на добу (вранці та увечері), потім переходячи на 1 таблетку на добу; індивідуальну тривалість курсів і частоту прийому визначає лікар залежно від стадії хвороби, больового синдрому та клінічної відповіді. При лікуванні хондроїтину сульфатом можуть відзначатися побічні дії у вигляді алергічних реакцій (шкірний висип, свербіж, кропив’янка тощо) та порушення функції ШКТ (нудота, біль у животі, метеоризм).
Найвідомішим хондопротекторним препаратом є хондроїтиновий комплекс, який містить 500 мг глюкозаміну гідрохлориду та 400 мг хондроїтину сульфат натрію. Препарат слід приймати внутрішньо, запиваючи невеликою кількістю води. Дорослим призначають 1 капсулу 3 рази на добу; мінімальна тривалість лікування становить 2 міс. Курс лікування зазвичай повторюють з інтервалом від 3 до 6 міс. Прийом препарату в рекомендованому режимі забезпечує необхідну добову дозу глюкозаміну та хондроїтину, ефективність якої підтверджена багатьма клінічними дослідженнями. Препарат характеризується протизапальною та анальгезуючою дією, а за умов довготривалого лікування (>6 міс) гальмує прогресування остеоартрозу.
Діацереїн — препарат групи НПЗП з хворобо-модифікуючими властивостями. Він знижує активність запалення, деградації і наступного руйнування хряща при остеоартрозі. При тривалому застосуванні діацереїн стимулює синтез протеогліканів — складових суглобового хряща. Стандартний прийом препарату полягає у застосуванні 1 капсули (50 мг) 2 рази на добу (вранці і ввечері, після їжі). Капсули слід ковтати цілими, не розжовуючи, і запивати водою. Ефект лікування спостерігається через 2–4 тиж. Препарат приймається безперервно тривало або курсами тривалістю не менше 4 міс. При використанні діацереїну можуть розвиватися алергічні реакції, побічні явища з боку травної системи: діарея, нудота, блювання, біль у животі. У цьому випадку доза препарату повинна бути знижена до 1 капсули на добу. У процесі лікування може мати місце інтенсивне забарвлення сечі від жовтого до коричневого кольору (залежно від кислотності сечі), що не вимагає зниження дози (чи відміни) препарату. Використання діацереїну протипоказане під час вагітності; на час терапії діацереїном необхідно припинити грудне вигодовування дітей.
Неомилювані сполуки олій авокадо та сої — це комбінований препарат, до складу якого входять фітостероли та жирні кислоти, які отримують внаслідок гідролізу олій авокадо та соєвих бобів методом молекулярної дистиляції у пропорції 1:2. Препарат відновлює нормальну структуру хряща, стимулюючи синтез протеогліканів і колагену. Дорослі приймають препарат внутрішньо по 1 капсулі на добу, бажано вранці під час їди, запиваючи водою. Курс лікування триває від 3 до 6 міс на рік; якщо покращення протягом 3 міс не відбулося, лікування після місячної перерви можна продовжити ще на 3 міс [16]. Препарат зазвичай не спричиняє побічних ефектів; зрідка спостерігаються алергічні реакції. Під час вагітності та грудного вигодовування застосовувати препарат не рекомендується.
Гіалуронова кислота застосовується внутрішньосуглобово у вигляді щотижневих ін’єкцій, зазвичай упродовж 5 тиж. Дорослим та дітям старше 15 років призначають по 2 мл гіалуронової кислоти (20 мг) 1 раз на тиж. При застосуванні гіалуронової кислоти інколи можуть спостерігатися окремі випадки реакцій у місці ін’єкції (біль, набряк/припухлість, гіперемія, почервоніння, свербіж). Ці симптоми зникають протягом декількох днів, якщо дати суглобу відпочити та прикласти пакет з льодом. Лише в поодиноких випадках такі реакції бувають тривалішими і серйознішими. Зрідка спостерігаються випадки бактеріального артриту і РеА у місці внутрішньосуглобової ін’єкції. Можливий розвиток алергічних реакцій (шкірні реакції, кропив’янка, свербіж, дуже рідко — анафілактичний шок, але без фатальних наслідків). Внутрішньосуглобову ін’єкцію повинні виконувати компетентні медичні працівники в асептичних умовах, необхідних для цього способу застосування; особлива обережність необхідна за наявності симптомів інфекції в місці ін’єкції, щоб запобігти можливому виникненню бактеріального артриту.
Протягом кількох останніх років було доведено ефективність інгібіторів факторів росту нервів у зменшенні вираженості болю в пацієнтів з остеопорозом танезумабу. У ході масштабного дослідження T.J. Schnitzer та співавторів (2015) за участю пацієнтів з остеоартрозом колінного та кульшового суглоба було проаналізовано застосування довенного танезумабу (5 чи 10 мг) чи плацебо протягом 8 тиж. Монотерапія танезумабом виявилася ефективнішою за комбіноване лікування танезумабом та НПЗП. Парадоксально, що ризик тотального протезування суглоба в групі танезумабу з НПЗП був вищим, ніж у групі монотерапії. У групах, що приймали танезумаб у дозі 10 мг, спостерігалася також вища частота швидкопрогресуючого остеоартрозу, ніж у групі монотерапії НПЗП. Були виявлені побічні явища внаслідок застосування танезумабу з боку суглобів, а саме первинний остеопороз, швидкопрогресуючий остеоартроз тощо, однак застосування танезумабу не асоціювалося з підвищеною ймовірністю остеонекрозу, хоча супроводжувалося дозозалежним підвищенням ризику швидкого прогресування остеоартрозу.
Нині досліджується ще кілька методів лікування остеоартрозу, зокрема курс кальцитоніну (інгібітор активності остеобластів, який широко застосовується в лікуванні остеопорозу) у дозі 0,8 мг 2 рази на добу протягом 2 років забезпечує зниження оцінки за шкалою WOMAC у цілому та за окремими субшкалами (біль, функція суглоба, скутість) у порівнянні з групою плацебо. Однак цей препарат не сприяє істотному сповільненню звуження суглобової щілини. Нещодавно з’явилися також роботи щодо призначення бісфосфонатів як засобу лікування остеоартрозу кульшового суглоба з больовим синдромом. Призначення перидронату (100 мг 4 рази на добу протягом 10 днів) сприяло зменшенню на 48% вираженості болю в кульшовому суглобі порівняно з групою плацебо.
Залежно від швидкості дії препарати, які застосовуються для лікування остеоартрозу, поділяються на засоби зі швидкою та повільною дією (табл. 6.35).
Таблиця 6.35. Фармакотерапія остеоартрозу залежно від швидкості дії на суглоб
| Препарати, що модифікують симптоми | |
| Зі швидкою дією | З повільною дією |
|
|
Доцільно зазначити, що найчастіше застосовуються НПЗП — щороку в світі на них виписують 500 млн рецептів; щодня ці препарати застосовують 30 млн осіб (!). Однак слід пам’ятати, що НПЗП підвищують ризик кардіоваскулярних ускладнень та смерті на фоні ІХС [22].
Міжнародні рекомендації щодо медикаментозного лікування остеоартрозу
Сучасні підходи до ведення пацієнтів з остеоартрозом викладені в низці клінічних рекомендацій ревматологічних товариств — EULAR, ACR, Міжнародного товариства вивчення остеоартрозу (Osteoarthritis Research Society International — OARSI) тощо.
Сповільнення деградації суглобового хряща — стратегічне завдання лікування остеоартрозу. На сьогодні у лікуванні остеоартрозу можна виділити два основних напрямки: терапія для полегшення больового синдрому і пригнічення запалення та спрямована на субстрат захворювання — патологічні зміни суглобового хряща. Саме деградацію хрящової тканини суглобів сьогодні розглядають як перспективний напрямок терапії остеопорозу, хоча реальні можливості впливу на цей процес обмежені. Хрящова тканина не містить больових рецепторів, тому важливим аспектом цієї проблеми є профілактика руйнування суглобового хряща.
Порівняльна ефективність НПЗП при ревматичних захворюваннях. Усі НПЗП в середніх і максимальних протизапальних терапевтичних дозах мають приблизно однаковий анальгезивний ефект. Ефективність НПЗП зростає при підвищенні дози. Ін’єкційне в/в і в/м введення НПЗП має перевагу над пероральним застосуванням щодо швидкості знеболювального ефекту; інші переваги неоднозначні. НПЗП в середніх і максимальних терапевтичних дозах більш ефективні, ніж парацетамол у дозі 4 г/добу.
Аналіз результатів РКД показав, що деякі селективні і неселективні НПЗП підвищують ризик розвитку ІМ та інших ускладнень ССЗ. Найбільш часто ІМ виникав при застосуванні ібупрофену у високій дозі та диклофенаку. Напроксен був нейтральним стосовно ризику виникнення кардіоваскулярних подій. Целекоксиб значно підвищує ризик виникнення ІМ та інсульту порівняно з неселективним НПЗП (!). Ризик виникнення ІМ під впливом мелоксикаму не визначався.
При остеоартрозі застосовують ненаркотичний анальгетик парацетамол, який значно рідше спричиняє побічні реакції з боку верхнього відділу системи травлення (кровотеча, перфорація, обструкція), ніж інші НПЗП, але при підвищенні дози препарату до 2 г виникають симптоми синдрому подразненого товстого кишечнику. Поряд із цим нещодавно встановлено, що парацетамол не підвищує АТ, а НПЗП, навпаки, спричиняють АГ [20, 22].
Якщо НПЗП і парацетамол не зменшують вираженість болю в суглобах, то інколи при остеоартрозі можна застосовувати наркотичний анальгетик трамадол [20], дозу якого титрують, розпочинаючи з 50 мг/добу до 150–300 мг/добу. Тривалого застосування наркотичних анальгетиків слід уникати.
У разі недостатньої ефективності парацетамолу і високого ризику розвитку побічних реакцій внаслідок терапії НПЗП можливе його комбінування з НПЗП у формі гелю, крему або мазі (ібупрофену, піроксикаму, диклофенаку тощо). Однак слід уникати комбінування пероральних форм різних НПЗП у зв’язку з можливим ризиком виникнення побічних реакцій, хоча додавання трансдермальних форм НПЗП до пероральної терапії може підвищувати її ефективність. При цьому знеболювальна терапія при остеоартрозі проводиться лише курсами або за вимогою; необхідності тривалого її застосування немає.
При остеоартрозі можна застосовувати системну ензимотерапію комбінованим препаратом, що містить рутин, бромелаїн, трипсин, а також препаратом, що містить, панкреатин, папаїн, рутозиду тригідрат, бромелаїн, трипсин, ліпазу, амілазу, хімотрипсин. Протизапальний і вторинний знеболювальний ефекти цих препаратів зумовлені їх позитивним впливом на метаболізм біологічно активних речовин (кініни, інтерлейкіни), котрі вивільнюються в зоні запалення і спричиняють підвищення проникності судин, розвиток набряків, появу болю тощо. Ці засоби мають протинабрякову властивість, яка найбільш виражена у препарату, що містить рутин, бромелаїн та трипсин (призначають по 2 таблетки 3 рази на добу).
Безумовно, ГК чинять найбільш потужну протизапальну дію, однак їх тривале застосування при остеоартрозі не показане. Протипоказанням для місцевого використання ГК при остеоартрозі є неефективність НПЗП та персистування запалення навколосуглобових тканин (тендовагініти, бурсити тощо).
Схему застосування депо-форм ГК для внутрішньосуглобового ведення при остеопорозі наведено в табл. 6.36.
Таблиця 6.36. Основні депо-форми ГК для внутрішньосуглобових ін’єкцій
| Препарат | Склад активної речовини в 1 мл суспензії в мг | Тривалість ефекту після відміни |
| Гідрокортизону ацетат | 25 мг ацетату гідрокортизону | 3–7 тиж |
| Тріамцинолон | 40 мг тріамцинолону ацетоніду | 1–2 тиж |
| Бетаметазон | 2 мг бетаметазону динатрію фосфату;
5 мг бетаметазону дипропінату |
|
| Метилпреднізолон | 40 мг метилпреднізолону ацетату | 3–4 тиж |
При застосуванні цих форм ГК можливий розвиток атрофії шкіри та підшкірної клітковини, некроз сухожиль (особливо при застосуванні гідрокортизону та тріамцинолону). Їх рекомендується призначати дуже обережно при ІІІ–IV рентгенологічних стадіях остеоартрозу.
Хондропротектори показані незалежно від рентгенологічної стадії, але їх призначення необхідно узгодити з ортопедом-травматологом.
Застосування різних методів лікування при остеоартрозі наведено нижче.
Методи лікування остеоартрозу (Асоціація ревматологів України, 2017)
1. Протизапальна і анальгетична терапія:
- НПЗП — неселективні інгібітори ЦОГ-2 (диклофенак, ібупрофен та ін.).
- НПЗП — селективні інгібітори ЦОГ-2:
- мелоксикам 7,5–15—20 мг 1 раз на добу;
- німесулід 100 мг 2 рази на добу;
- целекоксиб 100–200 мг/добу.
- Антагоністи рецепторів інтерлейкіну-1 (діацереїн 20 мг 2 рази на добу протягом 3 міс).
- Препарати системної ензимотерапії (препарат, що містить рутин, бромелаїн, трипсин, та препарат, що містить, панкреатин, папаїн, рутозиду тригідрат, бромелаїн, трипсин, ліпазу, амілазу, хімотрипсин, 2–5 таблеток 3 рази на добу протягом 3 тиж).
- ГК внутрішньосуглобово (у разі неефективності інших препаратів) — не більше 4 ін’єкцій на рік:
- метилпреднізолон 20–40 мг;
- гідрокортизон 50–125 мг.
2. Хондропротектори:
- Глюкозаміну гідрохлорид 1500 мг 1 раз на добу протягом 2–3 міс (разом з НПЗП).
- Хондроїтину сульфат 750 мг 2 рази на добу протягом 3 тиж, потім 500 мг 2 рази на добу тривало.
- Кислота гіалуронова 20 мг внутрішньосуглобово 1 раз на тиждень протягом 2 тиж; 3 цикли кожні 3 тиж.
- Препарат, що містить екстракт морських організмів, — при ураженні декількох суглобів (1 мл 1 раз на добу в/м 20 днів, при ураженні крупних суглобів — в/с або в/м по 2 мл 1 раз на 3 дні протягом 18 днів).
3. Місцеве застосування мазевих і гелевих форм НПЗП (ібупрофен, піроксикам, диклофенак).
4. Системна ензимотерапія (препарат, що містить рутин, бромелаїн, трипсин) при синовіті.
5. Ортопедичне лікування.
6. ЛФК.
7. Фізіотерапія.
8. Санаторно-курортне лікування.
Покрокове лікування остеопорозу розглянуто в алгоритмі 6.7, лікування остеопорозу за даними Європейського товариства з клінічних та економічних аспектів остеопорозу та остеоартриту — в алгоритмі 6.8.
| Алгоритм 6.7. Сучасне лікування остеоартрозу [11]
Крок 1. Етіологічне лікування та нормалізація маси тіла з метою зменшення навантажень на суглоби: навчання хворого, гіпокалорійна дієта, розвантажувальні дні, загальний масаж, спеціальне ортопедичне взуття, лікувальна фізкультура (вправи, спрямовані на укріплення м’язів та розширення об’єму рухів у суглобах), використання випрямлячів (для genu varum). Крок 2. Протизапальна і знеболювальна терапія: 1. НПЗП: парацетамол, препарат, що містить ібупрофен + парацетамол; диклофенак натрію, мелоксикам (15–20 мг/добу), німесулід (200 мг/добу), целекоксиб (200–400 мг/добу), вальдекоксиб (10–20 мг/добу), які не поглиблюють дегенеративних змін у хрящі; місцево використовуються мазі та гелі (диклофенаковий, піроксикамовий, кетопрофеновий, ібупрофеновий гелі, індометацинова мазь), які застосовуються 3–4 рази на добу. 2. Наркотичні засоби (за умови неефективності інших препаратів) — трамадолу гідрохлорид по 50 мг 3 рази на добу. 3. ГК, тріамцинолон, метилпреднізолон, бетаметазон внутрішньосуглобово за вираженої активності процесу. 4. Внутрішньосуглобові ін’єкції інгібіторів протеолізу (апротинін), ГК тріамцинолону (3–5 ін’єкцій на курс). Рекомендації ACR пропонують здійснювати не більше 3–4 ін’єкцій у колінний суглоб протягом року (за необхідності більшої кількості ін’єкцій на рік необхідно розглянути інші варіанти лікування). Крок 3. Покращення мікроциркуляції в хрящах суглобів:
Крок 4. Терапія, спрямована на уникнення подальших дегенеративних змін і покращення метаболічних процесів у суглобовому хрящі шляхом застосування хондропротекторів (препарати повільної дії):
Крок 5. Ортопедичне лікування сколіозу, плоскостопості, остеотомія, ендопротезування, артроскопія для промивання суглоба і видалення хрящового детриту. Укріплення м’язів: масаж, ЛФК, плавання. Ультразвукова терапія, рефлексотерапія. Крок 6. Хірургічне лікування: ендопротезне лікування при остеопорозі з вираженим больовим синдромом, що не підлягає консервативному лікуванню, а також при серйозному порушенні функції суглоба (до розвитку значних деформацій, нестабільності суглоба, контрактур і м’язової атрофії). |
|
Алгоритм 6.8. Лікування остеопорозу за даними Європейського товариства з клінічних та економічних аспектів остеопорозу та остеоартриту (ESCEO, 2014) Крок 1. Призначення парацетамолу та/або симптоматичних повільно діючих препаратів (SYSADOA). Парацетамол характеризується низьким анальгезивним ефектом, відсутністю протизапальної властивості та значним ризиком токсичного ушкодження печінки. Крок 2. Короткий або тривалий курс лікування НПЗП. Внутрішньосуглобове введення гіалуронової кислоти та ГК за необхідності. Крок 3. Застосування слабких опіоїдних препаратів та антидепресантів (флуоксетин). Крок 4. Хірургічне лікування остеопорозу. |
Рекомендації експертів з лікування остеоартрозу, розроблені в результаті трьох раундів дослідження Delphy з немедикаментозного, медикаментозного та хірургічного лікування остеоартрозу кульшового суглоба, наведені в табл. 6.37.
Таблиця 6.37. Рекомендації експертів з лікування остеоартрозу
| № | Рекомендації |
| 1 | Оптимальна схема лікування пацієнтів з остеоартрозом вимагає комбінації немедикаментозного та медикаментозного методів лікування |
| 2 | У лікуванні хворих з коксартрозом слід враховувати:
Супутня медикаментозна терапія:
|
| 3 | Немедикаментозне лікування пацієнтів з коксартрозом має включати регулярні загальноосвітні програми, фізичні вправи, використання пристосувань (ортопедична стінка, палиця) і зменшення маси тіла у випадку ожиріння чи надлишкової маси тіла |
| 4 | Парацетамол у дозі 4 г/добу є ефективним засобом при слабкому та помірному болю (препарат має переваги над іншими пероральними НПЗП) і тривалому застосуванні |
| 5 | НПЗП необхідно застосовувати в мінімальній ефективній дозі в комбінації з парацетамолом чи у випадку непереносимості останнього. При подразненні шлунка краще застосовувати селективні інгібітори ЦОГ (ЦОГ-2) (коксиби) |
| 6 | Опіоїдні анальгетики в комбінації з парацетамолом чи без нього, можливо, є альтернативою лікування хворих, яким протипоказані НПЗП (у тому числі ЦОГ-2) |
| 7 | SYSADOA (symptomatic slow acting drugs for OA) — симптоматичні повільно діючі препарати (глюкозаміну сульфат, хондроїтину сульфат, діацереїн, гіалуронова кислота) — характеризуються симптоматичним ефектом та низькою токсичністю, однак недостатньо вивчені |
| 8 | Внутрішньосуглобові ін’єкції ГК (під контролем ультразвукового чи рентгенологічного дослідження) можуть бути показані хворим із запаленням, рефрактерним до анальгетиків та НПЗП |
| 9 | Остеотомія та суглобозберігаючі хірургічні операції показані пацієнтам молодого віку з симптоматичним коксартрозом, особливо за наявності дисплазії чи вірусної деформації |
| 10 | Артропластика показана пацієнтам з рентгенологічними ознаками коксартрозу з рефрактерним больовим синдромом та інвалідизацією |
Слід зазначити, що парацетамол у дозі 4 г/добу є ефективним і безпечним засобом, пероральним анальгетиком першого ряду при незначному больовому синдромі. За його неефективності перевагу надають іншим НПЗП перорального тривалого застосування. Запропоновані науково-практичні рекомендації необхідно застосовувати в лікуванні остеоартрозу кульшових суглобів.
Рекомендації щодо лікування остеоартрозу колінних суглобів та остеоартрозу кисті (EULAR, 2017):
1. Оптимальне лікування остеоартрозу колінних суглобів вимагає комбінації немедикаментозних і медикаментозних методів.
2. У лікуванні остеоартрозу колінних суглобів необхідно враховувати фактори ризику (надлишкову масу тіла, механічні фактори, фізичну активність); загальні фактори ризику (вік, поліпрагмазію, коморбідність); рівень інтенсивності болю і функціональних порушень; наявність запального процесу; локалізацію і ступінь структурного ураження.
3. Немедикаментозна терапія остеоартрозу повинна включати навчання пацієнта, фізичні вправи, використання допоміжних засобів (супінатори, фіксатори колінного суглоба тощо) та зменшення маси тіла.
4. Парацетамол для перорального прийому є препаратом першої лінії при тривалому застосуванні.
5. Місцева терапія (НПЗП, капсаїцин) є клінічно ефективною і безпечною.
6. У разі неефективності ацетамінофену використовують інші НПЗП, зокрема інгібітори ЦОГ-2.
7. Опіоїдні анальгетики є альтернативою НПЗП при остеоартрозі.
8. Модифіковані засоби сповільненої дії (глюкозамін, хондроїтин, гіалуронова кислота) при остеоартрозі мають симптоматичні ефекти, які можуть змінити структуру хрящової тканини.
9. Внутрішньосуглобові ін’єкції ГК показані при запальному процесі в колінному суглобі, особливо якщо він супроводжується випотом.
10. Ендопротезування необхідно використовувати у пацієнтів з вираженими рентгенологічними проявами остеоартрозу або при нестерпному больовому синдромі із суттєвими функціональними порушеннями.
11. Пероральним знеболювальним засобом першого ряду при остеоартрозі є парацетамол у дозі 4 г/добу, який застосовують тривало (рівень доказовості IА).
12. Пацієнтам з підвищеним ризиком гастроентерологічних ускладнень доцільно призначати комбінацію НПЗП з гастропротекторною властивістю або селективним інгібітором ЦОГ-2 (коксиби). Пацієнтам з підвищеним кардіоваскулярним ризиком коксиби протипоказані, а неселективний НПЗП доцільно призначати обережно.
13. Внутрішньосуглобові ін’єкції пролонгованих ГК є ефективними при загостренні остеоартрозу кистей, особливо при ураженні зап’ястково-п’ясткового суглоба першого пальця.
Тактика лікування остеоартрозу залежно від активності запального процесу наведена в табл. 6.38.
Таблиця 6.38. Тактика лікування хворих з остеоартрозом
| Активність процесу | Профілактика прогресування дегенерації хряща | Зменшення больового синдрому і ознак синовіту | Покращення функції суглоба |
| Виразне загострення, реактивний синовіт | Розвантаження уражених суглобів |
|
|
| Помірне і незначне загострення | Розвантаження уражених суглобів;
хондропротектори |
|
|
| Ремісія | Розвантаження уражених суглобів;
хондропротектори |
|
|
Критерії якості лікування:
1. Покращення показників УЗД і МРТ; відсутність або істотне зменшення проявів суглобового синдрому, відсутність рецидивів синовіту.
2. Поліпшення якості життя пацієнта.
3. Уповільнення рентгенологічного прогресування процесу, деструктивних змін суглобових хрящів за даними томографії.
Результати проведених РКД з доказової медицини при остеоартрозі:
1. В рекомендаціях EULAR (2017) усі засоби для лікування остеоартрозу колінних суглобів поділяються на швидкодіючі, повільно діючі, препарати симптоматичної дії. Симптоматичні засоби швидкої дії (НПЗП), наркотичні анальгетики, ГК зменшують вираженість болю і запалення, однак було встановлено, що деякі НПЗП негативно впливають на перебіг остеоартрозу (навіть найновіші, можливо, безпечні НПЗП (селективні, блокатори ЦОГ-2) не покращують тривалого перебігу захворювання щодо структурних змін у суглобах порівняно з традиційними НПЗП).
2. Модифікувати перебіг остеоартрозу здатні такі препарати: глюкозаміну сульфат, хондроїтину сульфат, діацереїн і гіалуронова кислота. Слід зазначити, що серед цих препаратів лише перші два мають рівень доказовості А.
3. Глюкозаміну сульфат — фундаментальний будівельний матеріал, необхідний для синтезу глікопептидів, глікозаміногліканів, гіалуронової кислоти, який також відіграє важливу роль у формуванні суглобових поверхонь, сухожиль, зв’язкового апарату, синовіальної рідини, кісткової тканини, тобто сприяє гальмуванню процесів руйнування суглобового хряща та стимулює його регенерацію. Дослідження довели, що глюкозамін бере участь у синтезі глюкозаміногліканів і протеогліканів хондроцитів.
На сьогодні існують три основні солі глюкозаміну: глюкозаміну сульфат, глюкозаміну гідрохлорид і N-ацетилглюкозамін. У європейських країнах більш розповсюдженим є глюкозаміну сульфат, а в США переважають препарати (біологічно активні добавки) на основі глюкозаміну гідрохлориду. В усіх РКД використовували оригінальний кристалічний глюкозаміну сульфат.
Клінічну ефективність глюкозаміну сульфату доведено численними нетривалими дослідженнями, результати яких лягли в основу метааналізів. Аналіз 20 опублікованих досліджень (1966–1999 рр.) дозволив дійти висновку, що глюкозаміну сульфат позитивно впливає на перебіг остеоартрозу (ефективність коливається від помірної до високої). Точний і детальний метааналіз 16 РКД опубліковано в 2001 р. у вигляді Кокрейнівського огляду, який підтверджує безпеку і ефективність глюкозаміну сульфату при остеоартрозі. У третьому опублікованому Кокрейнівському огляді (2005 р.) зроблено висновок, що дія різних препаратів глюкозаміну суттєво відрізняється. Найкращі результати отримано при використанні глюкозаміну сульфату.
У тривалому РКД застосування глюкозаміну сульфату в дозі 1500 мг/добу дозволило дійти висновку, що цей препарат знижував відносний ризик ендопротезування суглобів через 5 років після застосування глюкозаміну сульфату в 73% випадків.
4. В американському РКД GAIT, що розпочате в 2000 р., не вдалося отримати очікуваних визначених висновків стосовно доказовості ефективності глюкозаміну гідрохлориду в комбінації глюкозаміну з хондроїтину сульфатом, однак високу ефективність продемонстрував целекоксиб. Результатами 4 РКД і метааналізу доведено, що препарат, що містить неомилювані сполуки олії авокадо та сої, притаманна висока ефективність у порівнянні з плацебо щодо зменшення вираженості больового синдрому в колінних і кульшових суглобах при остеоартрозі [5].
5. На щорічній конференції ACR, що відбулася у 2016 р., доповідалися результати РКД GUIDE, проведеного в Іспанії та Португалії. У дослідженні використовували глюкозаміну сульфат у дозі 1500 мг/добу. Отримані результати підтвердили високу симптоматичну активність глюкозаміну сульфату.
EULAR у 2003 р. встановила рівень доказовості І А глюкозаміну сульфату при гонартрозі, а в 2004 р. підтвердила ефективність терапії цим препаратом при остеоартрозі будь-якої локалізації. Результати масштабного РКД (обстежено 13 тис. пацієнтів в 39 країнах) свідчать про те, що целекоксиб у дозах 200 і 400 мг/добу ефективний при остеоартрозі, як і неселективні НПЗП.
Контрольовані РКД свідчать, що ефективність традиційних і нових НПЗП однакова. EULAR при лікуванні остеоартрозу колінних, кульшових суглобів і суглобів кистей рекомендує застосовувати хондроїтину сульфат, глюкозамін (глюкозаміну сульфат та глюкозаміну сульфат натрію хлорид), сполуки олії авокадо/сої та препарати гіалуронової кислоти.
Згідно з найновішими даними з доказової внутрішньої медицини, при остеоартрозі застосовують НПЗП та хондропротектори. Ці препарати зазвичай застосовують упродовж 2–3 міс; позитивний клінічний ефект спостерігається через 2–8 тиж від початку лікування. Широко застосовують при остеоартрозі хондроїтину сульфат, глюкозаміну сульфат натрію хлорид, неомилювані сполуки олії авокадо/сої і препарати гіалуронової кислоти, які внесені до рекомендацій EULAR для лікування остеоартрозу колінних, кульшових суглобів і суглобів кистей.
Хондроїтину сульфат і глюкозамін є сульфітованими глюкозамінниками, які розміщені в матриксі суглобового хряща. Вони добре абсорбуються в ШКТ і досягають високих концентрацій у порожнині суглоба. Доведено, що хондроїтин і глюкозамін мають протизапальну властивість. Їх протибольовий ефект і поліпшення функції суглобів внаслідок застосування цих препаратів доведено результатами 120 контрольованих досліджень дії хондроїтину сульфату і глюкозаміну; за безпекою ці препарати не поступалися плацебо. Під їх дією сповільнюється прогресування остеоартрозу, збільшується об’єм рухів. Структурно-модифікуюча ефективність глюкозаміну сульфату доведена в дозі 1500 мг упродовж 3 років лікування. Комбінація хондроїтину сульфату і глюкозаміну сульфату є більш ефективною у зменшенні вираженості больового синдрому в колінних суглобах.
Неомилювані сполуки олій авокадо/сої екстрагують з авокадо і сої у співвідношенні 1:2. Під їх впливом відбувається пригнічення активності інтерлейкіну-1, -6, -8, простагландину Е2 і колагенази, а також стимулювання синтезу колагену хондроцитами хряща. Вони зменшують вираженість болю у спокої та при ходінні, покращують функціональний стан колінних і кульшових суглобів.
Похідні гіалуронідази застосовують для внутрішньосуглобового введення. Вони здатні зменшувати вираженість болю в колінних суглобах і покращувати їх функцію, при цьому ефект триває 3–12 міс. Вказані препарати спричиняють побічні ефекти: інфекційні ураження шкіри, алергію.
Діацереїн пригнічує активність інтерлейкіну-1. Результати РКД і двох метааналізів свідчать про анальгезивний ефект препарату, однак він часто спричиняє діарею.
Таким чином, на сьогодні існує безліч різнопланових методів лікування остеоартрозу: від звичних симптоматичних засобів до ультрасучасних генно-інженерних методик, однак найбільш популярними та ефективними залишаються симптом-модифікуючі препарати сповільненої дії, тобто хондропротектори глюкозамін та хондроїтин, які стимулюють синтез власних протеогліканів хондроцитами, підтримуючи необхідний склад та об’єм хрящової тканини. Перспективними препаратами для лікування остеоартрозу і зменшення вираженості болю в ділянці суглобів є інгібітори факторів росту нервів.
Оперативне лікування
Артроскопія і виділення вільних часток не повинні пропонуватися як частина лікування остеоартрозу (крім випадків, коли у людини з остеоартрозом колінного суглоба є чітка картина механічного блоку (не гелеутворення) або рентгенівські чи МРТ-докази вільних хрящових часток).
До методів органозберігаючого лікування можна віднести виконання коригуючих остеотомій. Хірургічне втручання (резекційна, інтерпозиційна артропластика, артродез) є ефективним методом лікуванням тяжкого остеоартрозу і остеоартрозу зап’ястково-п’ясткового суглоба кисті; таке втручання показане пацієнтам із вираженим больовим синдромом і/або непрацездатністю у разі неефективності консервативного лікування. Ендопротезування великих суглобів є однією з найефективніших хірургічних процедур з дуже малою кількістю протипоказань.
Профілактика остеоартрозу розроблена недостатньо. У дитячому віці здійснюється рання діагностика дисплазій кульшових суглобів та їх корекція; рекомендуються правильна поза за шкільною партою з метою усунення сколіозу, носіння супінаторів у разі виявлення симптомів плоскостопості, ортопедична корекція вроджених чи набутих вад статики і постави. Особам віком понад 40 років слід рекомендувати стежити за масою тіла, під час роботи уникати фіксованих поз, не допускати перевантаження суглобів, займатися фізкультурою. Необхідно радити загальнозміцнювальні заходи, спрямовані на покращення загального кровопостачання і поліпшення обміну речовин.
Фізичні вправи при остеоартрозі сприяють зменшенню вираженості болю та збереженню функціональної активності суглобів. Таким пацієнтам корисна їзда на велосипеді, плавання та прогулянки. Біг та піднімання по сходах небажані. При остеоартрозі з ураженням колінних суглобів використовують вправи для укріплення м’язів стегна, що призводить до достовірного зменшення вираженості болю. Хворі повинні зберігати нормальну масу тіла з позиції механічного розвантаження суглобів, а також вживати заходів для профілактики ССЗ.
Прогноз для життя у хворих на остеоартроз сприятливий. Остеоартроз вважається першою причиною ендопротезування суглобів; найчастіше виконують ендопротезування кульшових суглобів. Смертність після операції у зв’язку з остеоартрозом становить 1%.