Хронічне легеневе серце
Визначення. Хронічне легеневе серце (cоr pulmonale) — це синдром, який характеризується гіпертрофією та дилатацією правих відділів серця в результаті гіпертензії малого кола кровообігу, яка зумовлена захворюваннями бронхів і легень, ураженням легеневих судин, деформацією грудної клітки за відсутності захворювань системи кровообігу. Вперше цей термін запропонували М. Джинн та П. Уайт в 1935 р. Значний внесок у вивчення цього захворювання в ХХ ст. зробив російський професор Б. Е. Вотчал.
Етіологія різних форм легеневого серця неоднакова і залежить від причини його розвитку.
Патогенез хронічного легеневого серця [6, 9, 16]:
1. Виникає хронічна вентиляційна недостатність, альвеолярна гіпоксія, гіпоксемія, гіперкапнія, респіраторний ацидоз, які призводять до розвитку потовщення інтими та гіпертрофії медії дрібних гілок легеневої артерії, а також порушення ендотелію судин.
2. Гіпоксична вазоконстрикція в системі легеневої артерії (феномен Ейлера — Лільєстранда) зумовлює розвиток гіпертрофії ПШ, інтерстиціального фіброзу, в результаті чого ПШ дилатується і набуває сферичної форми. Поряд з цим виникає тахікардія, збільшується ХОК, підвищується потреба міокарда в кисні і знижується коронарна перфузія.
3. Підвищення внутрішньогруднинного тиску призводить до застою крові в системі великого кола кровообігу і формування набрякового синдрому та збільшення печінки.
4. Збільшення синтезу вазоактивних речовин (ендотелін, гістамін, серотонін, тромбоксан, лактат) та зменшення синтезу вазодилататорів (оксид азоту, простациклін) призводять до спазму судин легеневої артерії, підвищення тиску в легеневій артерії та розвитку респіраторного ацидозу, а також підвищення в’язкості крові.
5. Розвиток бронхіально-пульмональних анастомозів і розширення бронхіальних судин.
6. Вплив бронхопульмональної інфекції, яка призводить до погіршення легеневої вентиляції, зростання гіпоксемії, гіпоксії та розвитку вторинної кардіоміопатії.
7. Редукція судинного русла легеневої артерії в результаті атрофії альвеолярних стінок, розриву їх з тромбоутворенням та облітерацією частини артеріол і капілярів, що зумовлює розвиток ЛГ та СН при пневмонії, туберкульозі, ателектазі, кістах, резекції легень тощо.
8. Згодом ПШ дилатується, що сприяє підвищенню скоротливої здатності; міжшлуночкова перетинка зміщується вліво, що призводить до підвищення тиску наповнення ЛШ і порушення його діастолічного наповнення.
Класифікація легеневого серця за причинами його розвитку [8, 16]
Гостре легеневе серце:
1. Бронхолегеневе — астматичний стан, поширена пневмонія.
2. Васкулярне — ТЕЛА, раптове звуження судинного русла.
3. Торакодіафрагмальне — клапанний пневмоторакс.
Підгостре легеневе серце:
1. Бронхолегеневе — лімфогенне, карциноматозне, повторні астматичні стани.
2. Васкулярне — рецидив ТЕЛА, вузликовий поліартеріїт.
3. Торакодіафрагмальне — хронічна гіповентиляція (ботулізм, поліомієліт, міастенія).
Хронічне легеневе серце:
1. Бронхолегеневе — обструктивні процеси в бронхах, фіброз, пневмосклероз, полікістоз легень.
2. Васкулярне — первинна ЛГ, повторні емболії, артеріїти, резекція легені.
3. Торакодіафрагмальне — кіфосколіоз, плевральні спайки, ожиріння.
За станом компенсації розрізняють компенсоване і декомпенсоване хронічне легеневе серце.
Класифікація легеневого серця
За перебігом:
1. Гостре (розвиток протягом декількох годин, днів).
2. Підгостре (розвиток протягом декількох тижнів, місяців).
3. Хронічне (розвиток протягом декількох років).
За етіологією:
1. Бронхопульмональне.
2. Торакодіафрагмальне.
3. Васкулярне.
За ступенем компенсації:
1. Компенсоване.
2. Некомпенсоване.
За ступенем ЛГ:
І ступінь — тиск у легеневій артерії становить до 50 мм рт. ст.
ІІ ступінь — 50–75 мм рт. ст.
ІІІ ступінь — 75–100 мм рт. ст.
IV ступінь — тиск у легеневій артерії >100 мм рт. ст.
У західних країнах широко використовують класифікацію ЛГ за критеріями NYHA.
Функціональна класифікація легеневого серця (класифікація NYHA, модифікована ВООЗ, 2003–2004)
ФК І: немає значного обмеження фізичної активності; звичайна активність не спричиняє збільшення задишки, слабкості, болю у грудній клітці, пресинкопе (безсимптомна ЛГ).
ФК ІІ: помірне обмеження фізичної активності; у спокої дискомфорту немає, але звичайний рівень активності спричиняє появу помірних симптомів (задишки, слабкості, болю в грудній клітці, пресинкопе).
ФК ІІІ: значне обмеження фізичної активності; у спокої дискомфорту немає, але нижчий від звичайного рівень активності спричиняє появу помірних симптомів (задишки, слабкості, болю у грудній клітці, пресинкопе).
ФК IV: задишка та/або слабкість у спокої: симптоми наростають за мінімального навантаження; нездатність до будь-якого фізичного навантаження; можуть визначатись ознаки правошлуночкової недостатності.
Робоча група Асоціації фтизіатрів і пульмонологів України в 2003–2004 рр. для пацієнтів із захворюваннями легень у цілому і для хворих з хронічною ЛН затвердила класифікаційні характеристики, узгоджені з експертами ВАКУ.
Приклади формулювання діагнозу:
1. БА, середньотяжкий персистуючий перебіг. Дифузний пневмосклероз. ЛН ІІ ступеня. Хронічне легеневе серце (рис. 3.5). Недостатність кровообігу І стадії.
2. Повторна немасивна ТЕЛА, підгострий період. ЛН ІІ ступеня. Декомпенсоване легеневе серце. Недостатність кровообігу ІІ стадії.
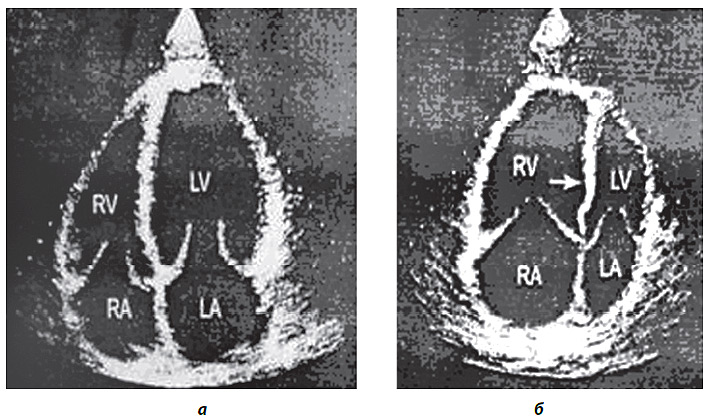 Рис. 3.5. ЕхоКГ хворого на хронічне легеневе серце
Рис. 3.5. ЕхоКГ хворого на хронічне легеневе серце
а — у нормі; б — з вираженою дилатацією ПШ (верхівка серця утворена ПШ, об’єм якого значно перевищує об’єм ЛШ; відзначається парадоксальний рух міжшлуночкової перетинки в бік ЛШ — див. стрілку); RA — праве передсердя; RV — ПШ; LA — ліве передсердя; LV — ЛШ.
Клініка і діагностика легеневого серця наведені в алгоритмі 3.18.
| Алгоритм 3.18. Діагностика легеневого серця
Клінічні критерії діагностики:
Інструментальні критерії діагностики: 1. Рентгенологічні: гіпертрофія ПШ і правого передсердя, розширення діаметра легеневого стовбура понад 15 мм у прямій проекції, ослаблення периферичного легеневого малюнка. 2. Електрокардіографічні: відхилення електричної вісі серця вправо, Р-pulmonale, ознаки гіпертрофії ПШ, неповна або повна БПНПГ, суправентрикулярні порушення ритму серця за типом екстрасистолії і ФП. 3. Ехокардіографічні: розширення порожнини ПШ, ознаки ЛГ (САТ у легеневій артерії перевищує 30 мм рт. ст.), збільшення товщини стінки ПШ (в нормі становить 2,4 см). Найкращим методом для вимірювання ПШ є візуалізація серця за допомогою МРТ. 4. Спірографічні: виникнення обструктивної дихальної недостатності (зменшення ОФВ1, максимальної вентиляції легень, максимальної швидкості видиху), однак при тяжкій емфіземі легень виникає рестриктивний тип ЛН (зменшення ЖЄЛ, хвилинного об’єму дихання). 5. Критерії радіонуклідної вентрикулографії: знижена ФВ ПШ (особливо при фізичному навантаженні). 6. Критерії реопульмонографії: пощербленість анакроти, сплощення верхівки систолічної хвилі, високий підйом діастолічної хвилі. |
Ускладнення легеневого серця:
- легенево-серцева кома (внаслідок гіперкапнічної енцефалопатії);
- кашльово-непритомний синдром (бетолeпсія, від betto — кашляти, lepsis — напад) — втрата свідомості, яка супроводжується судомами на висоті кашлю, внаслідок різкого погіршення церебрального кровотоку;
- виразки шлунка та дванадцятипалої кишки.
Лікування легеневого серця здійснюється у таких напрямках [16, 31]:
- покращення якості життя (дієта та спосіб життя);
- лікування основного захворювання;
- оксигенотерапія;
- терапія правошлуночкової недостатності.
Коротка характеристика застосування лікарських засобів:
1. Оксигенотерапія. Види доставки кисню: лицева маска, частіше — назальна канюля. Інгаляції кисню проводять впродовж 16 год за добу. Критерії призначення оксигенотерапії: артеріальна гіпоксемія (РаО2 <55 мм рт. ст.), помірна гіперкапнія (РаСО2 >45 мм рт. ст.), стійка поліцитемія, тахіпное (28–30 за 1 хв), стабільна ЛГ за наявності симптомів декомпенсації кровообігу, аритмії.
2. Діуретики застосовують у разі виникнення набрякового синдрому. При хронічному легеневому серці у фазі декомпенсації застосовують петльові діуретики (фуросемід, торасемід) та антагоністи альдостерону (спіронолактон) або еплеренон в оптимальних дозах.
3. Серцеві глікозиди (дигоксин) застосовують у разі виникнення ФП, а при збереженому синусовому ритмі вони часто спричиняють інтоксикацію в умовах гіпоксемії та гіпоксії. Дослідження, які здійснюються у цьому напрямку протягом 25 років, однозначних результатів не дали, оскільки дигоксин не впливає на рівень тиску в легеневій артерії. У рекомендаціях з діагностики та лікування легеневої АГ ЄТК (2015 р.) рівень доказової бази дигоксину становить ІІb/С.
4. Неглікозидні в/в інотропні препарати (допамін, добутамін) використовують при хронічному легеневому серці IV ФК за NYHA, що сприяє зниженню легенево-судинного опору, покращенню перфузії нирок і збільшенню серцевого викиду.
5. іАПФ логічно повинні покращувати легеневий кровотік при хронічному легеневому серці, але переконливих даних з цього приводу не опубліковано. При ХОЗЛ іАПФ здатні викликати або посилювати кашель, тому краще у таких пацієнтів використовувати БРА ІІ, які не мають цієї побічної реакції.
6. Нітрати при ХОЗЛ застосовують лише у випадках, коли праві відділи серця в 2–3 рази більші за ліві. Нітрати знижують венозне повернення крові до ПШ, вираженість його наповнення, зменшують дилатацію ПШ і покращують наповнення ЛШ, а також підвищують толерантність до фізичних навантажень.
7. АК показані лише при позитивному гострому медикаментозному тесті з простагландинами (амлодипін 10 мг/добу, ніфедипін — 120–240 мг/ добу, дилтіазем — 360 мг/добу); на думку європейських експертів (2015 р.), вони можуть позитивно впливати на показники пульмональної гемодинаміки і знижують тиск у легеневій артерії.
8. Пероральні антикоагулянти, на думку ЄТК, відповідають ІІb/С рівню доказовості. При хронічному легеневому серці варфарин призначають під контролем МНВ (оптимальне відношення становить 2,0–3,0). Краще використовувати один із НПАК: ривароксабан 20 мг/добу, апіксабан по 5 мг 2 рази на добу, дабігатран по 150 мг 2 рази на добу, які не потребують контролю МНВ.
9. Бронходилататори можуть покращувати скоротливу здатність ПШ, зменшувати клінічні прояви хронічного легеневого серця та підвищувати ФВ без значного впливу на РаО2 і тиск у легеневій артерії. Теофілін знижує тиск у легеневій артерії і підвищує ФВ ПШ, але збільшує потребу міокарда в кисні за рахунок тахікардії.
10. Легеневий вазодилататор (інгібітор фосфодіестази 5-го типу) силденафіл або тадалафіл в США і в Європі застосовують для лікування легеневої АГ. Силденафіл — це препарат, який можна використовувати при ХОЗЛ для зниження тиску в легеневій артерії. Препарат призначають по 12,5–100 мг; його не можна комбінувати з нітратами, оскільки значно знижується АТ, що призводить до шоку.
11. Препарат простацикліну епопростенол застосовують у пульмонології як вазодилататор. Він також знижує агрегацію тромбоцитів і сповільнює процеси ремоделювання судин. Епопростенол призначають в/в при різних варіантах легеневої АГ; він має доказову базу зниження тиску в легеневій артерії.
12. Сьогодні запроваджені нові нетрадиційні методи лікування хворих на хронічне легеневе серце: екстракорпоральна мембранна оксигенація, гемосорбція, лазерне опромінення крові. За даними дослідників, ці методи суттєво підвищують ефективність базисної терапії.
Стандарти лікування легеневого серця наведено в алгоритмі 3.19.
| Алгоритм 3.19. Лікування легеневого серця
Крок 1. Терапія основного захворювання, яка зменшує гіпоксію та інтоксикацію, ураження міокарда, усуває вентиляційну дисфункцію легень, знижує тиск у легеневій артерії, поліпшує бронхіальну прохідність та альвеолярну вентиляцію; киснева терапія (2 л/хв) з подачею кисню через носовий катетер, що дозволяє швидко наситити кров киснем. Крок 2. Лікування хронічного легеневого серця залежно від ступеня ЛГ. І стадія:
ІІ стадія:
Препарати для зменшення загального периферичного опору судин:
ІІІ–IV стадії:
Крок 3. Зниження ступеня бронхіальної обструкції за допомогою β2-агоністів та холінолітиків. Крок 4. Застосування відхаркувальних препаратів, які посилюють функцію миготливого епітелію бронхів та збільшують транссудацію плазми крові в просвіт бронхів:
Крок 5. Корекція гіперкапнії:
|
Корекція гіпоксемії
Стимуляція легеневої вентиляції є єдиним важливим методом зменшення гіперкапнії. До основних методів корекції гіперкапнії також належать:
- альмітрину бесмесилат в таблетках по 50 мг/добу тривало, протягом 2 міс; препарат посилює вентиляцію легень та поліпшує вентиляційно-перфузійні співвідношення;
- гемосорбція;
- цитохром С по 15–30 мг в/в 2 рази на добу.
Критерії призначення оксигенотерапії:
- артеріальна гіпоксемія (РаО2 <55 мм рт. ст.);
- помірна гіперкапнія (РаСО2 >45 мм рт. ст.);
- гіпоксична енцефалопатія;
- стійка поліцитемія;
- тахіпное (28–30 за 1 хв);
- стабільна ЛГ, зумовлена СН, аритміями серця тощо.
Оксигенотерапія виконується через носовий катетер зі швидкістю 2–3 л/хв у спокої та 4–5 л/хв після фізичного навантаження. Слід зазначити, що вночі потік кисню збільшується на 1 л/хв.
Тривалість оксигенотерапії становить 15–18 год/добу. Критерієм її ефективності є підвищення парціального тиску кисню понад 65 мм рт. ст. у спокої. Застосування у таких хворих екстракорпоральної мембранної оксигенації, гемосорбції та лазерного опромінення крові суттєво підвищує ефективність базисного лікування.
Профілактика легеневого серця спрямована на запобігання виникненню захворювань бронхолегеневої системи, загартування організму, створення належних матеріально-побутових умов та покращення якості життя. Лікування ускладнень хронічного легеневого серця полягає в корекції гіпоксії, передусім головного мозку. При гіпоксемічній комі актуальними заходами є оксигенотерапія, призначення коразолу, бемегриду, допаміну. При судомах уводять натрію оксибутират.
Прогноз. Рання діагностика легеневого серця може продовжити життя хворих на 15–20 років. Інколи можливий зворотний розвиток захворювання. Первинна ЛГ завжди закінчується смертю. Профілактика полягає у запобіганні запальним захворюванням легень, боротьбі з курінням, гігієні умов виробництва, загартуванні і підвищенні резистентності організму.