Основи електрокардіографії
Содержание
- АПАРАТУРА ДЛЯ РЕЄСТРАЦІЇ ЕЛЕКТРОКАРДІОГРАМИ
- ЕЛЕКТРОКАРДІОГРАФІЧНІ ВІДВЕДЕННЯ
- Стандартні відведення
- Посилені відведення від кінцівок
- ШЕСТИОСЬОВА СИСТЕМА КООРДИНАТ (ЗА BAYLEY)
- Грудні відведення
- Додаткові відведення
- ТЕХНІКА РЕЄСТРАЦІЇ ЕКГ
- Умови проведення електрокардіографічного дослідження
- Накладення електродів
- Підключення проводів до електродів
- Вибір посилення електрокардіографа
- Запис ЕКГ
- НОРМАЛЬНА ЕКГ
- Зубець Р
- ІНТЕРВАЛ Р–Q (R)
- ШЛУНОЧКОВИЙ КОМПЛЕКС QRST
- Зубець Q
- Зубець R
- Зубець S
- Сегмент RS–Т
- Зубець Т
- Інтервал Q–T (QRST)
- АНАЛІЗ ЕКГ
- ЗАГАЛЬНА СХЕМА (ПЛАН) РОЗШИФРОВКИ ЕКГ
- АНАЛІЗ СЕРЦЕВОГО РИТМУ І ПРОВІДНОСТІ
- Аналіз регулярності серцевих скорочень
- Підрахунок ЧСС
- ВИЗНАЧЕННЯ ДЖЕРЕЛА ЗБУДЖЕННЯ
- Синусовий ритм
- Передсердний ритм
- Ритми з АV-з’єднання
- Шлуночковий (ідіовентрикулярний) ритм
- ВНУТРІШНЬОШЛУНОЧКОВІ БЛОКАДИ
- Однопучкові блокади
- Блокада правої ніжки пучка Гіса
- Блокада лівої передньої гілки пучка Гіса
- Блокада лівої задньої гілки пучка Гіса
- Поєднані блокади двох гілок пучка Гіса (двопучкові блокади)
- Блокада лівої ніжки пучка Гіса (поєднана блокада обох гілок лівої ніжки)
- Блокада правої ніжки і лівої передньої гілки пучка Гіса
- Блокада правої ніжки і лівої задньої гілки пучка Гіса
- Блокада трьох гілок пучка Гіса (трипучкова блокада)
- ЛІТЕРАТУРА
АПАРАТУРА ДЛЯ РЕЄСТРАЦІЇ ЕЛЕКТРОКАРДІОГРАМИ
Електрокардіографія — метод графічної реєстрації змін різниці потенціалів серця, що виникають протягом процесів збудження міокарда.
Перша реєстрація електрокардіосигналу, прототипу сучасної ЕКГ, була виконана В. Ейнтховеном у 1912 р. у Кембриджі. Після цього методика реєстрації ЕКГ інтенсивно вдосконалювалася. Сучасні електрокардіографи дозволяють здійснити як одноканальний, так і багатоканальний запис ЕКГ.
В останньому випадку синхронно реєструються кілька різних електрокардіографічних відведень (від 2 до 6–8), що значно скорочує період дослідження і дає можливість отримати більш точну інформацію про електричне поле серця.
Електрокардіографи складаються із вхідного пристрою, підсилювача біопотенціалів і реєструючого пристрою. Різниця потенціалів, що виникає на поверхні тіла при збудженні серця, реєструється за допомогою системи електродів, закріплених на різних ділянках тіла. Електричні коливання перетворюються в механічні зміщення якоря електромагніту і тим або іншим способом записуються на спеціальній паперовій стрічці, що рухається. Зараз використовують безпосередньо як механічну реєстрацію за допомогою дуже легкого пера, до якого підводять чорнило, так і тепловий запис ЕКГ за допомогою пера, що при нагріванні випалює відповідну криву на спеціальному тепловому папері.
Нарешті, існують такі електрокардіографи капілярного типу (мінгографи), у яких запис ЕКГ здійснюється за допомогою тонкого струменя чорнила, що розприскується.
Калібрування посилення амплітудою 1 мВ, що викликає відхилення реєструючої системи на 10 мм, дозволяє порівнювати між собою ЕКГ, зареєстровані у пацієнта в різний час і/або різними приладами.
Стрічкопротяжні механізми у всіх сучасних електрокардіографах забезпечують рух паперу з різною швидкістю: 25, 50, 100 мм·с-1 і т.д. Найчастіше в практичній електрокардіології швидкість реєстрації ЕКГ становить 25 або 50 мм·с-1 (рис. 1.1).
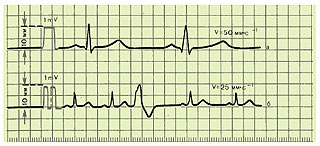
Рис. 1.1. ЕКГ, зареєстровані зі швидкістю 50 мм·с-1 (а) і 25 мм·с-1 (б). На початку кожної кривої показаний калібрований сигнал
Електрокардіографи повинні встановлюватися в сухому приміщенні при температурі не нижче 10 °С і не вище 30 °С. Під час роботи електрокардіограф повинен бути заземлений.
ЕЛЕКТРОКАРДІОГРАФІЧНІ ВІДВЕДЕННЯ
Зміни різниці потенціалів на поверхні тіла, що виникають під час роботи серця, записуються за допомогою різних систем відведень ЕКГ. Кожне відведення реєструє різницю потенціалів, що існує між двома певними точками електричного поля серця, в яких встановлені електроди. Таким чином, різні електрокардіографічні відведення відрізняються між собою, насамперед ділянками тіла, на яких вимірюється різниця потенціалів.
Електроди, встановлені в кожній з обраних точок на поверхні тіла, підключаються до гальванометра електрокардіографа. Один з електродів приєднують до позитивного полюса гальванометра (позитивний або активний електрод відведення), другий електрод — до його негативного полюса (негативний електрод відведення).
Сьогодні в клінічній практиці найбільш широко використовують 12 відведень ЕКГ, запис яких є обов՚язковим при кожному електрокардіографічному обстеженні хворого: 3 стандартні відведення, 3 посилені однополюсні відведення від кінцівок і 6 грудних відведень.
Стандартні відведення
Три стандартних відведення утворюють рівносторонній трикутник (трикутник Ейнтховена), вершинами якого є права і ліва рука, а також ліва нога із встановленими на них електродами. Гіпотетична лінія, що з’єднує два електроди, що беруть участь в утворенні електрокардіографічного відведення, називається віссю відведення. Осями стандартних відведень є сторони трикутника Ейнтховена (рис. 1.2).
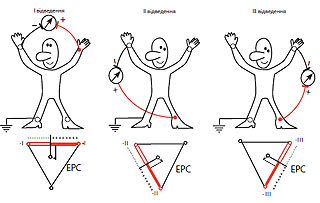
Рис. 1.2. Формування трьох стандартних відведень від кінцівок
Перпендикуляри, проведені з геометричного центра серця до осі кожного стандартного відведення, ділять кожну вісь на дві рівні частини. Позитивна частина звернена у бік позитивного (активного) електрода відведення, а негативна — до негативного електрода. Якщо електрорушійна сила (ЕРС) серця в якийсь момент серцевого циклу проектується на позитивну частину осі відведення, на ЕКГ записується позитивне відхилення (позитивні зубці R, Т, Р), а якщо на негативну — на ЕКГ реєструються негативні відхилення (зубці Q, S, іноді негативні зубці Т або навіть Р). Для запису цих відведень електроди накладають на правій руці (червоне маркування) і лівій (жовте маркування), а також лівій нозі (зелене маркування). Ці електроди попарно підключаються до електрокардіографа для реєстрації кожного із трьох стандартних відведень. Стандартні відведення від кінцівок реєструють попарно, підключаючи електроди:
I відведення — ліва (+) і права (–) рука;
II відведення — ліва нога (+) і права рука (–);
III відведення — ліва нога (+) і ліва рука (–).
Четвертий електрод установлюється на праву ногу для підключення заземлюючого проводу (чорне маркування).
Знаками «+» і «–» тут позначене відповідне підключення електродів до позитивного або негативного полюса гальванометра, тобто зазначений позитивний і негативний полюс кожного відведення.
Посилені відведення від кінцівок
Посилені відведення від кінцівок були запропоновані Гольдбергером у 1942 р. Вони реєструють різницю потенціалів між однією із кінцівок, на якій встановлений активний позитивний електрод цього відведення (права рука, ліва рука або нога) і середнім потенціалом двох інших кінцівок. Як негативний електрод у цих відведеннях використовують так званий об՚єднаний електрод Гольдбергера, що утворюється при з՚єднанні двох кінцівок через додатковий опір. Таким чином, aVR — це посилене відведення від правої руки; aVL — посилене відведення від лівої руки; aVF — посилене відведення від лівої ноги (рис. 1.3).
Позначення посилених відведень від кінцівок походить від перших букв англійських слів: «a» — augmented (посилений); «V» — voltage (потенціал); «R» — right (правий); «L» — left (лівий); «F» — foot (нога).
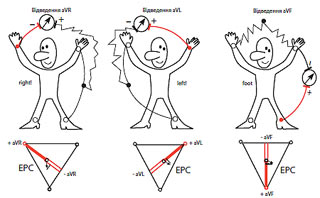
Рис. 1.3. Формування трьох посилених однополюсних відведень від кінцівок. Унизу — трикутник Ейнтховена і розміщення осей трьох посилених однополюсних відведень від кінцівок
ШЕСТИОСЬОВА СИСТЕМА КООРДИНАТ (ЗА BAYLEY)
Стандартні і посилені однополюсні відведення від кінцівок дають можливість зареєструвати зміни ЕРС серця у фронтальній площині, тобто в тій, у якій розміщений трикутник Ейнтховена. Для більш точного і наочного визначення різних відхилень ЕРС серця в цій фронтальній площині, зокрема для визначення положення електричної осі серця, була запропонована так звана шестиосьова система координат (Bayley, 1943). Її можна отримати при сполученні осей трьох стандартних і трьох посилених відведень від кінцівок, проведених через електричний центр серця. Останній ділить вісь кожного відведення на позитивну і негативну частини, спрямовані відповідно до позитивного (активного) або негативного електродів (рис. 1.4).
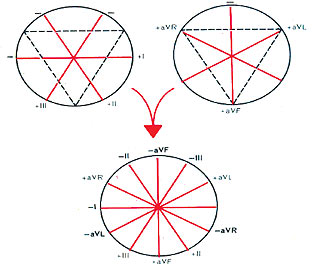
Рис. 1.4. Формування шестиосьової системи координат (за Bayley)
Напрямок осей вимірюють у градусах. За початок відліку (0 °) умовно приймають радіус, проведений строго горизонтально з електричного центра серця вліво в напрямку до активного позитивного полюса I стандартного відведення. Позитивний полюс II стандартного відведення розміщений під кутом +60 °, відведення aVF — +90 °, III стандартного відведення — +120 °, aVL — –30 °, a aVR — –150 °. Вісь відведення aVL перпендикулярна осі II стандартного відведення, вісь I стандартного відведення — осі aVF, а вісь aVR — осі III стандартного відведення.
Грудні відведення
Грудні однополюсні відведення, запропоновані Wilson у 1934 р., реєструють різницю потенціалів між активним позитивним електродом, встановленим у певних точках на поверхні грудної клітки і негативним об՚єднаним електродом Вільсона. Цей електрод утворюється при з՚єднанні через додаткові опори трьох кінцівок (правої і лівої руки, а також лівої ноги), об՚єднаний потенціал яких близький до нуля (близько 0,2 мВ). Для запису ЕКГ використовують 6 загальноприйнятих позицій активного електрода на передній і боковій поверхні грудної клітки, які в поєднанні з об՚єднаним електродом Вільсона утворюють 6 грудних відведень (рис. 1.5):
відведення V1 — у четвертому міжребер՚ї по правому краю грудини;
відведення V2 — у четвертому міжребер՚ї по лівому краю грудини;
відведення V3 — між позиціями V2 і V4, приблизно на рівні четвертого ребра по лівій парастернальній лінії;
відведення V4 — у п՚ятому міжребер՚ї по лівій серединно-ключичній лінії;
відведення V5 — на тім же рівні по горизонталі, що й V4, по лівій передній пахвовій лінії;
відведення V6 — по лівій середній пахвовій лінії на тому ж рівні по горизонталі, що й електроди відведень V4 і V5.
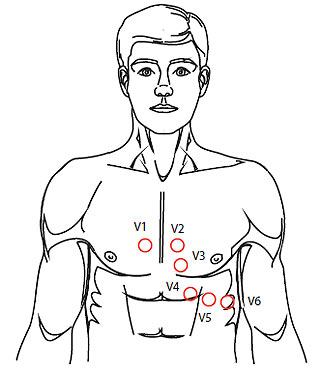
Рис. 1.5. Розміщення грудних електродів
Таким чином, найбільш широке поширення отримали 12 електрокардіографічних відведень (3 стандартних, 3 посилених однополюсних відведення від кінцівок і 6 грудних). Електрокардіографічні відхилення у кожному з них відображають сумарну ЕРС усього серця, тобто є результатом одночасного впливу на це відведення змінюючого електричного потенціалу у лівих і правих відділах серця, у передній і задній стінці шлуночків, у верхівці та основі серця.
Додаткові відведення
Діагностичні можливості електрокардіографічного дослідження іноді доцільно розширити при застосуванні деяких додаткових відведень. Їх використовують у тих випадках, коли звичайна програма реєстрації 12 загальноприйнятих відведень ЕКГ не дозволяє досить надійно діагностувати ту або іншу електрокардіографічну патологію або вимагає уточнення деяких змін.
Методика реєстрації додаткових грудних відведень відрізняється від методики запису 6 загальноприйнятих грудних відведень лише локалізацією активного електрода на поверхні грудної клітки. Як електрод, з՚єднаний із негативним полюсом кардіографа, використовують об՚єднаний електрод Вільсона.
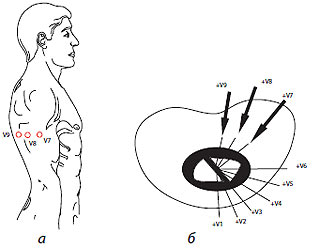
Рис. 1.6. Розміщення додаткових грудних електродів
Відведення V7—V9. Активний електрод встановлюють по задній пахвовій (V7), лопатковій (V8) і паравертебральній (V9) лініях на рівні горизонталі, на якій розміщені електроди V4—V6 (рис. 1.6). Ці відведення зазвичай використовують для більш точної діагностики вогнищевих змін міокарда в задньобазальних відділах ЛШ.
Відведення V3R—V6R. Грудний (активний) електрод розміщують на правій половині грудної клітки в позиціях, симетричних звичайним точкам розміщення електродів V3—V6. Ці відведення використовують для діагностики гіпертрофії правих відділів серця.
Відведення за Небом. Двополюсні грудні відведення, запропоновані в 1938 р. Небом, фіксують різницю потенціалів між двома точками, розміщеними на поверхні грудної клітки. Для запису трьох відведень за Небом використовують електроди, призначені для реєстрації трьох стандартних відведень від кінцівок. Електрод, зазвичай встановлюють на правій руці (червоне маркування), поміщають у другому міжребер՚ї по правому краю грудини. Електрод з лівої ноги (зелене маркування) переставляють у позицію грудного відведення V4 (біля верхівки серця), а електрод, що розміщується на лівій руці (жовте маркування), розміщують на тому ж горизонтальному рівні, що й зелений електрод, але по задній пахвовій лінії. Якщо перемикач відведень електрокардіографа перебуває в положенні I стандартного відведення, реєструють відведення Dorsalis (D).
Переміщаючи перемикач на II і III стандартні відведення, записують відповідно відведення Anterior (А) і Inferior (I). Відведення за Небом використовують для діагностики вогнищевих змін міокарда задньої стінки (відведення D), передньої бокової стінки (відведення А) і верхніх відділів передньої стінки (відведення I).
ТЕХНІКА РЕЄСТРАЦІЇ ЕКГ
Для отримання якісного сигналу ЕКГ необхідно дотримуватися деяких правил її реєстрації.
Умови проведення електрокардіографічного дослідження
ЕКГ реєструють у спеціальному приміщенні, віддаленому від можливих джерел електричних перешкод: електромоторів, фізіотерапевтичних і рентгенівських кабінетів, розподільних електрощитів. Кушетка повинна перебувати на відстані не менше 1,5–2 м від проводів електромережі.
Доцільно екранувати кушетку, підклавши під пацієнта ковдру із вшитою металевою сіткою, що повинна бути заземлена.
Дослідження проводиться після 10–15-хвилинного відпочинку і не раніше ніж через 2 год після прийому їжі. Хворий повинен бути роздягнений до пояса, гомілки також звільнені від одягу.
Запис ЕКГ проводиться зазвичай в положенні лежачи на спині, що дозволяє досягти максимального розслаблення м՚язів.
Накладення електродів
На внутрішню поверхню гомілок і передпліч у нижній їхній третині за допомогою гумових стрічок накладають 4 пластинчастих електроди, а на груди встановлюють один або кілька (при багатоканальному запису) грудних електродів, використовуючи гумову грушу-присоску. Для поліпшення якості ЕКГ і зменшення кількості навідних струмів необхідно забезпечити гарний контакт електродів зі шкірою. Для цього необхідно: 1) попередньо знежирити шкіру спиртом у місцях накладення електродів; 2) при значній волосистості шкіри змочити місця накладення електродів мильним розчином; 3) використати електродну пасту або рясно змочувати шкіру в місцях накладення електродів 5–10% розчином натрію хлориду.
Підключення проводів до електродів
До кожного електрода, установленого на кінцівках або на поверхні грудної клітки, приєднують провід, що йде від електрокардіографа і маркірований певними кольорами. Загальноприйняті такі маркування вхідних проводів: права рука — червоні кольори; ліва рука — жовтий; ліва нога — зелений, права нога (заземлення пацієнта) — чорний; грудний електрод — білий. При наявності 6-канального електрокардіографа, що дозволяє одночасно зареєструвати ЕКГ в 6 грудних відведеннях, до електрода V1 підключають провід, що має червоне забарвлення на наконечнику; до електрода V2 — жовте, V3 — зелене, V4 — коричневе, V5 — чорне і V6 — синє або фіолетове. Маркування інших проводів таке ж, як і в одноканальних електрокардіографах.
Вибір посилення електрокардіографа
Перш ніж починати запис ЕКГ, на всіх каналах електрокардіографа необхідно встановити однакове посилення електричного сигналу. Для цього в кожному електрокардіографі передбачена можливість подачі на гальванометр стандартної каліброваної напруги (1 мВ). Звичайне посилення кожного каналу підбирається таким чином, щоб напруга 1 мВ викликала відхилення гальванометра і реєструючої системи рівне 10 мм. Для цього в положенні перемикача відведень «0» регулюють посилення електрокардіографа і реєструють калібрований мілівольт.
При необхідності можна змінити посилення: знизити при занадто великій амплітуді зубців ЕКГ (1 мВ = 5 мм) або підвищити при малій їхній амплітуді (1 мВ = 15 або 20 мм).
Запис ЕКГ
Запис ЕКГ проводять при спокійному диханні, а також на висоті вдиху (у відведенні III). Спочатку записують ЕКГ у стандартних відведеннях (I, II, III), потім у посилених відведеннях від кінцівок (aVR, aVL і aVF) і грудних (V1–V6). У кожному відведенні записують не менше 4 серцевих циклів PQRST. ЕКГ реєструють, як правило, при швидкості руху паперу 50 мм·с-1. Меншу швидкість (25 мм·с-1) використовують при необхідності більш тривалого запису ЕКГ, наприклад для діагностики порушень ритму.
Відразу після закінчення дослідження на паперовій стрічці записують прізвище, ім՚я та по батькові пацієнта, рік народження, дату і час дослідження.
НОРМАЛЬНА ЕКГ
Зубець Р
Зубець Р відображає процес деполяризації правого і лівого передсердь. У нормі у фронтальній площині середній результуючий вектор деполяризації передсердь (вектор Р) розміщений майже паралельно осі II стандартного відведення і проектується на позитивні частини осей відведень II, aVF, I та III. Тому в цих відведеннях зазвичай реєструється позитивний зубець Р, що має максимальну амплітуду в I і II відведеннях.
У відведенні aVR зубець Р завжди негативний, тому що вектор Р проектується на негативну частину осі цього відведення.
Оскільки вісь відведення aVL перпендикулярна напрямку середнього результуючого вектора Р, його проекція на вісь цього відведення близька до нуля, на ЕКГ у більшості випадків реєструються двофазний або низькоамплітудний зубець Р.
При більш вертикальному положенні серця в грудній клітці (наприклад в осіб із астенічною статурою), коли вектор Р виявляється паралельним осі відведення aVF (рис. 1.7), амплітуда зубця Р збільшується у відведеннях III та aVF і зменшується у відведеннях I та aVL. Зубець P в aVL при цьому може стати навіть негативним.
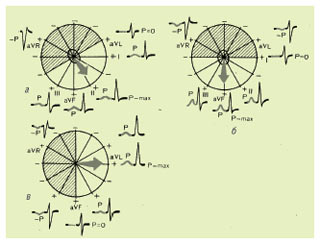
Рис. 1.7. Формування зубця Р у відведеннях від кінцівок
Навпаки, при більш горизонтальному положенні серця в грудній клітці (наприклад у гіперстеників) вектор Р паралельний осі I стандартного відведення. При цьому амплітуда зубця Р збільшується у відведеннях I і aVL. P aVL стає позитивним і зменшується у відведеннях III і aVF. У цих випадках проекція вектора Р на вісь III стандартного відведення дорівнює нулю або навіть має негативне значення. Тому зубець P у III відведенні може бути двофазним або негативним (частіше при гіпертрофії лівого передсердя).
Таким чином, у здорової людини у відведеннях I, II і aVF зубець Р завжди позитивний, у відведеннях III і aVL він може бути позитивним, двофазним або (рідко) негативним, а у відведенні aVR зубець Р завжди негативний.
У горизонтальній площині середній результуючий вектор Р зазвичай збігається з напрямком осей грудних відведень V4–V5 і проектується на позитивні частини осей відведень V2–V6, як це показано на рис. 1.8. Тому в здорової людини зубець Р у відведеннях V2–V6 завжди позитивний.
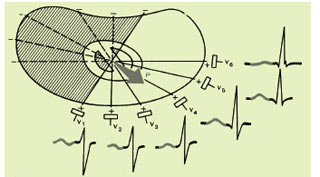
Рис. 1.8. Формування зубця Р у грудних відведеннях
Напрямок середнього вектора Р майже завжди перпендикулярний осі відведення V1, у той же час напрямок двох моментних векторів деполяризації різний. Перший початковий моментний вектор збудження передсердь орієнтований уперед, у бік позитивного електрода відведення V1, а другий кінцевий моментний вектор (менший за величиною) звернений назад, у бік негативного полюса відведення V1. Тому зубець P у V1 частіше буває двофазним (+/–).
Перша позитивна фаза зубця P у V1, зумовлена збудженням правого і частково лівого передсердь, більша за другу негативну фазу зубця P у V1, що відображає відносно короткий період кінцевого збудження тільки лівого передсердя. Іноді друга негативна фаза зубця P у V1 слабко виражена і зубець P у V1 позитивний.
Таким чином, у здорової людини в грудних відведеннях V2–V6 завжди реєструється позитивний зубець Р, а у відведенні V1 він може бути двофазним або позитивним.
Амплітуда зубців Р у нормі не перевищує 1,5–2,5 мм, а тривалість — 0,1 с.
ІНТЕРВАЛ Р–Q (R)
Інтервал Р–Q (R) вимірюється від початку зубця Р до початку шлуночкового комплексу QRS (зубця Q або R). Він відображає тривалість АV-провідності, тобто час поширення збудження по передсердях, АV-вузлу, пучку Гіса і його розгалуженнях (рис. 1.9). Не слід плутати інтервал Р–Q (R) із сегментом РQ (R), що вимірюється від кінця зубця Р до початку Q або R.
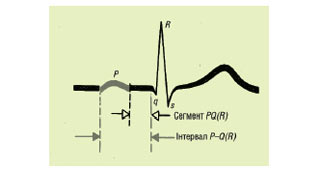
Рис. 1.9. Інтервал Р–Q (R)
Тривалість інтервалу Р–Q (R) коливається від 0,12 до 0,20 с і в здорової людини залежить в основному від ЧСС: чим вона вища, тим коротший інтервал Р–Q (R).
ШЛУНОЧКОВИЙ КОМПЛЕКС QRST
Шлуночковий комплекс QRST відображає складний процес поширення (комплекс QRS) і згасання (сегмент RS–Т і зубець Т) збудження по міокарду шлуночків. Якщо амплітуда зубців комплексу QRS досить велика і перевищує 5 мм, їх позначають великими буквами латинського алфавіту Q, R, S, якщо мала (<5 мм) — малими літерами q, r, s.
Зубцем R позначають будь-який позитивний зубець, що входить до складу комплексу QRS. Якщо є кілька таких позитивних зубців, їх позначають відповідно як R, R′, R″ і т.д. Негативний зубець комплексу QRS, який безпосередньо передує зубцю R, позначають буквою Q (q), а негативний зубець, що з’являється відразу після зубця R, — S (s).
Якщо на ЕКГ реєструється тільки негативне відхилення, а зубець R відсутній зовсім, шлуночковий комплекс позначають як QS. Формування окремих зубців комплексу QRS у різних відведеннях можна пояснити існуванням трьох моментних векторів шлуночкової деполяризації і різною їхньою проекцією на осі ЕКГ-відведень.
Зубець Q
У більшості ЕКГ-відведень формування зубця Q зумовлене початковим моментним вектором деполяризації міжшлуночкової перегородки, що триває до 0,03 с. У нормі зубець Q може бути зареєстрований у всіх стандартних і посилених однополюсних відведеннях від кінцівок і у грудних відведеннях V4–V6. Амплітуда нормального зубця Q у всіх відведеннях, крім aVR, не перевищує ¼ висоти зубця R, а його тривалість — 0,03 с. У відведенні aVR у здорової людини може бути зафіксований глибокий і широкий зубець Q або навіть комплекс QS.
Зубець R
Зубець R у всіх відведеннях, за винятком правих грудних відведень (V1, V2) і відведення aVR, зумовлений проекцією на осі відведення другого (середнього) моментного вектора QRS, або умовно вектора 0,04 с. Вектор 0,04 с відображає процес подальшого поширення збудження по міокарду ПШ і ЛШ. Але, оскільки маса міокарда ЛШ є більшою, вектор R орієнтований вліво і вниз, тобто в бік ЛШ. На рис. 1.10а показано, що у фронтальній площині вектор 0,04 с проектується на позитивні частини осей відведень I, II, III, aVL та aVF і на негативну частину осі відведення aVR. Тому у всіх відведеннях від кінцівок, за винятком aVR, формуються високі зубці R, причому при нормальному анатомічному положенні серця в грудній клітці зубець R у відведенні II має максимальну амплітуду. У відведенні aVR, як було сказано вище, завжди переважає негативне відхилення — зубець S, Q або QS, зумовлений проекцією вектора 0,04 с на негативну частину осі цього відведення.
При вертикальному положенні серця в грудній клітці зубець R стає максимальним у відведеннях aVF і II, а при горизонтальному положенні серця — в I стандартному відведенні. У горизонтальній площині вектор 0,04 с зазвичай збігається з напрямком осі відведення V4. Тому зубець R у V4 перевищує за амплітудою зубці R в інших грудних відведеннях, як це показано на рис. 1.10б. Таким чином, у лівих грудних відведеннях (V4–V6) зубець R формується в результаті проекції головного моментного вектора 0,04 с на позитивні частини цих відведень.
Осі правих грудних відведень (V1, V2) зазвичай перпендикулярні напрямку головного моментного вектора 0,04 с, тому останній майже не впливає на ці відведення. Зубець R у відведеннях V1 та V2, як було показано вище, формується в результаті проекції на осі цих відведень початкового моментного вектора (0,02 с) і відображає поширення збудження по міжшлуночковій перегородці.
У нормі амплітуда зубця R поступово збільшується від відведення V1 до відведення V4, а потім знову трохи зменшується у відведеннях V5 і V6. Висота зубця R у відведеннях від кінцівок не перевищує зазвичай 20 мм, а в грудних відведеннях — 25 мм. Іноді в здорових людей зубець r у V1 настільки слабко виражений, що шлуночковий комплекс у відведенні V1 набуває вигляду QS.
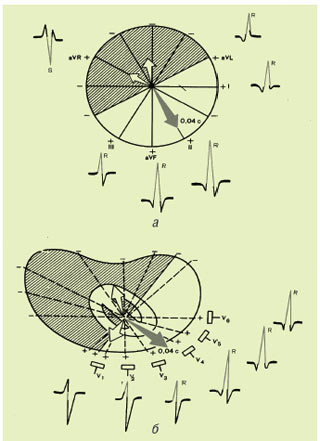
Рис. 1.10. Формування зубця R у відведеннях від кінцівок
Для порівняльної характеристики часу поширення хвилі збудження від ендокарда до епікарда ПШ і ЛШ прийнято визначати так званий інтервал внутрішнього відхилення (intrinsical deflection) відповідно в правих (V1, V2) і лівих (V5, V6) грудних відведеннях. Він вимірюється від початку шлуночкового комплексу (зубця Q або R) до вершини зубця R у відповідному відведенні, як показано на рис. 1.11.
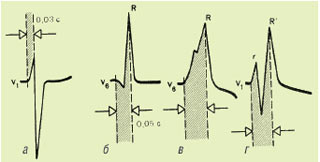
Рис. 1.11. Вимірювання інтервалу внутрішнього відхилення
При наявності розщеплень зубця R (комплекси типу RSR′ або qRsr′) інтервал вимірюється від початку комплексу QRS до вершини останнього зубця R.
У нормі інтервал внутрішнього відхилення у правому грудному відведенні (V1) не перевищує 0,03 с, а в лівому грудному відведенні V6 — 0,05 с.
Зубець S
У здорової людини амплітуда зубця S у різних ЕКГ-відведеннях коливається у великих межах, не перевищуючи 20 мм.
При нормальному положенні серця в грудній клітці у відведеннях від кінцівок амплітуда S мала, крім відведення aVR. У грудних відведеннях зубець S поступово зменшується від V1, V2 до V4, а у відведеннях V5, V6 має малу амплітуду або відсутній.
Рівність зубців R і S у грудних відведеннях (перехідна зона) зазвичай реєструється у відведенні V3 або (рідше) між V2 і V3 або V3 і V4.
Максимальна тривалість шлуночкового комплексу не перевищує 0,10 с (частіше 0,07–0,09 с).
Амплітуда і співвідношення позитивних (R) і негативних зубців (Q і S) у різних відведеннях багато в чому залежать від поворотів осі серця навколо трьох його осей: передньозадньої, поздовжньої і сагітальної.
Сегмент RS–Т
Сегмент RS–Т — відрізок від кінця комплексу QRS (кінця зубця R або S) до початку зубця Т. Він відповідає періоду повного охоплення збудження обох шлуночків, коли різниця потенціалів між різними ділянками серцевого м’яза відсутня або мала. Тому в нормі у стандартному і посиленому однополюсному відведеннях від кінцівок, електроди яких розміщені на великій відстані від серця, сегмент RS–Т розміщений на ізолінії і його зміщення вгору або вниз не перевищує 0,5 мм. У грудних відведеннях (V1–V3) навіть у здорової людини нерідко відзначають невелике зміщення сегмента RS–Т вгору від ізолінії (не більше 2 мм).
У лівих грудних відведеннях сегмент RS–T частіше реєструється на рівні ізолінії — так само, як у стандартних (±0,5 мм).
Точка переходу комплексу QRS у сегмент RS–Т позначається як j. Відхилення точки j від ізолінії часто використовують для кількісної характеристики зміщення сегмента RS–Т.
Зубець Т
Зубець T відображає процес швидкої кінцевої реполяризації міокарда шлуночків (фаза 3 трансмембранного ПД). У нормі сумарний результуючий вектор шлуночкової реполяризації (вектор Т) зазвичай має майже такий же напрямок, як і середній вектор деполяризації шлуночків (0,04 с). Тому в більшості відведень, де реєструється високий зубець R, зубець Т має позитивне значення, проектуючись на позитивні частини осей електрокардіографічних відведень (рис. 1.12). При цьому найбільшому зубцю R відповідає найбільший за амплітудою зубець Т, і навпаки.
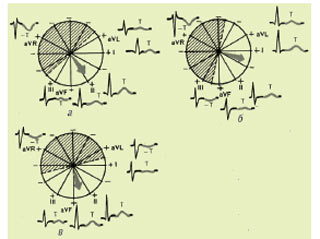
Рис. 1.12. Формування зубця Т у відведеннях від кінцівок
У відведенні aVR зубець T завжди негативний.
При нормальному положенні серця в грудній клітці напрямок вектора Т іноді буває перпендикулярним осі III стандартного відведення, у зв’язку з чим у цьому відведенні іноді може реєструватися двофазний (+/–) або низькоамплітудний (згладжений) зубець T у III.
При горизонтальному положенні серця вектор Т може проектуватися навіть на негативну частину осі відведення III і на ЕКГ реєструється негативний зубець Т у III. Однак у відведенні aVF при цьому зубець Т залишається позитивним.
При вертикальному положенні серця в грудній клітці вектор Т проектується на негативну частину осі відведення aVL і на ЕКГ фіксується негативний зубець T у aVL.
У грудних відведеннях зубець Т зазвичай має максимальну амплітуду у відведенні V4 або V3. Висота зубця T у грудних відведеннях зазвичай збільшується від V1 до V4, а потім трохи зменшується в V5–V6. У відведенні V1 зубець Т може бути двофазним або навіть негативним. У нормі завжди T у V6 > Т у V1.
Амплітуда зубця Т у відведеннях від кінцівок у здорової людини не перевищує 5–6 мм, а в грудних відведеннях — 15–17 мм. Тривалість зубця Т коливається від 0,16 до 0,24 с.
Інтервал Q–T (QRST)
Інтервал Q–Т (QRST) вимірюється від початку комплексу QRS (зубця Q або R) до кінця зубця Т. Інтервал Q–Т (QRST) називають електричною систолою шлуночків. Під час електричної систоли збуджуються всі відділи шлуночків серця. Тривалість інтервалу Q–Т у першу чергу залежить від частоти ритму серця. Чим вища частота ритму, тим коротший належний інтервал Q–Т. Нормальна тривалість інтервалу Q–Т визначається за формулою Q–Т=K√R–R, де К — коефіцієнт, рівний 0,37 для чоловіків і 0,40 для жінок; R–R — тривалість одного серцевого циклу. Оскільки тривалість інтервалу Q–T залежить від ЧСС (подовжуючись при його уповільненні), для оцінки вона повинна бути відкоректована відносно ЧСС, тому для розрахунків застосовується формула Базетта: QТс=Q–T/√R–R.
Іноді на ЕКГ, особливо в правих грудних відведеннях, відразу після зубця Т реєструється невеликий позитивний зубець U, походження якого дотепер невідоме. Є припущення, що зубець U відповідає періоду короткочасного підвищення збудливості міокарда шлуночків (фаза екзальтації), що настає після закінчення електричної систоли ЛШ.
АНАЛІЗ ЕКГ
Аналіз будь-якої ЕКГ потрібно починати з перевірки правильності техніки її реєстрації. По-перше, необхідно звернути увагу на наявність різноманітних перешкод, які можуть бути зумовлені наведеними струмами, м’язовим тремором, поганим контактом електродів зі шкірою та іншими причинами. Якщо перешкоди значні, ЕКГ необхідно зареєструвати знову.
По-друге, необхідно перевірити амплітуду контрольного мілівольта, яка повинна відповідати 10 мм.
По-третє, слід оцінити швидкість руху паперу під час реєстрації ЕКГ.
При записі ЕКГ зі швидкістю 50 мм·с-1 1 мм на паперовій стрічці відповідає відрізку часу 0,02 с, 5 мм — 0,1 с, 10 мм — 0,2 с; 50 мм — 1,0 с.
У цьому випадку ширина комплексу QRS зазвичай не перевищує 4–6 мм (0,08–0,12 с), а інтервал Q–Т — 20 мм (0,4 с).
При записі ЕКГ зі швидкістю 25 мм·с-1 1 мм відповідає часовому інтервалу 0,04 с (5 мм — 0,2 с), отже, ширина комплексу QRS, як правило, не перевищує 2–3 мм (0,08–0,12 с), а інтервалу Q–T — 10 мм (0,4 с).
Щоб уникнути помилок в інтерпретації змін ЕКГ, при аналізі кожної з них слід суворо дотримуватися певної схеми розшифровки, яку потрібно добре запам’ятати.
ЗАГАЛЬНА СХЕМА (ПЛАН) РОЗШИФРОВКИ ЕКГ
I. Аналіз серцевого ритму і провідності:
- оцінка регулярності серцевих скорочень;
- підрахунок ЧСС;
- визначення джерела збудження;
- оцінка функції провідності.
II. Визначення поворотів серця навколо передньозадньої, поздовжньої і поперечної осей:
- визначення положення електричної осі серця у фронтальній площині;
- визначення поворотів серця навколо поздовжньої осі;
- визначення поворотів серця навколо поперечної осі.
III. Аналіз передсердного зубця Р.
IV. Аналіз шлуночкового комплексу QRST:
- аналіз комплексу QRS;
- аналіз сегмента RS–Т;
- аналіз зубця Т;
- аналіз інтервалу Q–Т.
V. Електрокардіографічний висновок.
АНАЛІЗ СЕРЦЕВОГО РИТМУ І ПРОВІДНОСТІ
Аналіз ритму серця включає визначення регулярності, його частоти, джерела збудження, а також оцінку функції провідності.
Аналіз регулярності серцевих скорочень
Регулярність серцевих скорочень оцінюється при порівнянні тривалості інтервалів R–R між послідовно зареєстрованими серцевими циклами. Інтервал R–R звичайно вимірюється між вершинами зубців R (або S).
Регулярний або правильний ритм серця (рис. 1.13) діагностується в тому випадку, коли тривалість виміряних інтервалів R–R однаковий і розкид отриманих величин не перевищує ±10% від середньої тривалості інтервалів R–R. В інших випадках діагностується неправильний (нерегулярний) серцевий ритм. Неправильний ритм серця (аритмія) може визначатися при екстрасистолії, миготливій та синусовій аритмії і т.д.
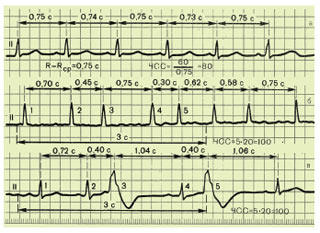
Рис. 1.13. Оцінка регулярності серцевого ритму
Підрахунок ЧСС
Підрахунок ЧСС проводиться за допомогою різних методик, вибір яких залежить від регулярності ритму серця.
При правильному ритмі ЧСС визначають за формулою: ЧСС = 60/R–R, де 60 — кількість секунд у хвилині, R–R — тривалість інтервалу, виражена в секундах.
Набагато зручніше визначати ЧСС за допомогою спеціальних таблиць, у яких кожному значенню інтервалу R–R відповідає показник ЧСС.
При неправильному ритмі ЕКГ в одному з відведень (найчастіше в II стандартному) записується довше, ніж звичайно, наприклад протягом 3–4 с.
При швидкості руху паперу 50 мм·с-1 цей час відповідає відрізку кривої ЕКГ довжиною 15–20 см. Потім підраховують кількість комплексів QRS, зареєстрованих за 3 с (15 см паперової стрічки), і отриманий результат множать на 20.
При неправильному ритмі можна обмежитися також визначенням мінімальної і максимальної ЧСС. Мінімальна ЧСС визначається за тривалістю найбільшого інтервалу R–R, а максимальна ЧСС — за найменшим інтервалом R–R.
У здорової людини в стані спокою ЧСС становить від 60 до 90 уд./хв. Підвищення ЧСС (>90 уд./хв) називають тахікардією, а зниження (<60 уд./хв) — брадикардією.
ВИЗНАЧЕННЯ ДЖЕРЕЛА ЗБУДЖЕННЯ
Для визначення джерела збудження або так званого водія ритму необхідно оцінити проходження збудження по передсердях і встановити відношення зубців R до шлуночкових комплексів QRS.
Синусовий ритм
У нормі електричний імпульс, що виникає у синоатріальному вузлі, поширюється по передсердях зверху вниз. Вектор деполяризації передсердь (Р) при цьому спрямований у бік позитивного електрода II стандартного відведення і на ЕКГ у цьому відведенні фіксуються позитивні зубці Р. Позитивний зубець Р також реєструється у відведеннях I, aVF, V4–V6. Збудження передсердь при цьому завжди передує збудженню шлуночків, тому позитивні зубці Р у II відведенні реєструються перед кожним комплексом QRS. У більшості випадків у кожному відведенні вони мають однакову форму і зазвичай розміщуються на однаковій відстані від комплексу QRS.
При відсутності цих ознак діагностують різні варіанти несинусового ритму. До них належать передсердні ритми, ритми з АV-з’єднання, шлуночкові (ідіовентрикулярні) ритми, фібриляція передсердь тощо.
Передсердний ритм
У тих випадках, коли джерело збудження розміщується в нижніх відділах передсердь (наприклад в області коронарного синуса), електричний імпульс по передсердях поширюється у зворотному напрямку (знизу вгору) і на ЕКГ у II і III стандартних відведеннях реєструються негативні зубці Р, що передують комплексам QRS. При цьому інтервал Р–Q (R) може бути трохи вкорочений або не змінений.
Оскільки рух хвилі збудження по шлуночкам не порушений, реєструються звичайні незмінені (вузькі) комплекси QRS, ЧСС становить 60–90 уд./хв.
Ритми з АV-з’єднання
Якщо водій ритму локалізується в АV-з’єднанні, збудження шлуночків відбувається звичайним шляхом — зверху вниз, а передсердь — ретроградно, знизу вгору. Тому на ЕКГ реєструються нормальні незмінені комплекси QRS і негативні зубці Р. При цьому якщо ектопічний імпульс одночасно досягає передсердь і шлуночків, зубець Р нашаровується на комплекс QRS і його не видно на ЕКГ. Якщо ектопічний імпульс спочатку досягає шлуночків і тільки потім передсердь, негативний зубець Р розміщується після комплексу QRS. ЧСС при ритмі з АV-з’єднання зазвичай нижче частоти синусового ритму і становить 40–60 уд./хв.
Шлуночковий (ідіовентрикулярний) ритм
Якщо джерелом збудження є провідна система шлуночків (ніжки і гілки пучка Гіса або волокна Пуркіньє), мова йде про так званий шлуночковий (ідіовентрикулярний) ритм. Електричні імпульси, що виникають у шлуночках, генеруються в набагато повільнішому ритмі (<40 уд./хв). Збудження проводиться по шлуночкам незвичайним шляхом: воно спочатку охоплює той шлуночок, у якому перебуває ектопічний водій ритму, і тільки потім повільно досягає протилежного шлуночка. Внаслідок цього комплекси QRS розширені і деформовані. Збудження не поширюється на міокард передсердь, тому відсутній постійний закономірний зв’язок комплексів QRS із зубцями Р: шлуночки збуджуються у своєму повільному ритмі, а передсердя — у своєму звичайному ритмі, джерелом якого залишається синоатріальний вузол. Ідіовентрикулярний ритм частіше відзначають при повній АV-блокаді.
ВНУТРІШНЬОШЛУНОЧКОВІ БЛОКАДИ
Під внутрішньошлуночковими блокадами (блокадами ніжок пучка Гіса) розуміють уповільнення або повне припинення проведення збудження по одній, двох–трьох гілках або ніжках пучка Гіса.
Розрізняють такі блокади:
- однопучкові — ураження однієї гілки пучка Гіса: а) блокада правої ніжки; б) блокада лівої передньої гілки; в) блокада лівої задньої гілки;
- двопучкові — поєднане ураження двох із трьох гілок пучка Гіса (у різних варіантах): а) блокада лівої ніжки (поєднання блокади лівих передньої і задньої гілок); б) блокада правої гілки і лівої передньої гілки; в) блокада правої гілки і лівої задньої гілки;
- трипучкові — одночасне ураження всіх трьох гілок пучка Гіса.
Крім того, виділяють так звану вогнищеву внутрішньошлуночкову блокаду, що характеризується збудженням проведення у будь-якій обмеженій ділянці системи волокон Пуркіньє.
При повному припиненні проведення збудження по тій або іншій гілці або ніжці пучка Гіса говорять про повну блокаду. Часткові вповільнення провідності свідчать про неповну блокаду. Блокади ніжок або гілок пучка Гіса розвиваються при гострому інфаркті міокарда, атеросклеротичному кардіосклерозі, міокардиті, захворюваннях, що супроводжуються вираженою гіпертрофією шлуночків (вади серця, хронічне легеневе серце та ін.).
Однопучкові блокади
Блокада правої ніжки пучка Гіса
При повній блокаді правої ніжки пучка Гіса проведення по ній збудження припиняється повністю. У результаті правий шлуночок і права половина міжшлуночкової перегородки збуджуються нетиповим шляхом: хвиля деполяризації переходить із лівого боку міжшлуночкової перегородки і від ЛШ, що збуджуються першими, і по скорочувальних м’язових волокнах повільно охоплює міокард ПШ. Це різко змінює послідовність поширення хвилі деполяризації, що і є причиною зміни конфігурації шлуночкового комплексу QRS, особливо в грудних відведеннях.
У початковий момент деполяризація шлуночків не порушена, оскільки першою, як і у нормі, збуджується ліва половина міжшлуночкової перегородки. Тому початковий моментний вектор (0,02 с), як і у нормі, орієнтований зліва направо і трохи вперед, тобто у бік позитивного електрода відведення V1. У цьому відведенні фіксується невеликий позитивний зубець r у V1, що відображає поширення збудження по міжшлуночковій перегородці. Вектор перших 0,02 с комплексу QRS проектується на негативну половину відведення V6 і тому тут реєструється невелике негативне відхилення — зубець q у V6.
У наступній стадії деполяризації шлуночків права ніжка пучка Гіса заблокована повністю, збудження поширюється тільки по ЛШ. ПШ у цей період не збуджується. Тому середній моментний вектор (0,04–0,06 с) орієнтований справа наліво у бік позитивного електрода V6. У цьому відведенні реєструється позитивний зубець R, що відповідає поширенню збудження по ЛШ. Оскільки вектори 0,04–0,06 с проектуються при цьому на негативну частину осі відведення V1, у ньому з’являється негативний зубець S.
У кінцевій стадії деполяризації шлуночків відбувається збудження ПШ із запізненням на 0,04–0,06 с, тобто в останні 0,08–0,12 с комплексу QRS. Як було зазначено вище, воно здійснюється нетиповим шляхом — по м’язових волокнах. Тому збудження ПШ і відбувається уповільнено, коли ЛШ уже збуджений. Кінцеві вектори деполяризації шлуночків (0,08–0,12 с) звернені вправо вперед, у бік позитивного електрода V1 і проектуються на позитивну частину цього відведення. У зв’язку з цим у відведенні V1 реєструється другий позитивний зубець R′ у V1, що відображає процес поширення збудження по ПШ. Амплітуда зубця R′ у V1 звичайно більша, ніж зубця r у V1. Зубець R′ у V1 розширений і часто зазублений.
Кінцевий моментний вектор 0,08–0,12 с, пов’язаний із уповільненим збудженням ПШ, проектується на негативну частину осі відведення V6. Тому у відведенні V6 фіксується розширений зубець S.
Таким чином, при повній блокаді правої ніжки пучка Гіса у відведенні V1 реєструється комплекс QRS типу rSR′ або rsR′, тобто комплекс, що має характерний М-подібний вигляд. Тривалість комплексу QRS перевищує 0,12 с. У лівих грудних відведеннях (V5, V6) реєструється комплекс QRS типу qRs із розширеним і нерідко зазубленим зубцем S.
У стандартних і посилених однополюсних відведеннях від кінцівок шлуночковий комплекс QRS нагадує відповідні комплекси в грудних відведеннях. У відведеннях III і aVR, позитивні електроди яких розміщені праворуч, відзначають типову для блокади правої ніжки пучка Гіса форму комплексу QRS, що має М-подібний вигляд (rSR′, rsR′ або rR′), але зубець R′ зазвичай невисокий.
У відведеннях, позитивні електроди яких розміщені ліворуч (I та aVL), комплекс QRS нагадує такий у лівих грудних відведеннях V5 і V6 (qRS) із розширеним і нерідко зазубленим зубцем S. Електрична вісь серця має зазвичай нормальне, горизонтальне або вертикальне положення.
Зміна послідовності поширення хвилі збудження при блокаді правої ніжки пучка Гіса призводить до збудження послідовності руху хвилі реполяризації по шлуночкам. Орієнтація векторів реполяризації шлуночків зміщується вліво і назад. У зв’язку з цим у відведенні V1 у період реполяризації шлуночків реєструється зміщення сегмента RS–Т нижче ізолінії і симетричний негативний або двофазний (–/+) зубець Т, що має пологий спуск і більш крутий підйом. На противагу цьому у відведенні V6 іноді реєструються невеликий підйом сегмента RS–Т вище ізолінії (частіше на ній) і позитивний зубець Т.
У стандартних і посилених відведеннях від кінцівок при блокаді правої ніжки пучка Гіса реєструються подібні зміни сегмента RS–Т і зубця Т. Зокрема, у відведеннях, позитивні електроди яких розміщені справа (III і aVF), можуть з’явитися зниження сегмента RS–Т і негативний зубець Т (рис. 1.14).
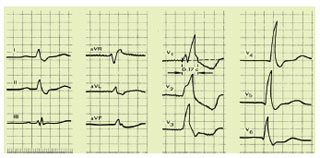
Рис. 1.14. ЕКГ при повній блокаді правої ніжки пучка Гіса
При неповній блокаді правої ніжки пучка Гіса проведення імпульсу по ній збережено, але трохи вповільнено. У цьому випадку у відведенні V1, так само, як і при повній блокаді, реєструються комплекси, що мають М-подібний вигляд (rSr´ або rSR´). Зубець R у V1 нерідко дещо розширений. У відведеннях V6 і I визначається невелике розширення зубця S. На відміну від повної блокади, у цих випадках тривалість сегмента QRS менше 0,12 с (зазвичай 0,09–0,11 с), а зміни сегмента RS–Т і зубця Т відзначають рідко (рис. 1.15).
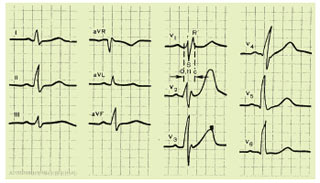
Рис. 1.15. ЕКГ при неповній блокаді правої ніжки пучка Гіса
Блокада лівої передньої гілки пучка Гіса
При повній блокаді лівої передньої гілки пучка Гіса повністю порушене проведення збудження по ній до передньої стінки цього шлуночка.
Деполяризація ПШ при цьому не порушена. У ЛШ збудження безперешкодно проводиться по лівій задній гілці пучка Гіса, хвиля деполяризації за короткий період охоплює міжшлуночкову перегородку і нижні відділи задньої стінки ЛШ. Через 0,02 с після цього збудження досягає міокарда передньої стінки ЛШ в основному по анастомозах системи волокон Пуркіньє, що існують між лівими задньою і передньою гілками.
Іншими словами, послідовність охоплення збудженням міокарда ЛШ різко порушена і протікає як би у два етапи: спочатку збуджуються міжшлуночкова перегородка і нижні відділи задньої стінки, а потім передньобокова стінка ЛШ.
Початковий вектор деполяризації (R1), що відображає збудження ПШ, а також нижніх відділів ЛШ, орієнтований униз і трохи вправо, у бік негативних електродів відведень I і aVL та позитивних полюсів відведень III, aVF (рис. 1.16). У зв’язку з цим на ЕКГ у відведеннях I і aVL реєструється невеликий зубець q, а у відведеннях II, III і aVF — низькоамплітудний зубець r.
Коли хвиля деполяризації по анастомозах між задньою і передньою гілками пучка Гіса досягне передньобокової стінки, вектор QRS відхиляється вліво і вгору. Тому вектор кінцевої деполяризації ЛШ (R2), що формується переважно під дією активації передніх (верхніх) відділів ЛШ, має більшу величину та орієнтований вгору, злегка вперед і вліво. Оскільки він звернений у бік позитивних електродів відведень I і aVL, у них реєструється високий зубець R, а у відведеннях II, III і aVF — глибокий зубець S (вектор R2 орієнтований до негативних полюсів осей відведень II, III, aVF).
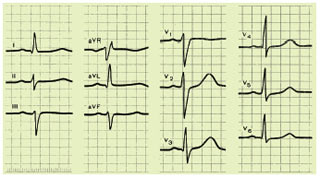
Рис. 1.16. ЕКГ при блокаді лівої передньої гілки пучка Гіса
Таким чином, при блокаді лівої передньої гілки пучка Гіса у відведеннях I і aVL фіксується шлуночковий комплекс типу qR, а у відведеннях II, III і aVF — комплекс типу rS. Таке співвідношення зубців R і S у відведеннях від кінцівок характерне для відхилення електричної осі вліво. Кут α при блокаді лівої передньої гілки пучка Гіса зазвичай становить від –30° до –60° або навіть –90°. Поворот електричної осі серця вліво є досить істотною ознакою блокади лівої передньої гілки пучка Гіса.
У зв’язку з наявністю широкої мережі анастомозів між провідниковими волокнами задньої і передньої лівих гілок пучка Гіса час повного охоплення збудженням ЛШ збільшується лише на 0,01–0,02 с. Тому тривалість комплексу QRS зазвичай не перевищує 0,10–0,11 с.
Блокада лівої задньої гілки пучка Гіса
При блокаді лівої задньої гілки пучка Гіса порушене проведення електричного імпульсу по цій гілці до задньонижніх відділів ЛШ. У зв’язку з цим, так само як і при блокаді лівої передньої гілки, змінюється послідовність охоплення збудженням міокарда ЛШ. Тільки тепер збудження безперешкодно проводиться спочатку по лівій передній гілці пучка Гіса, швидко охоплює міокард передньої стінки і тільки після цього спускається по анастомозах волокон Пуркіньє до міокарда задньонижніх відділів ЛШ.
Початковий вектор лівошлуночкової деполяризації (R1), зумовлений збудженням передньоверхніх відділів ЛШ, протягом короткого періоду звернений вгору, вперед і вліво, у бік позитивних електродів відведень I і aVF. Тому на ЕКГ у цих відведеннях реєструється невеликий зубець r в I, aVL, а у відведеннях III, II і aVF — невеликий зубець q у III, II, aVF.
Коли почнеться збудження задньонижніх відділів ЛШ і задніх відділів міжшлуночкової перегородки, вектор деполяризації шлуночків R2 буде орієнтований униз, назад і трохи вправо. Він спрямований у бік позитивних електродів II, III та aVF, у яких реєструються високі зубці R, а у відведеннях I і aVL формуються глибокі зубці S. Такий напрямок векторів зберігається протягом більшої частини збудження шлуночків.
Отже, у відведеннях I і aVL шлуночкові комплекси мають вигляд rS, а в II, III і aVF — qR. Таке співвідношення зубців R і S свідчить про поворот електричної осі серця вправо. ЕКГ-ознакою блокади лівої задньої гілки пучка Гіса є поворот електричної осі серця вправо: кут α ≥+120°. Як і при блокаді лівої передньої гілки, тривалість комплексу QRS коливається від 0,08 до 0,11 с (рис. 1.17).
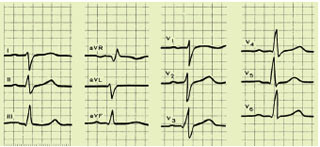
Рис. 1.17. ЕКГ при блокаді лівої задньої гілки пучка Гіса
Слід підкреслити, що основна ЕКГ-ознака блокади лівої задньої гілки пучка Гіса — поворот електричної осі серця вправо — може відзначатися також при гіпертрофії ПШ. Тому наявність блокади лівої задньої гілки може бути встановлено тільки після виключення цілого ряду захворювань, що призводять до розвитку гіпертрофії ПШ: ХОХЛ, мітрального стенозу, деяких вроджених вад серця.
Поєднані блокади двох гілок пучка Гіса (двопучкові блокади)
Блокада лівої ніжки пучка Гіса (поєднана блокада обох гілок лівої ніжки)
Блокада лівої ніжки пучка Гіса характеризується збудженням проведення електричного імпульсу по основному стовбуру ніжки до її поділу на дві гілки або одночасне ураження лівої передньої і лівої задньої гілок пучка Гіса.
При повній блокаді лівої ніжки ЛШ збуджується нетиповим шляхом. Хвиля деполяризації приходить з боку ПШ із великим запізненням (на 0,04–0,06 с) і повільно поширюється на міокард ЛШ. Це призводить до різкої деформації комплексів QRS і збудження процесу реполяризації.
Розглянемо більш детально поширення хвилі збудження по серцю при повній блокаді лівої ніжки пучка Гіса. Деполяризація шлуночків починається зі збудження міжшлуночкової перегородки, однак у зв’язку із блокадою лівої ніжки пучка Гіса хвиля деполяризації охоплює спочатку тільки праву половину перегородки. Між правою і лівою її половинами виникає різниця потенціалів. При цьому початковий моментний вектор деполяризації (перших 0,02 с) орієнтований справа наліво у бік позитивних електродів лівих грудних відведень (V5, V6), у яких фіксується позитивне відхилення — початок зубця R. І навпаки, у відведеннях V1, V2 зазвичай реєструється негативне відхилення — зубець q — початок комплексу QS.
У наступний момент починається деполяризація ПШ. Одночасно триває збудження міжшлуночкової перегородки, оскільки її ліва половина внаслідок блокади проведення усе ще виявляється незбудженою. Іншими словами, у цей період відзначають існування двох різнонаправлених векторів: 1) вектор, пов’язаний із тривалою деполяризацією перегородки, спрямований у бік позитивних електродів лівих грудних відведень (V5, V6); 2) вектор правошлуночкової деполяризації спрямований вправо, у бік правих грудних відведень (V1, V6). Взаємодія цих двох різнонаправлених векторів і зумовлює складну конфігурацію зубця R у V6 і комплексу QS у V1. Зокрема, короткочасна перевага вектора правошлуночкової деполяризації, зверненого вправо, до позитивного електрода відведення V1, призводить до появи в цьому відведенні на спадному коліні комплексу QS або зубця S невеликої зазублини, спрямованої вгору, а у відведенні V6 — зазублини на висхідному коліні зубця R у V6, спрямованої вниз.
У кінці шлуночкової деполяризації відбувається збудження ЛШ. До цього моменту всі інші відділи серця збуджені і кінцевий моментний вектор деполяризації (R2) формується тільки під впливом уповільненої активації ЛШ. Вектор у зв’язку із цим має значну величину і звернений також у бік позитивних електродів лівих грудних відведень (V5, V6). У цих відведеннях реєструється розширений, високоамплітудний зубець R, а у відведеннях V1, V2 — широкий і глибокий зубець S (комплекс r) або комплекс QS.
Отже, основною ЕКГ-ознакою повної блокади лівої ніжки пучка Гіса є наявність розширених деформованих комплексів QRS. У лівих грудних відведеннях (V5, V6) вони мають вигляд широкого зубця R із розщепленою або сплощеною вершиною, якому не передує зубець q, а в правих грудних відведеннях (V1, V2) — вигляд розщепленого, широкого і глибокого шлуночкового комплексу QS. Нерідко у відведеннях V1, V2 може фіксуватися невеликий початковий зубець r у V1–V2, у той час як весь комплекс QRS набуває вигляду rS із широким, глибоким і розщепленим зубцем S.
Подібні зміни відзначаються в стандартному і посиленому однополюсному відведеннях від кінцівок. У відведеннях I і aVL реєструється високий розщеплений зубець R, а у відведеннях III і aVF — широкий, поглиблений і розщеплений комплекс QS або rS. Електрична вісь серця часто відхилена вліво. Загальна тривалість комплексу QRS перевищує 0,12 с.
Іншою важливою ЕКГ-ознакою блокади лівої ніжки пучка Гіса є значне збудження процесу реполяризації шлуночків (рис. 1.18). Реполяризація ПШ, як і у нормі, починається в епікарді і поширюється до ендокарда. Тому вектор правошлуночкової реполяризації спрямований у бік позитивних електродів правих грудних відведень (V1, V2) і негативних електродів відведень V5, V6. У зв’язку зі значною затримкою збудження ЛШ, особливо помітною в субепікардіальних відділах, процес відновлення вихідного потенціалу ЛШ починається в субендокардіальних відділах. Хвиля реполяризації рухається від ендокарда до епікарда, вектор лівошлуночкової реполяризації орієнтований у бік негативних полюсів відведень V5, V6. Тому в цих відведеннях після закінчення комплексу QRS реєструються негативні відхилення: зміщення сегмента RS–Т нижче ізолінії, а також негативний або двофазний (+/–) асиметричний зубець Т.
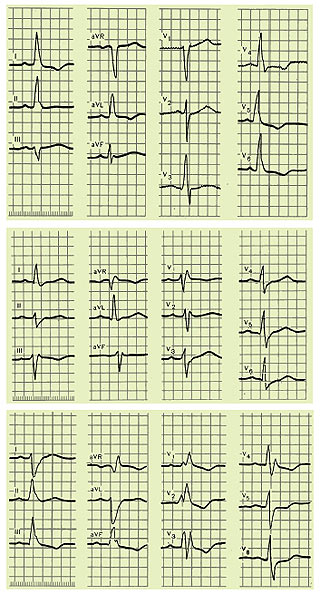
Рис. 1.18. ЕКГ при різних видах блокад ніжок пучка Гіса
Зубець Т має зазвичай пологий спуск і більш крутий підйом, як це показано на рис. 1.18. У той же час у відведеннях V1 і V2 фіксуються підйом сегмента RS–Т і позитивний зубець Т. У відведеннях від кінцівок відзначають подібні зміни процесу реполяризації шлуночків: виявляють зниження сегмента RS–Т і негативний або двофазний асиметричний зубець Т у відведеннях I і aVL, а також підйом сегмента RS–Т і позитивний зубець Т у відведеннях III і aVF.
Таким чином, при повній блокаді лівої ніжки як у лівих, так і правих грудних відведеннях, а також у відведеннях від кінцівок визначається дискордантність (різнонаправленість) основних зубців комплексу QRS, сегмента RS–T і зубця Т.
При неповній блокаді лівої ніжки проведення імпульсу по ній збережене, але вповільнене. У цьому випадку комплекс QRS має ту ж форму, що й при повній блокаді, але загальна тривалість QRS не перевищує 0,12 с, становлячи 0,10–0,11 с. Окрім того, при неповній блокаді лівої ніжки пучка Гіса можуть виявитися невираженими збудження процесу реполяризації шлуночків і тоді зміни сегмента RS–Т і зубця Т незначні.
Блокада правої ніжки і лівої передньої гілки пучка Гіса
При поєднанні блокади правої ніжки і передньої гілки лівої ніжки пучка Гіса на ЕКГ у грудних відведеннях фіксуються ознаки, характерні для блокади правої ніжки. У відведенні V1 відзначають деформовані М-подібні шлуночкові комплекси (rSR′), розширені до 0,12 с і більше. Часто є депресія сегмента RS–Т, з негативним асиметричним або двофазним (+/–) зубцем Т. У фронтальній площині визначається різке відхилення електричної осі серця вліво, характерне для блокади передньої гілки лівої ніжки пучка Гіса.
Блокада правої ніжки і лівої задньої гілки пучка Гіса
Про поєднання блокади правої ніжки і блокади задньої гілки лівої ніжки пучка Гіса свідчать поява на ЕКГ ознак блокади правої ніжки пучка Гіса переважно в правих грудних відведеннях (V1, V2) і відхилення електричної осі серця вправо (кут α ≥120), якщо відсутні клінічні дані про наявність гіпертрофії ПШ.
Блокада трьох гілок пучка Гіса (трипучкова блокада)
Трипучкова блокада характеризується наявністю порушення провідності одночасно по трьох гілках пучка Гіса. Якщо є неповна трипучкова блокада, електричний імпульс із передсердь проводиться до шлуночків по одній, менш ураженій гілці пучка Гіса. При цьому АV-провідність або сповільнюється, або окремі імпульси в шлуночки не проводяться взагалі. На ЕКГ фіксуються різні порушення АV-провідності за типом неповної АV-блокади I і II ступенів. Оскільки електричний імпульс проводиться по шлуночкам нетиповим шляхом (по одній із трьох гілок), комплекс QRS розширений і деформований. Він має вигляд, характерний для блокади двох і більше уражених гілок пучка Гіса, по яких імпульс не проводиться взагалі (рис. 1.19).
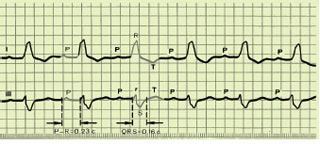
Рис. 1.19. ЕКГ при неповній трипучковій та АV-блокаді I ступеня
При наявності повної трипучкової блокади електричний імпульс взагалі не проводиться від передсердь до шлуночків, тобто має місце повна АV-блокада (III ступеня) з повним роз’єднанням передсердного і шлуночкового ритму. Шлуночки збуджуються під впливом нового ектопічного водія ритму, розміщеного нижче місця блокади на гілках пучка Гіса або волокнах Пуркіньє. Імпульс по шлуночках проводиться нетиповим шляхом, тому комплекс QRS має відповідні зміни, що виявляють при двопучкових блокадах гілок пучка Гіса. Він розширений (до 0,12 с і більше) і деформований. Спостерігається також збудження процесу реполяризації у вигляді депресії сегмента RS–Т, а також формування негативного або двофазного (–/+) асиметричного зубця Т.
ЛІТЕРАТУРА
- Кушаковский М.С., Журавлева Н.Б. (1981) Аритмии и блокады сердца. Атлас электрокардиограмм. Медицина, Львов, 340 с.
- Орлов В.Н. (2003) Руководство по электрокардиографии. Медицинское информационное агенство, Москва, 526 с.
- Основы кардиологии. Принципы и практика / Под ред. К. Розендорффа (2007) Медицина світу, Львів, 1037 с.
- Циммерман Ф. (1997) Клиническая электрокардиография. Восточная книжная компания, Москва, 448 с.
- Arnold J.R., Karamitsos T.D., Petersen S.E. (2008) Athletes with repolarization abnormalities. N. Engl. J. Med., May 22; 358(21): 2297.
- Chaitman B.R., Fromer M. (2008) Should ECG be required in young athletes? Lancet. May 3; 371(9623): 1489–1490.
- Crawford M.H., Bernstein S.J., Deedwania P.C. et al. (1999) ACC/AHA guidelines for ambulatory electrocardiography: executive summary and recommendations, a report of the American College of Cardiology. American Heart Association Task Force on Practice Guidelines (Committee to Revise the Guidelines for Ambulatory Electrocardiography). Circulation, 100: 886–893.
- Goldberger Z.D., Rho R.W., Page R.L. (2008) Approach to the diagnosis and initial management of the stable adult patient with a wide complex tachycardia. Am. J. Cardiol. May 15; 101(10): 1456–1466.
- Hoffmayer K.S., Goldschlager N. (2008) Pseudoatrial flutter. J. Electrocardiol. May–Junе; 41(3): 201.
- Hoffmayer K.S., Goldschlager N. (2008) Pseudopremature ventricular complexes. J. Electrocardiol. May–Junе; 41(3): 204.
- Hoffmayer K.S., Goldschlager N. (2008) Pseudosupraventricular tachycardia. J. Electrocardiol.
- Kim A.M., Goldschlager N. (2008) Bradycardia. J. Electrocardiol. May–Junе; 41(3): 206.
- Kim A.M., Goldschlager N. (2008) Pseudoventricular fibrillation. J. Electrocardiol. May–Junе; 41(3): 229.
- Nam G.B., Kim Y.H., Antzelevitch C. (2008) Augmentation of J. waves and electrical storms in patients with early repolarization. N. Engl. J. Med. May 8; 358(19): 2078–2079.
- Narasimhan S. (2008) Electroconvulsive therapy and electrocardiograph changes. N. Z. Med. J. May 9; 121(1273): 89–92.
- Pasquali S.K., Marino B.S., Kaltman J.R., et al. (2008) Rhythm and conduction disturbances at midterm follow-up after the ross procedure in infants, children, and young adults. Ann. Thorac. Surg. Junе; 85 (6): 2072–2078.
- Sharkey S.W., Lesser J.R., Menon M., et al. (2008) Spectrum and Significance of Electrocardiographic Patterns, Troponin Levels, and Thrombolysis in Myocardial Infarction Frame Count in Patients With Stress (Tako-tsubo) Cardiomyopathy and Comparison to Those in Patients With ST-Elevation Anterior Wall Myocardial Infarction. Am. J. Cardiol. Junе 15; 101(12): 1723–1728.
- Trombert V., Barro J. (2008) Bradycardia due to blocked atrial bigeminy: ECG. Rev. Med. Suisse. Apr 2; 4(151): 864–865. French.
- Wellens H.J. (2008) Early repolarization revisited. N. Engl. J. Med. May 8; 358(19): 2063–2065.
- Zion M.M. (2008) Mobitz type 1 heart block diagnosed without electrocardiogram. Isr. Med. Assoc. J. Mar; 10(3): 246.