Спленомегалии
Селезенка — лимфатический орган, включенный в систему кровообращения. Это единственный лимфатический орган, где существуют теснейшие связи лимфатической ткани, кровеносных сосудов и клеток ретикулоэндотелиальной системы. Функционально и анатомически селезенка полностью формируется только к юношескому возрасту.
Так, белая пульпа у детей составляет 1/3 массы селезенки, у взрослых — 15–20%, а после 50 лет еще меньше. У взрослых масса селезенки составляет около 150 г, у стариков — 100 г. За сутки через селезенку проходит около 300 л крови. Красная пульпа (трабекулярная масса) выполняет функцию депонирования крови. Белая пульпа — лимфатический орган. Их соотношение меняется не только с возрастом человека, но и у разных животных, что отражает биологические задачи вида и обеспечение индивидуума в различные возрастные периоды (табл. 6.1).
Таблица 6.1
Соотношение трабекулярной (красная пульпа) и лимфатической (белая пульпа) и относительная масса селезенки и человека и некоторых животных
| Биологический вид | Трабекулярная масса, % | Лимфатическая ткань,% | Масса селезенки относительно массы тела |
| Лошадь | 25 | 5 | 1/200 |
| Свинья | 15 | 20 | 1/400 |
| Человек | 8 | 25 | 1/800 |
| Кролик | 3 | 40 | 1/3500 |
Селезенка — чрезвычайно вариабельный орган. Наряду с врожденным отсутствием селезенки (аспления), что выявляют у 0,1 % людей, почти у каждого четвертого имеется дополнительная селезеночная ткань. Чаще всего она расположена в области ворот селезенки, хвоста поджелудочной железы, брыжейки, lig. colicolienalis, на придатках и в мошонке. Функции органа многообразны и до сих пор полностью не изучены.
Обилие анатомо-топографических особенностей и сопряженность многих функций в сравнительно небольшом объеме полностью объясняет изменение селезенки в ответ на широкий набор факторов: инфекционных, иммунных, гемодинамических и др. Но все они приводят к изменениям размера селезенки и ее плотности.
Термин спленомегалия широко применяют для обозначения той или иной степени увеличения селезенки. С помощью пропедевтических приемов можно определить размеры селезенки (перкуторно), выступание ее из-под края реберной дуги (пальпаторно), консистенцию органа (плотность, эластичность). Увеличенная селезенка отличается при пальпации от увеличенной левой почки более латеральным расположением и смещением при дыхании.
Об увеличении селезенки свидетельствует превышение ее перкуторного размера у взрослого по длиннику 8 см. Обычно в норме нижний полюс селезенки не достижим для пальпации, но у астеников, при эмфиземе легких, при дряблой брюшной стенке можно прощупать полюс селезенки даже при ее нормальных размерах. Величину селезенки при отсутствии метеоризма, ожирении и асцита легко определить перкуторно. Важно оценить также и консистенцию селезенки. Мягкая селезенка типична для сепсиса, инфекционной спленомегалии. Плотность селезенки повышается при застойной сердечной недостаточности, при портальной гипертензии, при гемолизе. Плотная, даже твердая селезенка, типична для пациентов с хроническим миелолейкозом, остеомиелосклерозом. При ее значительном увеличении у пациентов с хроническим миелолейкозом иногда удается пропальпировать узелки на ее поверхности. Периспленит при инфаркте селезенки аускультаторно проявляется шумом трения. Достоверную и объективную информацию о размерах селезенки, состоянии ее паренхимы и селезеночной вены получают при эхоГ или при КТ.
С термином спленомегалия тесно связано понятие «гиперспленизм». Гиперспленизмом принято называть неблагоприятное воздействие селезенки на клетки крови. При этом состоянии могут быть выявлены анемия, лейкопения с нейтропенией, тромбоцитопения, а в тяжелых случаях — панцитопения. Указанные проявления не зависят от основного заболевания, связаны не столько с увеличением селезенки (гиперспленизм может быть и при нормальных размерах селезенки), сколько с затруднением оттока крови из нее, увеличением времени контакта клеток крови с макрофагами, повышенной активностью макрофагов селезенки. Изменения проявляются только в периферической крови, картина костного мозга — нормальная. Хотя при выраженной цитопении на периферии в костном мозгу определяют пролиферацию затронутых клеточных систем с «левым сдвигом». Симптомы гиперспленизма полностью исчезают после удаления селезенки. Термин «гиперспленизм» воспринимается далеко не всеми гематологами, но остается важным для клинициста, поскольку выявление указанных симптомов у пациента требует решения вопроса о спленэктомии или ее частичной эмболизации.
Отметим, что при спленомегалиях различной этиологии в селезенке происходят и разные структурные изменения. Так, при нарушениях оттока крови из селезенки (портальная гипертензия, сдавление v. lienalis) общая длина синусов в результате их новообразования резко увеличивается, а поперечник оказывается ниже, чем в норме. Количество клеток стенок синусов уменьшается (на см2), но общее количество фагоцитоактивных клеток резко увеличивается. При спленомегалии в ответ на усиленный внутриселезеночный распад эритроцитов увеличиваются и расширяются тяжи пульпы с увеличением фагоцитирующих клеток и гиперплазией клеток синусов.
Спленомегалия типична для: аминоацидурии гипердибазической I типа; амилоидоза; синдрома Бадда — Киари; болезни Байлера; бета-талассемии гомозиготной; болезней накопления холистеринэстеров и триглицеридов; триметиламинурии; винилхлоридной болезни; болезни Вольмана; синдромов Фелти и болезни Стилла; G1M-ганглиозидоза I типа; болезней Гоше, Нимана — Пика и Леттерера — Зиве; гликогеновой болезни (особенно IV типа); иминодипептидурии; прогрессирующей липодистрофии; альфа-маннизидоза; мевалонацидемии; муколипидоза II и III типа; мукополисахаридоза 1Н, II, VI и VII типа; нейтропении; POEMS-комплекса; сиалидоза; сфероцитоза; синдрома Симпсона — Голаби — Бемеля; болезни Танжера; синдрома Циммермана — Лабанда; симптомокомплекса Штауффера. (Описание спленомегалии при инфекционных, ревматических заболеваниях, при гемолитических состояниях и портальной гипертензии см. в соответствующих разделах).
Другие, наиболее важные в практическом плане состояния, приведены ниже (табл. 6.2).
Таблица 6.2
Основные группы заболеваний, протекающих с увеличением селезенки, и ее характеристики при этой патологии
| Показатель | Характеристики селезенки | Заболевания, обусловливающие спленомегалию |
| Увеличение селезенки при острых инфекциях | Увеличение на 3–8 см, консистенция мягкая | Тиф, паратиф, микробный или грибковый сепсис, бруцеллез, подострый эндокардит, инфекционный мононуклеоз, вирусный гепатит, малярия |
| Увеличение селезенки при хронических инфекциях | Увеличение разной степени, консистенция средней плотности | Туберкулез, врожденный сифилис, малярия, саркоидоз, бронхоэкгатическая болезнь |
| Увеличение селезенки при заболеваниях крови | Увеличение различной степени, консистенция от эластичной до очень плотной | Острые приобретенные и хронические наследственные гемолитические анемии,острый и хронический лейкоз, ходжкинские и неходжкинские лимфомы, болезни накопления |
| Увеличение селезенки при нарушениях гемодинамики | Увеличение различной степени, консистенция средней плотности | Цирроз печени, тромбоз в системе воротной вены, тромбоз вен селезенки, сердечная недостаточность |
| Увеличение селезенки при нарушениях обмена | Увеличение различной степени, консистенция средней плотности | Галактоземия, гликогенозы (см. также пункт 3) |
Степень выраженности спленомегалии для использования в клинической практике схематически может быть представлена следующим образом (Siegenthaler W., 2005):
- Легкая степень. Селезенка выступает из-под края реберной дуги не более чем на 2 см. Возникает при острой или хронической инфекции, гемолитической анемии, циррозе печени, портальной гипертензии, остром лейкозе;
- Значительная степень. Селезенка достигает 1/3 расстояния до пупка. Возникает при острой или хронической инфекции, гемолитической анемии, циррозе печени, портальной гипертензии, моноцитарном лейкозе, лимфоме Ходжкина;
- Высокая степень. Селезенка достигает 1/2 расстояния до пупка. Отмечают при гемолитической анемии, хроническом миелолейкозе, кисте селезенки, болезни Гоше;
- Очень высокая степень. Селезенка достигает уровня пупка и более. Выявляют при хроническом миелолейкозе, болезни Гоше, кистах.
Абсцессы селезенки. Чаще возникают при сепсисе. Мелкие, множественные, клинически немые, выявляемые на аутопсии.
Клинически значимые абсцессы селезенки обычно солитарные и возникают вследствие:
- системной бактериемии;
- слепой или проникающей травмы с суперинфекцией гематомы, инфаркта (при гемоглобинопатиях, малярии, гидатидной кисте);
- занос инфекции из другого очага, например, из поддиафрагмального абсцесса.
Наиболее частые возбудители — стафилло- и стрептококки, анаэробы, аэробные грамотрицательные бациллы, в том числе сальмонеллы. Грибковые заболевания могут быть причиной абсцессов селезенки у пациентов с иммунодефицитными состояниями.
Эта патология селезенки чаще всего дебютирует подостро с лихорадки, боли в левом подреберье, нередко и плевритической, в боку, в верхней части живота с иррадиацией в левую руку. Мышцы левого верхнего квадранта живота напряжены. Типична спленомегалия. Редко выслушивается шум трения над селезенкой. Характерен лейкоцитоз. Иногда удается получить культуру из крови. При обзорной рентгенографии левый купол диафрагмы приподнят, в левой плевральной полости — выпот. Смещены почка, толстая кишка, желудок. При газообразующей флоре характерен экстраинтестинальный газ в абсцессе. При эхоГ выявляют абсцессы селезенки при их диаметре >1 см, но достоверно — 2–3 см и более. Наиболее информативны КТ и ЯМР.
Спленомегалия при миелопролиферативных заболеваниях
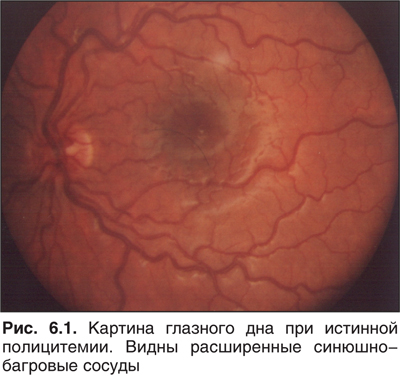
Истинная полицитемия (болезнь Вакеза) — патологическая гиперпродукция эритро-, миело- и мегакариоцитарного ростков. Ежегодная заболеваемость составляет 4–16:1 млн населения. Мужчины болеют в 2 раза чаще женщин. Истинная полицитемия — болезнь людей пожилого возраста. Среди всех больных пациенты в возрасте до 40 лет составляют всего 5%. Представители негроидной расы болеют в 3 раза реже, чем европеоидной. Среди евреев истинную полицитемию выявляют в 2 раза чаще, чем в обшей популяции. Первыми жалобами являются утомляемость, головокружение, шум в ушах, головная боль, жжение кончиков пальцев, тромботически измененные сосуды подногтевого ложа, зуд кожи (особенно после теплой ванны), наконец, покраснение лица, слизистой оболочки, склер (плетора). На первом месте среди клинических симптомов выраженная спленомегалия, вызывающая тупую боль в левом подреберье. Печень увеличена в меньшей степени, ЛУ могут не пальпироваться. На глазном дне вены сетчатки переполнены, кровоток резко замедлен (рис. 6.1). В анализах крови эритроцитов более 65⋅1012/л, гемоглобин повышен до 200 г/л, гематокрит — до 62%. Значительно увеличивается количество тромбоцитов (до 900⋅109/л). Лейкоцитоз выражен в меньшей степени (10–30⋅109/л) и представлен базофилами и эозинофилами нейтроцитами. Щелочная фосфатаза нейтрофильных гранулоцитов резко повышена. Костный мозг избыточно клеточный за счет размножения мегакариоцитарного ростка, выраженного усиления эритро- и миелопоэза.
Диагностические критерии истинной полицитемии:
А.
- Повышение общего объема эритроцитарной массы >36 мл/кг массы тела у мужчин и >32 мл/кг у женщин (по маркированию эритроцитов 51Сr).
- Насыщение крови кислородом >92% и выше.
- Спленомегалия.
Б.
- Тромбоцитоз >400⋅109/л и выше.
- Лейкоцитоз >12⋅109/л без признаков воспаления.
- Повышение щелочной фосфатазы лейкоцитов.*
- Повышение уровня витамина В12 >660 пико-моль/л.
Диагноз «истинная полицитемия» может быть установлен как достоверный, если присутствуют все критерии группы А, или 1-й и 2-й пункты группы А сосуществуют с двумя любыми критериями группы В.
ДД необходимо проводить со вторичными полицитемиями, среди них выделяют истинные и ложные. Истинная полицитемия (полиглобулия) возникает при цианотических пороках сердца, при гемоглобинопатии, у жителей высокогорья, при гипернефоме, гепатоцеллюлярной карциноме, лейомиосаркоме матки и пищевода, инфратенториальных опухолях мозга, у курильщиков как результат повышения уровня карбоксигемоглобина. Первичный эритроцитоз эндемично выявляют в Чувашии и некоторых районах Ярославской области. При псевдоглобулии (ложной полицитемии), в отличие от истинной полицитемии, не увеличивается объем крови, истинное количество эритроцитов не изменено, но уменьшается объем плазмы крови. Последнее отмечают при эксикозах и шоке, а также у алкоголиков. ДД полицитемии и полиглобулии представлены в табл. 6.3.
Таблица 6.3
ДД-признаки истинной полицитемии и полиглобулии
| Показатель | Полицитемия истинная | Гипоксемическая полиглобулия | Эритроцитоз раздражения | Эритропоэтин-обусловленная полицитемия | Псевдополиглобулия |
| Жалобы | Головная боль, головокружение, шум в ушах, бессонница | Часто — одышка. Другие жалобы определяются основным заболеванием | Часто — без изменений или зависит от основного состояния | Зависит от опухоли | Зависит от основного заболевания |
| Зуд, особенно после теплой ванны | У 60% больных | Нет | Нет | Нет | Нет |
| Вторичная подагра | Может быть | Нет | Нет | Нет | Нет |
| Опухоль желудка | У 15% больных | Может быть | Нет | Нет | Нет |
| Плетора | Очень выражена | Выражена | Может быть выражена | Может быть выражена | Нет |
| Цианоз | Варьирует | Очень выражен | Нет | Нет | Нет |
| Патология сердца и легких | Кет | Может быть | Нет | Нет | Нет |
| Пептическая язва желудка | Нет | Нет | Нет | Часто | Может быть |
| Гепатомегапия | Часто | Возможно | Нет | Нет | Нет |
| Спленомегалия | Часто | Нет | Нет | Нет | Нет |
| Концентрация гемоглобина | Резко повышена | Резко повышена | Повышена | Повышена | Повышена |
| Количество эритроцитов | Резко увеличено | Может быть резко увеличено | Увеличено | Увеличено | Увеличено |
| Количество ретикулоцитов | Увеличено | Существенно увеличено | Существенно увеличено | Увеличено | Норма |
| Гематокрит, % | 60–80 | 50–80 | 50–60 | 50–60 | 50–60 |
| Количество лейкоцитов | Увеличено | Норма | Норма | Норма | Норма |
| Количество тромбоцитов | Резко увеличено | Норма | Норма | Норма или незначительно повышено | Норма |
| Левый сдвиг | Миелоциты, предшественники эритроцитов | Нет | Нет | Может быть | Нет |
| Эозинофильные гранулоциты | Часто | Нет | Может быть | Может быть | Нет |
| Базофильные гранулоциты | Часто | Нет | Нет | Нет | Нет |
| Костный мозг:
Клеточность Эритроцитопоэз Гранулоцитопоэз Мегакариоциты Эозинофильные гранулоциты Базофильные гранулоциты Депонированное железо |
Резко увеличена
Резко усилен Усилен Очень много Много Много Нет |
Резко увеличена
Резко усилен Норма Норма Норма Норма Повышено |
Увеличена
Резко усилен Норма Норма Норма Норма Норма |
Увеличена
Резко усилен Норма Норма Норма Норма Норма |
Норма
Норма Норма Норма Норма Норма Норма |
| Железо в сыворотке крови | Снижено | Норма | Норма | Норма | Норма |
| Ферритин | Снижен | Норма | Норма | Повышен | Норма |
| Самостоятельный рост эндогенных колониеобразующих единиц (CFU-E) | Часто | Нет | Нет | Нет | Нет |
| Щелочная фосфатаза | Повышена | Норма | Норма | Норма | Норма |
| Объем эритроцитов | Резко увеличен | Резко увеличен | Увеличен | Увеличен | Норма |
Миелофиброз — заболевание неуточненной этиологии. Моноклональные цитогенетические нарушения выявляют в эритробластах, нейтрофильных гранулоцитах, макрофагах, базофильных гранулоцитах и мегакариоцитах. Фибробласты остаются интактными, их пролиферация вторична по отношению к нарушенному гемопоэзу. Заболевание характеризуется миелосклерозом и/или фиброзом с экстрамедуллярным кроветворением. Пик заболеваемости идиопатическим миелофиброзом отмечают у пациентов в возрасте 50–70 лет. Средняя длительность жизни после установления диагноза — 10 лет. Типичны гигантская селезенка, достигающая малого таза, и выброс незрелых клеток в периферическую кровь. Печень увеличена незначительно, ЛУ увеличиваются в терминальной стадии. При стернальной пункции получить пунктат не удается («сухая пункция») из-за миелофиброза, что отличает это заболевание от хронического миелолейкоза, которому присущ обильный, богатый клетками пунктат. Приходится выполнять биопсию кости. Рентгенологически структура костей напоминает «ватную». При лабораторных исследованиях в дебюте заболевания выявляют анемию. В мазке достаточно много незрелых клеток, эритробластов, патогномоничным является выявление каплевидных эритроцитов. При далеко зашедшей патологии развивается панцитопения. Резко повышена активность щелочной фосфатазы, что отличает миелофиброз от хронического миелолейкоза. Заболевание тянется годами, пока не разовьется полная аплазия костного мозга или не наступит трансформация в острый лейкоз. Злокачественный или острый миелофиброз, достаточно необычный вариант, развивается стремительно и может быстро трансформироваться в истинную мегакариоцитарную лейкемию. ДД проводят с врожденным остеопетрозом (мраморная болезнь), и вторичными миелофиброзами после цитостатической терапии, отравлений фосфором, бензолом, с хроническим миелолейкозом, а также при ходжкинской и неходжкинской лимфомах, остеомиелите, туберкулезе.
Неопластическая спленомегалия (как сборное понятие) может быть одним из ведущих симптомов как при ходжкинской и неходжкинской лимфомах, хроническом миелолейкозе и волосатоклеточном лейкозе. При острых лейкозах на 1-й план выдвигается опухолевая пролиферация одного или нескольких клонов, увеличение ЛУ и селезенки отодвигается на 2-й план. Острый лимфолейкоз и острый миелолейкоз имеют много общего в клинической и гематологической картине. Быстрая утомляемость, анемия, лейко- и тромбоцитопения, повышение СОЭ превалируют среди первых симптомов. Первыми значимыми проявлениями могут быть упорные ангины с налетами, пневмонии. Острые лимфобластные лейкозы значительно чаще выявляют у детей и подростков. 60–65% всех пациентов моложе 15 лет. Острый и хронический миелолейкоз, волосатоклеточный лейкоз, хронический лимфолейкоз — удел людей зрелого и даже старческого возраста.
В клинической картине большое место занимают вторичные геморрагические диатезы с преимущественно носовыми и гингивальными кровотечениями. Увеличение ЛУ и селезенки первоначально не доминирует в клинической картине, особенно при остром миелолейкозе. Селезенка обычно пальпируется на уровне реберной дуги, печень увеличивается на 2–3 см. В анализе крови — анемия, тромбоцитопения, лейкоцитоз. Но возможно и нормальное или даже уменьшенное количество лейкоцитов с относительным лимфоцитозом (алейкемические формы). Поскольку лейкоз является «забарьерной опухолью», то бласты появляются в периферической крови сравнительно поздно. Зато в пунктате костного мозга выявляют множество бластов, вытеснивших нормальные клетки. Переходные промежуточные стадии почти отсутствуют, что еще Негели обозначил как «лейкемический провал». Успешное лечение лейкозов возможно только после определения их цитохимических особенностей, цитологического типа. Так, у пациентов с гипергранулярной промиелоцитарной лейкемией достаточно часто выявляют картину ДВС-синдрома, при моноцитарном варианте острого миелолейкоза — внутридесневые и внутрикожные инфильтраты.
Диагноз «лейкоз» никогда нельзя устанавливать только по данным анализа периферической крови. У детей, особенно младшего возраста, возможны лейкемоидные реакции в ответ на инфекционные агенты. Обязательны исследования костного мозга. Диагноз «лейкоз» не может быть общим. Он уточняется по классификации Франко-Американо-Британской рабочей группы гематологов 1976 г. (FAB) на основании морфологических и гистохимических критериев и подразделяется на 3 подгруппы (табл. 6.4). Деление лимфобластных лейкозов на 3 подгруппы особенно важно для детей.
Таблица 6.4
FAB-классификация острых лимфобластных лейкозов
| Показатель | L1 | L2 | L3 |
| Размер клеток | Преимущественно мелкие | Варьирует | Преимущественно мелкие |
| Ядерный хроматин | Гомогенный | Гетерогенный | Нежная мелкая зернистость и гомогенный |
| Форма ядра | Правильная. Очень редко расщепление, с участками вдавливания | Неправильная | Правильная, овальная или круглая |
| Ядрышки | Нет или едва определяются | ≥1, крупные | Большое, везикулярное |
| Цитоплазма | Узкий поясок вокруг ядра | Разной ширины | Широкий ободок |
| Базофилия | Не выражена | Различной степени | Выражена |
| Вакуоли | Вариабельны по числу | Вариабельны по числу | Много |
| Пероксидаза | Нет | Нет | Нет |
| PAS-реакция | Непостоянна | Непостоянна | Отрицательна |
| Кислая фосфатаза | Может быть позитивная | Может быть позитивная | Может быть позитивная |
| Азурофильные гранулы | Нет | Редко. Менее чем в 3% клеток | Нет |
В современных условиях повысилась вероятность (до 10%) возникновения вторичных опухолей у людей, леченных по поводу лимфом и лейкозов. Их появление следует ждать на 5–6-м году после завершения лечения по поводу первичной опухоли. За несколько месяцев до манифестации опухоли появляется утомляемость, анемия, лейко- и тромбоцитопения (прелейкемическая стадия). При кариологических исследованиях часто выявляют аномалии 5-й или 7-й хромосом. Течение вторичных опухолей очень злокачественное.
Острые миелобластные лейкозы (лейкемии) по классификации FAB подразделяют на 8 типов (М0–М7), но с учетом дальнейшей дифференцировки М5а и М5b их оказывается 9 (табл. 6.5).
Таблица 6.5
FAB-классификация острых миелобластных лейкозов
М0
- низкодифференцированные миелобласты
- бласты, трудно отличимы от L2
- пероксидазу содержат менее 3% клеток. Для выявления этих очень ранних миелоидных клеток-предшественниц необходимо определять активность пероксидазы на ультраструктурном уровне или с помощью моноклональных антител к миелопероксидазе. Альфа-нафтил-ацетатэстеразы нет. Хлорацетатэстеразы нет. Кислой фосфатазы нет. PAS-реакция отрицательна
М1 (миелобластная лейкемия без созревания)
- азурофильные гранулы и/или палочки Ауэра в миелобластах отсутствуют или в наличии очень редко
- миелобласты содержат >1 ядрышко
- >3% миелобластов содержат пероксидазу и cудан черный
- альфа-нафтил-ацетатэстераза слабая, не подавляется Хлорацетатэстераза высокая. Кислая фосфатаза есть. PAS-реакция диффузная или диффузно-гранулярная
М2 (миелобластная лейкемия с созреванием)
- созревание через этап промиелоцитов
- более 50% клеток в костном мозгу — миелобласты и промиелоциты
- лейкемические клетки содержат много азурофильных гранул и палочек Ауэра
- пероксидаза высокая. Судан черный высокий. Альфа-нафтил-ацетатэстераза слабая, не подавляется. Хлорацетатэстераза высокая. Кислая фосфатаза есть. PAS-реакция диффузная или диффузно-гранулярная
М3 (гипергранулярная промиелоцитарная лейкемия)
- большинство клеток в костном мозгу представлено промиелоцитами, перегруженными крупными пурпурными гранулами и большими палочками Ауэра
- ядра клеток имеют различную величину и бобовидную форму
- Пероксидаза очень высокая. Судан черный очень высокий. Альфа-нафтил-ацетатэстераза слабая, не подавляется. Хлорацетатэстераза очень высокая. Кислая фосфатаза есть (иногда очень высокая). PAS-реакция очень высокая, диффузная, диффузно-гранулярная
М4 (миеломоноцитарная лейкемия)
- гранулоцитарная и моноритарная дифференцировка сохранена
- промоноциты и моноциты составляют 20% в костном мозгу и/или периферической крови; +/-атипичные эозинофильные гранулоциты.
- концентрация лизоцима в сыворотке крови резко повышена
- содержание пероксидазы и cудана черного высокое, но не во всех клетках. Альфа-нафтил-ацетатэстераза выражена в отдельных клетках, подавляется Хлорацетатэстераза есть в отдельных клетках. Кислая фосфатаза выражена в отдельных клетках. PAS- реакция диффузная
М5 (моноритарная лейкемия)
- пероксидаза и судан черный слабые. Альфа-нафтил-ацетатэстераза высокая, подавляется. Хлорацетатэстераза слабая. Кислая фосфатаза высокая, диффузная. PAS-реакция слабая, диффузная, диффузно-гранулярная М5а (малодифференцированный тип)
- большие монобласты в костном мозгу, содержащие 1–3 крупных вакуолеподобных ядрышка. Монобласты составляют более 80% всех моноритарных клеток
- концентрация лизоцима в сыворотке крови повышена М5Ь (дифференцированный тип)
- в костном мозгу преобладают промоноциты
- количество моноцитов в периферической крови выше, чем в костном мозгу. Количество монобластов к костном мозгу менее 80% всех моноритарных клеток
- количество гранулоцитов в костном мозгу редко превышает 10%
- результаты цитохимических исследований и концентрация лизоцима, как при типе М5а
М6 (эритролейкемия)
- эритропоэтический компонент составляет более 50% клеток костного мозга
- эритробласты с зубчатыми ядрами и признаками мегалобластов
- эритробласты в периферической крови
- повышено содержание миелобластов и промиелоцитов, часто — с палочками Ауэра
- содержание пероксидазы и cудана черного высокое в миелобластах. Альфа-нафтил-ацетатэстераза высокая в монобластах. Хлорацетатэстераза может быть выражена в эритрокариоцитах. Кислая фосфатаза есть в миеломонобластах. PAS-реакция может быть в эритрокариоцитах диффузная, диффузно-гранулярная.
М7 (острая мегакариобластная лейкемия)
- недифференцированные бласты реагируют с антителами к тромбоцитам и содержат тромбоцитарную пероксидазу
Миелодиспластический синдром (МДС) может быть заподозрен при наличии триады симптомов: хронической рефрактерной цитопении, повышенной клеточности костного мозга и дисмиелопоэтических нарушений в костномозговых предшественниках.
В соответствии с классификацией FAB описано 5 вариантов МДС: рефрактерная анемия, рефрактерная анемия с кольцевыми сидеробластами, рефрактерная анемия с избытком бластов, рефрактерная анемия с избытком бластов и трансформацией, хронический миело-моноцитарный лейкоз. Классификация основывается на морфологических критериях с оценкой количества миелобластов и кольцевых сидеробластов в костном мозгу, количества циркулирующих бластов и моноцитов в крови, а также наличие или отсутствие телец Ауэра. МДС чаще всего возникает у пациентов в возрасте старше 50 лет, но также и у детей. Заболевание начинается с макроцитарной гипорегенераторной анемии, выявляемой у 85%. В периферической крови на момент установления диагноза у 25% пациентов выявляют лейко- и тромбопению. Костный мозг гиперцеллюлярный, количество миелобластов и промиелоцитов может быть в норме или увеличиваться в случае с рефрактерной анемией с бластной трансформацией. Если количество миелобластов и промиелоцитов колеблется в пределах 30–50%, то говорят о рефрактерной анемии с бластной трансформацией с переходом в острую лейкемию. Хронический миеломоноцитарный лейкоз диагностируют при наличии рефрактерной анемии с циркуляцией монобластов и увеличенным количеством моноцитов в периферической крови. В крови и моче повышена концентрация лизоцима. Клиническая картина МДС специфических признаков не имеет. Наиболее рано возникают симптомы, характерные для анемии (слабость, утомляемость, бледность). Сплено- и гепатомегалия выявляют у 5–10% больных. МДС может начинаться с инфекций, связанных с нейтропенией или с геморрагическим синдромом. Большинство пациентов с миелодиспластаческим синдромом погибают от кровотечения или от трансформации синдрома в острую лейкемию. Вероятность трансформации синдрома в лейкемию определяется формой синдрома. Из других процессов, в которые может трансформироваться МДС, описаны апластическая анемия и пароксизмальная ночная гемоглобинурия. Смертность при МДС высокая и достигает 25%.
Хронический лимфолейкоз — злокачественная пролиферация лимфоцитов, в большинстве случаев неоплазия дифференцированных В-лимфоцитов, с накоплением их в костном мозгу, периферической крови, ЛУ, селезенке и печени. Хронический лимфолейкоз — медленно протекающее заболевание, длительность которого измеряется годами и даже десятилетиями. 90% больных в возрасте старше 50 лет. Случаев заболевания хроническим лимфолейкозом у детей не описано. Мужчины заболевают в 2 раза чаще, чем женщины. У 25% больных заболевание протекает бессимптомно, его выявляют случайно при осмотре или при изменениях в анализе крови (абсолютный лимфоцитоз, анемия, нейтропения, тромбоцитопения). Количество молодых форм с малым ядром и нежной цитоплазмой сравнительно невелико, но иногда может достигать больших цифр. Лимфоцитоз возникает за счет малых форм лимфоцитов, которые легко разрушаются и в мазке много телец Гумпрехта. Анемия и тромбоцитопения обусловлены как вытеснением соответствующих ростков, так и наличием антител. Так, около 1/3 всех случаев протекает с Кумбс-положительной гемолитической анемией. Клинически характеризуется лимфаденопатией (80% больных). ЛУ всех групп увеличены, плотные, малоболезненные, достигают в диаметре 3–4 см, не спаянные друг с другом. Группа регионарных ЛУ напоминает мешочек с орехами. Существенно (на 70%) увеличивается селезенка, у ½ пациентов на 4–5 см увеличивается печень. Может развиться поражение слюнных и слезных желез (синдром Микулича) и пищеварительного тракта с синдромом мальабсорбции и диареей.
ДД хронического лимфолейкоза проводят, наряду с другими формами лейкемий, с постинфекционным лимфоцитозом и инфекционным мононуклеозом. Постинфекционный лимфоцитоз редко достигает критических цифр, самостоятельно проходит, в нейтрофильных гранулоцитах выявляют токсическую зернистость. Инфекционный мононуклеоз имееттипичную клиническую картину. Мононуклеары могут напоминать бласты, но молодой и детский возраст пациентов, результаты специфических проб исключают лейкемию.
Волосатоклеточный лейкоз — относительно редкий вариант хронического лейкоза (составляет около 2% всех случаев лейкозов у взрослых). Представляет собой злокачественную пролиферацию дифференцированных В-лимфоцитов, чья протоплазма имеет множество отростков, напоминающих волосы. Возрастная медиана начала заболевания — 50 лет. Среди больных преобладают (75%) мужчины. Клинически протекает с выраженной спленомегалией (у 90% больных). Печень увеличивается незначительно, ЛУ остаются интактными. В анализах крови — анемия, тромбоцитопения, лейкопения с относительным лимфоцитозом и наличием патогномоничных «волосатых клеток». Они содержат кислую фосфатазу, тартратустойчивую в противоположность ретикулярным клеткам, и обильно инфильтрируют костный мозг. Наиболее частыми осложнениями являются атипичные микобакгериозы, микозы и токсоплазмоз.
Хронический миелолейкоз протекает с выражен- нейшей спленомегалией. Селезенка плотная, зернистая. Печень также увеличивается на 4–5 см, но размеры ЛУ увеличиваются только в терминальную фазу. Обычно через 3–4 года наступает резкое обострение заболевания с трансформацией в острый миелобластный или лимфобластный лейкоз, чрезвычайно торпидные к терапии. Чем выше содержание бластов, базофильных и эозинофильных гранулоцитов в периферической крови, размеры селезенки и печени, тем менее благоприятен прогноз. В анализах крови количество лейкоцитов увеличено до 100⋅109/л и более. Такая масса лейкоцитов видна над слоем осевших эритроцитов как белый лейкоцитарный столбик. В кровь вымываются из костного мозга незрелые формы миелоидного ряда. На начальных этапах заболевания отмечают тромбоцитоз, затем — тромбопению и анемию. Диагностически значимым является снижение уровня щелочной фосфатазы в лейкоцитах. В 90% случаев выявляют так называемую филадельфийскую хромосому: транслокация длинного плеча 22-й аутосомы на длинное плечо 9-й и наоборот. Отсутствие филадельфийской хромосомы — крайне неблагоприятный признак. Эозинофильный и базофильный лейкозы описывают как варианты течения хронического миелолейкоза. При эозинофильном варианте возникают трудности ДД при исключении идиопатического эозинофильного синдрома (в свою очередь требующего исключения вторичной эозинофилии при глистных инвазиях, аллергических реакциях, узелковом периартериите, ходжкинской лимфоме, гипернефроме). Гиперэозинофильный синдром может быть диагностирован при персистенции эозинофилии на уровне 1,5⋅109/л в течении не менее 6 мес. Приводит к эозинофильному (лефлеровскому) эндокардиту, констриктивной кардиомиопатии, облитерации перикарда, нарушениям мозгового кровообращения.
Спленомегалия при гистиоцитозах (болезнь Хенда — Шюллера — Крисчена, эозинофильная гранулема и болезнь Абта — Летгерера — Зиве). Эозинофильная гранулема — локализованная, а болезнь Ханда — Шюллера — Крисчена — генерализованная реакция ретикулогистиоцитарной системы. Генерализованная форма протекает с дефектами костей, экзофтальмом, несахарным диабетом. Селезенка и ЛУ увеличиваются умеренно, печень остается интактной. В 30–35% случаев развивается интерстициальная пневмония с исходом в пневмофиброз. Гистологически в очагах поражения выявляют дифференцированные гистиоциты и эозинофильные гранулоциты. Болезнь Абта— Леттерера— Зиве диагностируют у детей преимущественно младшего возраста, протекает злокачественно, в пунктатах выявляют незрелые гистиоциты. Клинически типичны лихорадка, быстрая дистрофия, увеличение селезенки, печени, ЛУ. В крови — панцитопения. Костный мозг, печень, ЛУ инфильтрированы незрелыми гистиоцитами.
Спленомегалия при болезнях накопления почти правило. Из них нередко возникает болезнь Гоше (глюкозоцероброзидоз), наследующаяся по а/p типу. Является наиболее частым генетически детерминированным вариантом нарушения обмена липидов. Известны 3 подтипа заболевания. I тип (тип взрослых) манифестирует в возрасте 5–20 лет. Обычно возникает у евреев-ашкенази. Остро протекающий детский II тип проявляется уже на первых годах жизни яркой неврологической симптоматикой. III тип возникает очень редко, известен как ювенильный, протекает подостро. Клиническая картина несколько варьирует в зависимости от типа болезни. Рост пациентов низкий, масса тела недостаточна, умственное развитие страдает. При II типе и менее ярко при III отмечают нейродегенеративные симптомы (нарастает спастика, судорожные припадки с появлением деменции). Живот увеличен в объеме за счет увеличенных печени и селезенки. Выявляют медленно увеличивающуюся селезенку, в результате достигающую гигатских размеров. Печень увеличена значительно, ЛУ — умеренно. Типичны бронзовая окраска открытых участков кожи; боль в костях и патологические переломы (особенно для I и III типа); тромбоцитопения с частыми носовыми кровотечениями. При III типе на глазном дне белые ватообразные отложения. Склонность к хронически рецидивирующим лихорадочным инфекциям. При рентгенографии легких выявляют сетчатый фиброз. В пунктатах костного мозга или селезенки — патогномоничные клетки Гоше: гигантские клетки с базофильной, зернистой или бесцветной цитоплазмой (в зависимости от степени зрелости) и округлым или звездчатым ядром. Гистохимически в клетках селезенки, печени и в лейкоцитах отмечают снижение содержания β-глюкозидазы.
Болезнь Нимана — Пика (сфингомиелолипидоз) выявляют преимущественно у детей. Спленомегалия выражена в меньшей степени, чем при болезни Гоше, зато степень лимфаденопатии значительно выше. На глазном дне выявляют «вишневое пятно». В клетках, накапливающих сфингомиелин, видны множественные большие вакуоли.
Аспления
Особую группу составляют люди с удаленной селезенкой. Селезенку удаляют при заболеваниях крови и кроветворных органов, травмах селезенки и изолированных заболеваниях этого органа (например, при больших кистах). И если больных гематологического профиля после удаления селезенки продолжает наблюдать специалист, достаточно знакомый с этой проблемой, то пациенты, у которых селезенка была удалена по поводу ее травмы или изолированного поражения, попадают под наблюдение врача общей практики, педиатра или терапевта.
После спленэктомии большую часть пациентов беспокоят неприятные ощущения, обусловленные вегетативной дисрегуляцией. Это ночная потливость, влажные и холодные кисти и стопы, нервозность, темные круги вокруг глаз. 50% жалуются на физическую и умственную утомляемость. Вегетативная лабильность, как правило, исчезает через несколько лет. У значительной части мужчин после спленэктомии описаны нарушения потенции. К неожиданным последствиям спленэктомии относится и непереносимость алкоголя, отмеченная у большинства оперированных, совершенно не беспокоившая их до вмешательства.
Желудочно-кишечные расстройства включают боль спастического характера или ощущение тяжести в эпигастральной области, изжогу, снижение аппетита. Объективные причины (гастрит, пептическая язва желудка или двенадцатиперстной кишки) указанных жалоб выявляют только у 1/3 таких пациентов. Заслуживает внимания и замедленное заживление ран, которое пытаются объяснить избыточным выделением кортизона, коагулопатией потребления, дефицитом VIII фактора или IgM.
Все расстройства ярче всего проявляются у лиц пожилого возраста. Люди молодого возраста значительно легче переносят спленэктомию. Вне всякого сомнения, возможность наличия субъективных жалоб надо учитывать при оценке статуса или решения вопроса об инвалидности.
Из объективных осложнений, спровоцированных непосредственно операцией, известны атония желудка, ателектаз нижней доли левого легкого, выпот в плевральную полость, травмирование поджелудочной железы, толстой кишки.
В качестве инфекционных осложнений известны пиелонефрит, раневая инфекция, сепсис, пневмония, поддиафрагмальные абсцессы. Чаще всего высеваются Е. соlі, Staph. aureus, Enterococcus, Klebsiella, Enterobacter, Pseudomonas или Serratia. Тромбозы и тромбоэмболии развиваются у пациентов, у которых количество тромбоцитов превышает 400 000/мкл. У пациентов с лихорадкой после удаления селезенки состояние можно попытаться объяснить (при условии исключения инфекционной причины) так называемой постспленэктомической лихорадкой. Она длится 14–32 дня. В крови выявляют лейкоаглютинирующие антитела, которые позднее исчезают.
Изменение эритроцитов. Количество эритроцитов в периферической крови (при отсутствии гематологических заболеваний) не меняется. У 90% пациентов после спленэктомии в мазке крови постоянно выявляют тельца Жолли, которые находят также при агенезии, атрофии или гипотрофии селезенки. Если наличие телец Жолли зафиксировать не удается, то надо искать добавочную селезенку. Почти всегда увеличено количество сидероцитов (>3%о). Иногда возникают сидеробласты. В первые часы, реже дни, в периферической крови находятся ядерные предшественники эритроцитов. Наряду с ними в небольшом количестве содержатся мишеневидные клетки, причем безо всяких признаков выраженной гипохромной анемии или, тем более гемоглобинопатий F или А2 (табл. 6.6).
Таблица 6.6
Изменения эритроцитов после спленэктомии
| Показататель | После операции | Постоянно |
| Количество эритроцитов | Уменьшено, в норме или чуть увеличено | В норме |
| Количество ретикулоцитов | Увеличено | Незначительно увеличено или в норме |
| Тельца Жолли | Единичные случаи | До 90% пациентов |
| Количество вакуолизированных эритроцитов | ? | Увеличено |
| Количество сидероцитов | Незначительно увеличено | Увеличено |
| Количество мишеневидных клеток | — | Изредка в наличии |
| Внутренние тельца Хайнца | — | У 50% в 0,1–3% всех эритроцитов |
| Эритробласты в периферической крови | Могут быть | Нет |
| Осмотическая резистентность эритроцитов | В норме | Повышена |
Изменения лейкоцитов. Непосредственно после спленэктомии количество лейкоцитов увеличено до 12–20⋅106/л. В дальнейшем их количество нормализуется, повышается содержание лимфоцитов при сниженном уровне нейтрофильных гранулоцитов (табл. 6.7).
Таблица 6.7
Изменения лейкоцитов после спленэктомии
| Показатель | Непосредственно после операции | Преходяще или постоянно |
| Количество лейкоцитов | Резко увеличено | Увеличено у 25% пациентов |
| Количество гранулоцитов | Резко увеличено | В норме или незначительно уменьшено |
| Сдвиг влево | Может быть | Нет |
| Количество лимфоцитов: | В норме | Незначительно увеличено у 8% |
| В-лимфоциты | ? | Увеличено |
| Т-лимфоциты | ? | Уменьшено |
| CD4+ | ? | Уменьшено |
| CD8+ | ? | Уменьшено |
| Количество эозинофильных гранулоцитов | В норме | Умеренно увеличено |
| Количество моноцитов | В норме | Может быть незначительно увеличено |
Изменения тромбоцитов. Однотипные изменения происходят и с тромбоцитами. После спленэктомии их количество увеличивается, но медленнее чем эритроцитов и лейкоцитов. Тем не менее их количество достигает 600 000–800 000/мкл. Затем их количество уменьшается до нормы или остается незначительно увеличенным (табл. 6.8).
Таблица 6.8
Изменения тромбоцитов после спленэктомии у здоровых лиц
| Показатель | После операции | Преходяще | Постоянно |
| Количество тромбоцитов | Незначительно увеличено | Резко увеличено | Увеличено |
| Морфология тромбоцитов | В норме | Атипичные формы: гигантские пластинки, анизоцитоз | В норме |
| Агрегационная способность | ? | Патологическая | Патологическая |
| Склонность к тромбозам | Незначительно повышена | Резко повышена | Повышена или в норме |
| Склонность к кровотечениям | Незначительно повышена | Повышена | В норме |
Многократно описана высокая вероятность инфекционных осложнений после спленэктомии. Возможно острое начало с головной боли, лихорадки, боли в животе, тошноты, спутанности сознания. Быстро развиваются ДВС-синдром, шок, гипогликемия, ацидоз, нарушения электролитного баланса. Все это известно как «сверхострый постспленэктомический инфекционный синдром». Его проявления:
- Острейшее начало;
- Необычно быстрый рост микроорганизмов в крови;
- Частое развитие ДВС-синдрома;
- Летальность до 80%.
Исходя из этого при общении с пациентом с лихорадкой, перенесшим удаление селезенки, врачу необходимо:
- Проинформировать пациента о том, что при неспецифических симптомах (лихорадка, инфекция) он должен немедленно обратиться к врачу. При появлении указанных симптомов госпитализировать, провести посев крови и начать антибиотикотерапию;
- Проводить профилактику ДВС-синдрома;
- При необходимости — до удаления селезенки — иммунизировать, после — проводить антибиотикопрофилактику.
Среди других поздних осложнений спленэктомии называют высокую вероятность развития инфаркта миокарда.
Рефункционирование селезенки. Сложно сказать, является ли это состояние осложнением в банальном понимании этого слова. С учетом высокой частоты добавочных селезенок у 2% пациентов после спленэктомии (это касается прежде всего гематологических больных) через некоторое время вновь появляются признаки гемолиза. Особенно часто (50%) рефункционирование селезенки отмечают у больных, которым была выполнена ее эндоваскулярная окклюзия.
*Щелочная фосфатаза лейкоцитов повышена у 75% больных с истинной полицитемией, но обычно не изменена у пациентов с иными вариантами эритроцитоза. Щелочная фосфатаза лейкоцитов повышается при лихорадке, инфекционных заболеваниях, воспалении, поэтому для истинной полицитемии тест диагностически значим только при отсутствии выше перечисленных состояний.