Запор
Запор — это очень редко, очень мало, очень плотно, медленно, тоскливо и вдобавок больно. Именно так могут быть суммированы жалобы и статус пациентов, обратившихся к врачу по поводу запоров. Запор — не только редкое опорожнение кишечника, но и несоответствие объема принятой пищи и объема экскрементов. Наряду с отсутствием стула в течение нескольких дней больных беспокоят дискомфорт в животе, ощущение переполнения, распирания, иногда вздутия, урчания, тошнота, отрыжка воздухом, неприятный вкус во рту. Возможна боль в животе спастического характера, чаще связанная с актом дефекации, разбитость, слабость, быстрая утомляемость, головная боль, снижение аппетита, общая тревожность, бессонница, депрессия. Обращает на себя внимание «уход в болезнь», мнительность, ипохондричность, страх перед посещением туалета. По образному выражению А.Г. Гукасяна (1959) «некоторые больные с хроническим запором постоянно заняты своим стулом, доводя наблюдение за ним до настоящей виртуозности». При осмотре кожа часто со сниженным тургором, болезненным землистым или желтушным оттенком, следами расчесов, высыпаниями типа крапивницы, реже отмечают экзему и фурункулы. Если добавить анемию, признаки гиповитаминоза, гиперлипидемии, нередко выявляемые у этих пациентов, то портрет больного с хроническим запором будет более или менее полным.
Внешние проявления хронического запора обусловлены целым рядом отрицательных эндогенных влияний. Копростаз повышает внутрикишечное давление, что является условием возникновения дивертикулов и сопровождается кишечной коликой. Последняя может симулировать аппендицит, холецистит, панкреатит. Высокое давление в толстой кишке нарушает эвакуацию из тонкой кишки, включая двенадцатиперстную, и из желудка. Это способствует развитию дуоденогастрального и гастроэзофагеального рефлюксов. Стаз кишечного содержимого приводит к избыточному бактериальному росту в различных отделах кишки, нередко с развитием воспалительного процесса. Изменение состава микрофлоры сопровождается гниением белка. Продукты гниения всасываются в кровь, повышают функциональную нагрузку на печень с развитием жировой дистрофии гепатоцитов. При запорах любого генеза в патологический процесс вовлекаются прямая кишка и анус, что проявляется кокцидинией, сфинктеритом, трещинами ануса, рецидивирующим геморроем.
Частота дефекаций весьма вариабельна и может меняться в зависимости от выработавшейся привычки опорожнить кишечник через определенное время или в определенное время, от характера питания, объема потребляемой жидкости, климатических и других факторов.
При малом количестве пищи, тем более низкошлаковой, небольшой объем стула 2–3 раза в неделю может быть условно признан физиологическим. То есть врач будет рекомендовать соответствующее изменение режима питания, но не будет спешить с обследованием и лечением. Таким образом, не всякая задержка стула является признаком какого-либо патологического состояния.
Диагностическими критериями функционального запора являются следующие признаки:
- натуживание при >25% актов дефекации;
- фрагментированный (бобовидный) или твердый кал при >25% актов дефекации;
- ощущение неполной эвакуации при >25% актов дефекации;
- ощущение аноректальной обструкции, блокады при >25% актов дефекации;
- ручная помощь для облегчения при >25% актов дефекации (пальцевое освобождение кишки, поддержка тазового дна);
- менее 3 дефекаций в неделю.
Диагноз запор считается достоверным, если 2 или более указанных признака отмечали за истекшие 12 мес не менее 12 нед, причем эти недели не обязательно должны быть последовательными.
Расценивать запор как носящий функциональный характер следует в последнюю очередь. Запор может быть единственным проявлением болезни, поэтому в каждом случае необходимо постараться установить его причину, чтобы назначить адекватное этиотропное лечение.
Нарушение опорожнения кишечника вызывается следующими причинами:
- механические препятствия (опухоль толстой кишки, дивертикулит, стриктура, заворот кишечника) занимают первое место по экстренности исключения;
- бесшлаковая диета (легко усваиваемая, рафинированная пища, почти не содержащая неперевариваемых веществ), ограничение приема жидкости, малоподвижный образ жизни, тяжелые заболевания, невозможность оставить рабочее место, поездки, путешествия и т. п.;
- лекарственные средства (анальгетики, опиаты, кальций- и алюминийсодержащие антациды, антихолинэргические, антидепрессанты, антигистаминные, транквилизаторы, ганглиоблокаторы, антипаркинсонические, диуретики, блокаторы кальциевых каналов);
- неврологические (травмы и заболевания головного и спинного мозга, рассеянный склероз, депрессии, страх, болезни Чагаса, Гиршпрунга);
- мышечная патология (миопатия);
- местная аноректальная патология (трещина, стриктура, абсцесс, проктит, ректоцеле, геморрой);
- эндокринные и метаболические (гипотиреоз, сахарный диабет, гипокалиемия, гиперкальциемия, беременность, феохромоцитома).
Клинически есть необходимость различать острый и хронический запор. Каждый случай острого запора требует немедленного объяснения, в том числе и так называемые случаи ложной диареи, то есть поноса после запора. Расстройства стула при этом вторичны за счет разжижения плотного застойного содержимого в дистальных отделах кишечника.
Острый запор в первую очередь требует исключения стенозирующих процессов в толстой кишке, прежде всего колонокарциномы и дивертикулита. В пользу этих процессов свидетельствует боль в животе и метеоризм. Реже аналогичные расстройства могут возникнуть при больших полипах, а также при внекишечных процессах, сдавливающих толстую кишку: спайки (стриктуры), опухоли урогенитальной зоны. Недостаточное поступление пищи при стенозах привратника тоже приводит к запору, являющемуся иногда первой жалобой у таких больных.
Кроме того, острый запор может быть случайным эпизодом при временных неблагоприятных условиях (путешествия, необходимость пользоваться неблагоустроенным туалетом, стрессы), при большой потере жидкости, трещинах слизистой оболочки анального отверстия (задержка стула из-за боязни боли), тромбозе геморроидальных вен, приеме опиатов, ганглиоблокаторов, кальцийсодержащих антацидов, антихолинэргических препаратов (табл. 26.1).
Таблица 26.1
Механизмы обстипационного действия некоторых лекарственных веществ
| Препарат | Механизм действия |
| Анестетики, миорелаксанты | Снижение тонуса гладких мышц кишечника |
| Противосудорожные, антихолинэстеразные | Блокада нервных путей, регулирующих моторику |
| Ингибиторы моноаминооксидазы | Механизм не известен |
| Опиаты и их производные | Повышение тонуса сфинктеров |
| Диуретики | Гипокалиемия, ослабление тонуса кишечника |
| Гемопоэтины, содержащие железо | Механизме известен |
| Психотропные препараты | Торможение коркового и подкоркового центров |
| Антибиотики, сульфаниламиды | Развитие дисбактериоза |
Преходящий запор чаще ассоциируется с целым рядом соматических, неврологических и психических заболеваний. Периодически возникающие задержки стула связаны и с гормональными изменениями при беременности, гипопаратиреоидизме и микседеме. Рецидивирующий запор свойственен миопатии и миастении, психозам и забрюшинным опухолям. Преходящий запор отмечают при эндогенной (порфирия) и экзогенной интоксикаци (отравлении свинцом, опием), приеме лекарственных препаратов. Рефлекторный запор возникает при желчнокаменной болезни, пептической язве двенадцатиперстной кишки, почечной колике. Тяжелые инфекционные заболевания, менингит, перитонит, а также паркинсонизм, травматические и геморрагические повреждения головного и спинного мозга, атеросклероз мозговых сосудов, депрессия часто протекают с запором. Известен идиопатический синдром псевдообструкции, протекающий с симптомами хронически рецидивирующей механической обструкции толстой кишки (заворот кишечника).
Хронический запор, отмечаемый достаточно часто, является результатом сочетанного действия нескольких патогенетических механизмов (нарушения ритма дефекации, питания, моторики кишечника) и возможен у пациента на протяжении лет и даже десятилетий. Деление запоров на атонические («правосторонние») и спастические («левосторонние») некорректно, поскольку практически всегда присутствуют оба патогенетических механизма. Хронический запор, как и «синдром раздраженного толстого кишечника», является типичной болезнью цивилизации. В каждом отдельном случае найти причину его развития достаточно сложно. Транспорт каловых масс в толстой кишке происходит путем периодических сравнительно нечастых маятникоообразных и поступательных перистальтических движений кишки. Движения осуществляются неосознанно рефлекторно, в первую очередь за счет гастроколитического рефлекса. Время пассажа содержимого от слепой кишки до анальной области составляет в среднем 12 ч. При достижении сигморектальной зоны появляется позыв на дефекацию. Повторное регулярное подавление этого рефлекса обусловливает его угнетение и является важным условием в развитии хронического запора. К дополнительным патогенетическим факторам относят бедную клетчаткой пищу, стрессы, страхи, эмоциональную лабильность пациента. Существует тесная связь между функциональной диареей, синдромом раздраженного толстого кишечника и хроническим запором. С большой долей вероятности обсуждаются связи между хроническим запором и ишемической болезнью сердца, дивертикулезом, опухолями толстой кишки, аппендицитом, грыжами пищеводного отверстия диафрагмы, холелитиазом.
У женщин запор нередко отмечают при эндометриозе, который выявляют приблизительно у 27% пациенток, подвергшихся лапаротомии. У ¼ из них диагностируют эндометриоз прямой или сигмовидной кишки. При этом очень часто запоры сочетаются с ректалгией и ректальной невралгией, болью в нижней части живота, которые лишают больных работоспособности. Иногда развиваются явления частичной или полной кишечной непроходимости. У этих пациенток состояние заметно улучшается в предменструальный период или во время менструации. В ДД экстрагенитального эндометриоза с кишечными проявлениями и раком прямой или сигмовидной кишки, опухолями органов малого таза, приводящих к сдавлению кишки, ведущее значение имеют инструментальные методы исследования, в первую очередь — эхоГ (обязательно с использованием трансвагинального сканирования) и ректо- или сигмоскопия, КТ.
В акушерстве как отдельную патологию выделяют запор беременных. Запор беременных развивается у 50–65% женщин. Причины:
- механическая. В период беременности кишечник сдавливается маткой;
- гормональная. Установлено ослабление автоматической ритмической деятельности кишечника вследствие повышения порога возбудимости его рецепторов к биологически активным веществам. Простагландины, влияя на тонус гладких мышц, активируют деятельность кишечника. Однако в период беременности он становится толерантным к обычным физиологическим раздражителям. Это биологически оправдано, поскольку всякое чрезмерное повышение перистальтики могло бы возбудить сократительную деятельность матки, вызвав угрозу прерывания беременности. Прогестерон действует расслабляюще на гладкие мышцы кишечника, а во второй половине беременности его концентрация многократно возрастает.
Таким образом, в период беременности гипотония кишечника, клинически выражающаяся запором, не что иное как своеобразная защитная реакция организма.
Запор беременных нередко бывает упорным, по нескольку дней, сопровождается ощущением неполного опорожнения кишечника, кал выделяется малыми порциями, иногда типа «овечьего» или лентовидного. Запор может сопровождаться разлитой болью без четкой локализации или болью в левой половине живота. В ряде случаев женщины сообщают, что наряду с болью их беспокоит жжение в прямой кишке, анальный зуд. Пальпация живота, как правило, не вызывает болезненных ощущений.
Задержка стула — одно из наиболее часто выявляемых расстройств пищеварительного тракта в пожилом и старческом возрасте. Причины — однообразное питание (ограничение растительной пищи, потребление жидкости в небольшом количестве), небольшая физическая активность, слабость мышц передней брюшной стенки и тазового дна, гипотония или атония кишечника, психические нарушения, эндокринные нарушения, злоупотребление слабительными средствами. Последнее приводит к неестественной стимуляции кишечника и, в итоге, к истощению его мышечной оболочки. В этом отношении особенно опасны сенна и гиостер, содержащие антрахиноны. Они повреждают интрамуральные нервные окончания и способны вести к развитию мегаколона. Хроническое использование антрахинонов ведет также к так называемому меланозу толстой кишки с характерным темным окрашиванием слизистой оболочки за счет накопления в ней меланина.
Мегаколон — состояние, которое всегда предполагает врач при первой встрече с пациентом с хроническим упорным запором. Врожденная форма мегаколона — болезнь Гиршпрунга — результат врожденного отсутствия интрамуральных ганглиев в стенке прямой и/или сигмовидной кишки. Развивается медленно, проявляется в зависимости от степени выраженности аганглионарной зоны либо с рождения, либо в первые годы жизни. Постепенно нарастает выраженность запора, присоединяются симптомы хронической интоксикации. Рентгенологически прямая кишка сегментарно спазмирована (аганглионарная зона). Выше расположенные отделы толстой кишки, будучи не в состоянии протолкнуть содержимое через аперистальтические сегменты, диффузно расширяются. Единственно реальным методом лечения является хирургическое удаление аганглионарной зоны. Грубейшей ошибкой является удаление расширенной проксимальной части толстой кишки. Диагноз верифицируется изучением биоптата слизистой оболочки с захватом подслизистой оболочки и мышечного слоя, в котором отсутствуют ганглионарные клетки.
В случаях приобретенных форм мегаколона аганглионарных зон в кишечнике нет. Расширение толстой кишки развивается за счет длительной задержки стула. У детей это «психогенный запор», у взрослых врачи значительно чаще устанавливают диагноз «депрессия». Вторичные формы мегаколона отмечают и при шизофрении. Из соматических заболеваний выраженное расширение толстой кишки может сопровождать амилоидоз, склеродермию, миотонию Томсона, микседему, порфирию, болезнь Чагаса (см. главу Лихорадочные состояния).
Известны идиопатические формы мегаколона, при которых не выявляют ни аганглионарных зон, ни всех вышеуказанных причин вторичных форм. Речь идет, видимо, о своеобразном парциальном гигантизме толстого кишечника.
От мегаколона необходимо отличать долихоколон, то есть удлиненную, но не расширенную нормально перистальтирующую толстую кишку. Жалоб и нарушений стула обычно нет, они появляются только при наличии перегибов (петель) или клапанов толстого кишечника.
Более редкими причинами запоров являются такие наследственные состояния, как адреномиодистрофия, синдром Барттера, синдром голубых пеленок (семейная гиперкальциемия с нефрокальцинозом и индиканурией), синдром Охоа (а/p неврологическое состояние с нейрогенным мочевым пузырем, вторичной гипертрофией мочевого пузыря, везико-уретероренальным рефлюксом, нарушенной функцией анального сфинктера и мимической маской плача при смехе).
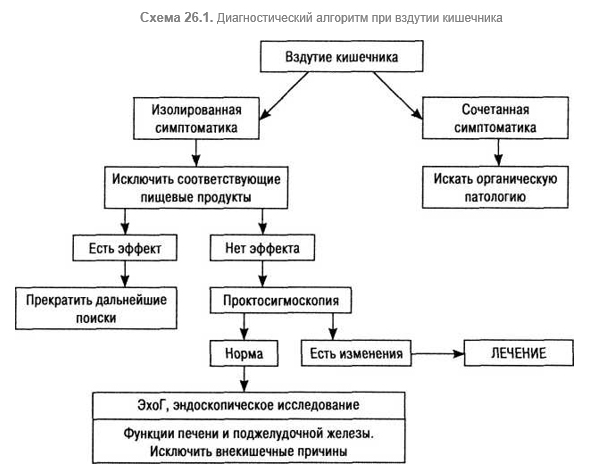
Вздутие (флатуленция, избыточное газообразование) — признак нарушенного газообразования или его пассажа по кишечнику. Газ в кишечнике образуется из азота и кислорода проглоченного воздуха, высвобождения углекислого газа при нейтрализации кислоты в пищеварительном тракте, диффузии азота и кислорода в просвет кишки из сосудистого русла, высвобождения метана, индола, сероводорода, короткоцепочечных жирных кислот и т. п. из пищи в результате жизнедеятельности микробов. Полной корреляции между объемом кишечного газа и субъективными расстройствами нет. Наиболее яркие и настойчивые жалобы предъявляют лица с фобиями, невротического склада. Многие субъективные и объективные выявления у пациентов со вздутием соответствуют симптоматике раздраженного толстого кишечника. Обычно пациенты отмечают вздутие, переполнение кишечника, дискомфорт после еды. Но результаты сравнительных исследований (G. Eastwood, 1991) свидетельствуют о том, что объем газа в кишечнике у предъявляющих жалобы на вздутие, не превышает объем кишечного газа в группе добровольцев без какой-либо симптоматики. Но в одной группе отмечали рефлюкс, заброс газа в желудок. Эти наблюдения позволяют сказать, что причинами «газовой» боли вздутия чаще всего является не увеличение объема свободного газа в кишечнике, а нарушение его пассажа. Повышение объема кишечного газа зависит прежде всего от взаимодействия микрофлоры кишечника и пищи. Многие пациенты могут указать продукты, которые усиливают неприятные симптомы. Чаще это лактоза, вызывающая вздутие, колики и диарею при дефиците лактазы, а также индивидуальная непереносимость некоторых продуктов, например груш, капусты, бобовых и т. д.
Если вздутие кишечника сочетается с другими симптомами (уменьшение массы тела, боль, тошнота и рвота, наличие крови в кале), необходимо исключить органические состояния (пептическая язва, холелитиаз, панкреатит, болезнь Крона и др.).
На схеме 26.1 приведен диагностический алгоритм при вздутии кишечника.