Синдромы затемненного и прозрачного легкого
Понятия уплотнения легкого или повышенной воздушности легких определяются клинически, но во многом и по данным дополнительных методов исследования. Аускультация и перкуссия значительно потеснились с внедрением в практику рентгеновских и эндоскопических методов исследования. Выявление и интерпретация инфильтрата легких невозможны без рентгенографии, но ДД затемнений легких возможна только с привлечением всех других методов исследования.
Все специальные процедуры следует применять после расспроса, физикального обследования и функциональных проб (см. главу Одышка при заболеваниях легких).
Рентгеновские исследования, как правило, начинают ряд методик визуализации. Рентгенографию, а иногда и рентгеноскопию, выполняют в прямой, задней, боковых и косых проекциях. Для визуализации плевральной полости оправдана эхоГ.
Более детальную картину позволяет воссоздать КТ с или без контрастирования. Развитие МРТ привело к созданию магниторезонансной ангиографии, позволяющей определить эмболы в крупных ветвях легочной артерии. Ангиография позволяет выявить эмболы в периферических артериях.
Бронхоскопия дает врачу возможность непосредственного осмотра верхних дыхательных путей, трахеи, бронхов и выполнения некоторых инвазивных процедур.
Бронхоскопию выполняют для решения следующих задач:
- Установление неясных причин кашля, стридора, хрипов, гемоптиза;
- Идентификация инфекции;
- Выявление трахеоэзофагеальных фистул;
- Оценка состояния дыхательных путей при отравлении дымом, токсическими газами, ожогах;
- Выявление инородных тел, аномалий бронхов, характера эндобронхита, бронхоэктазов, рака бронхов;
- Диагностика паренхиматозных болезней легких (альвеолярный лаваж, трансбронхиальная биопсия) и ЛУ;
- Санация бронхиального дерева (в том числе удаление инородных тел), лечение макроателектазов, лечение больных с альвеолярным протеинозом (лаваж), введение лекарственных препаратов, лазеротерапия.
Широко апробируется флюоресцентная бронхоскопия для визуальной идентификации дисплазии эпителия и рака in situ.
Противопоказания — неконтактный пациент; тяжелая артериальная гипотензия; декомпенсация сердечно-сосудистой деятельности; ИБС; некорригированные нарушения гемостаза (особенно опасна тромбоцитопения при уремии), тяжелая анемия, непереносимость лидокаина, ближайшие 6 нед после острого инфаркта миокарда.
Осложнения выявляют у 4–15 больных на 10 000 исследований, смертельные исходы — 0,1–4 на 10 000 исследований. Группа максимального риска — дети в возрасте до 5 лет, старики, тяжелая бронхообструкция, патология коронарных артерий, пневмония с гипоксемией, больные с метастатическими формами рака, пациенты с психическими расстройствами.
В качестве осложнений известны:
- Побочные реакции на введение седативных препаратов или местных анестетиков;
- Пневмоторакс (5%. Практически все случаи — после трансбронхиальной биопсии);
- Кровотечения;
- Нарушения ритма сердца (у 30% — предсердная экстрасистолия, у 18% — желудочковые экстрасистолы). Мы отметили преходящее (на 1–3 дня) повышение ригидности миокарда после бронхоскопии, проводившейся под наркозом;
- Повышение температуры тела после бронхоскопии. Редко — пневмония (без бактериемии);
- Бронхоспазм (при недостаточно компенсированной БА);
- Ларингоспазм (очень редко).
Бронхоальвеолярный лаваж называют еще «водной биопсией». Для этой процедуры бронхоскоп вводят в бронхи 3–4-го порядка, вливают очень небольшой объем стерильного изотонического раствора натрия хлорида и затем аспирируют его обратно, насыщенным клетками, белками и микроорганизмами.* Процедура чрезвычайно информативна для диагностики опухолей, инфекций (особенно у лиц с иммуносупрессией), интерстициальных процессов. Риск минимален.
Трансбронхиальную биопсию легких проводят для диагностики инфекций, интерстициальных процессов, карциноматоза, уточнения генеза внутри- легочных периферических образований диаметром более 2 см и у иммуноскомпрометированных пациентов с инфильтратами в легких и лихорадкой с нарушением функций легких.
Противопоказания к проведению:
- некорригированные нарушения свертывания крови;
- ЛГ;
- декомпенсация легочно-сердечной деятельности;
- неадекватное поведение пациента.
Осложнения отмечают с частотой 20–28:1000, смертность — 8–12:10 000 исследований. Однако информативность методики очень высока, она способна во многих случаях заменить более травматичные вмешательства, поэтому при соответствующих клинических задачах применение трансбронхиальной биопсии оказывается оправданным.
Чрескожную аспирационную биопсию используют для цитологической диагностики поражений плевры, легких и средостения. При злокачественных образованиях легких диагностическая ценность приближается к 95%, при доброкачественных — к 85–90%.
Противопоказаниями являются:
- невозможность полноценного контакта с пациентом, его сопротивление процедуре, неадекватность поведения;
- декомпенсация сердечно-легочной деятельности;
- искусственная вентиляция легких;
- контрлатеральная пневмоэктомия;
- артериальная или венозная гипертензия малого круга;
- сосудистые поражения;
- гидатидные кисты, буллы (если они располагаются в области пункции);
- неконтролируемый кашель;
- нарушения свертывания крови.
Осложнения включают гепоптиз (обычно объем кровопотери <50 мл) у 8–27% больных, пневмоторакс (у 17–32%), воздушную эмболию (единичные сообщения).
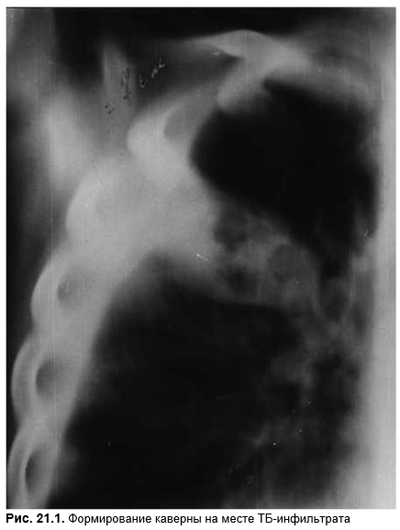
Рентгенологически по распространенности процесса различают локализованные затемнения (лобарные пневмонии, туберкуломы) и распространенные (пневмофиброз, силикоз). Грубоузловые инфильтраты определяют при васкулите, а также при силикозе и саркоидозе. Инфильтрат легкого может распадаться, образуя кисты и каверны (рис. 21.1).
В зависимости от поражения тех или иных структур легкого рентгенологически инфильтраты подразделяют на ацинарные и интерстициальные. Ацинарные инфильтраты характеризуются как: 1) лобарные или несегментарные; 2) гомогенные; 3) нечетко очерченные; 4) со склонностью к слиянию; 5) воздушность бронхов; 6) без уменьшения массы. Интерстициальные процессы характеризуются: 1) общей замутненностью фона — признак молочного стакана; 2) негомогенное затемнение; 3) ретикулярность рисунка — линии Карлея; 4) «сотовое легкое» — ячеистое; 5) потеря объема.
Часто врач сталкивается с сочетанием признаков. У части инфильтратов (аспергиллез, гистоплазмоз) такие определенные рентгеновские характеристики, что их можно назвать патогномоничными, но в большинстве случаев установить диагноз только по данным рентгеновского исследования очень сложно.
Каждый раз, когда врач выявляет затемнение в легких, он должен ответить на следующие вопросы:
1. Является ли затемнение специфическим (туберкулез) или нет?
2. Является ли затемнение воспалительным или нет?
3. Интерстициальным или ацинарным?
4. Является ли этот процесс злокачественным?
5. Нет ли редкого заболевания легких?
Туберкулезный инфильтрат легких нередко может быть диагностирован только при динамических исследованиях. Диагноз «туберкулезный инфильтрат» может быть установлен только после выявления микобактерий в мокроте. Но для этого необходимо провести многократные биомикроскопические исследования и посевы промывных вод бронхов и/или желудка, что не всегда возможно. Поэтому диагноз «туберкулезный инфильтрат» нередко основывается на исключении других состояний, когда врач в итоге вынужден сказать: «Это не может быть ничто другое». Все остальные, кроме бактериологических, критерии туберкулеза (кашель, потливость, слабость, потеря аппетита) неспецифичны и выявляются сравнительно поздно. Положительная реакция Манту или другие туберкулиновые пробы свидетельствуют только об инфицированности, но не о характере специфического процесса. Более того, при наиболее тяжелых формах туберкулеза не менее 10–17% больных оказываются туберкулиннегативными. Поэтому для диагностики туберкулеза очень важны рентгенологические проявления его различных форм.
Первичный туберкулез легких развивается в наших условиях преимущественно у детей. В Европе, где число туберкулиннегативных лиц высоко, первичный туберкулезный комплекс может сформироваться в любом возрасте. Устойчивость лиц европеоидной расы к микобактериальной инфекции значительно выше, чем улиц негроидной расы.
Клинически первичный туберкулез может протекать бессимптомно. Пациенты длительное время могут жаловаться на невыраженное общее недомогание, рентгенологически подтверждены существенные изменения. В анализах крови, как ответ на любую инфекцию, выявляют лейкоцитоз с нейтрофилезом, но возможен и моноцитоз. СОЭ повышена умеренно. Кожная аллергическая реакция на туберкулин становится положительной не ранее 8 нед после инфицирования. Обычно эта реакция яркая. Папула менее 5 мм свидетельствует против туберкулеза (но полностью не исключает его). Негативная реакция Манту возможна при тяжелых экссудативных формах туберкулеза, при лимфомах, саркоидозе, вирусных инфекциях (прежде всего — корь), лечении цитостатиками. Рентгенологически типичны нечетко ограниченное поле в верхушке легкого (чаще — в правом, очаги Симона) в сочетании с увеличенными ЛУ корней легких или средостения (первичный комплекс Гона). Иногда удается проследить лимфатическую дорожку от ЛУ к легочному инфильтрату. Увеличение перибронхиальных ЛУ со сдавлением воздухоносного тракта может дать картину ателектаза. Переход специфического воспаления на бронх приводит к туберкулезному бронхиту, который может протекать с изъязвлениями слизистой оболочки и служить причиной массового рассеивания возбудителя. Прорыв инфицированных масс из ЛУ в ткань легкого является причиной казеозной пневмонии. Одним из вариантов манифестации первичного комплекса может быть как реактивный, так и специфический плеврит. В большинстве случаев туберкулезный комплекс разрешается бесследно, но иногда остаются петрификаты в ЛУ или в легком. Кальцинированный очаг получил название очага Гона (очаг — это то, что тлеет! см. ниже). Непосредственный переход первичного комплекса в постпервичные проявления (каверны, фиброзно-продуктивный туберкулез) — большая редкость. При большом первичном очаге, при недостаточном его рассасывании формируется туберкулома. Петрификат не свидетельствует о полном выздоровлении. Инфекция может быть вмурована в кальцинированном очаге, а при неблагоприятных условиях активироваться. Микобактерии способны оставаться в организме человека десятилетиями. Вероятность заболевания туберкулезом людей, имеющих рентгенологические следы уже перенесенной инфекции, в 64 раза выше, чем в среднем в популяции. Поэтому туберкулез взрослых чаще рассматривают как результат экзацербации инфекции, реже — как реинфекцию. Особенностью туберкулеза легких у детей являются очень небольшие размеры первичного очага в легких, не позволяющие надежно его визуализировать (диагноз сводится к так называемой туберкулезной интоксикации). Зато выражена реакция ЛУ в воротах легких. Обычно это ЛУ, куда стекается дренажная лимфа из наилучшим образом вентилируемых долей (средней и нижней), где оседает большая часть ингалированных микробов. Нелеченная инфекция может привести к туберкулезному менингиту или милиарному туберкулезу.
Туберкулез у лиц пожилого возраста — чаще реактивация дремавшей инфекции. Обострение может возникнуть в легких, но может быть в ЛУ, позвонках, трубчатых костях, почках и других органах, куда инфекция была занесена много лет назад при первичной диссеминации. Клиническая картина очень стерта и неспецифична. Считается, что после 80 лет туберкулез прижизненно не диагностируется. В домах престарелых, где в замкнутом пространстве накапливается и циркулирует инфекция, возможна суперинфекция микобактериями, и у обитателей этих учреждений отмечают «детские варианты» туберкулеза: милиарный туберкулез легких и туберкулезный менингит.
Клинико-рентгенологические проявления туберкулеза после завершения первичного комплекса и развития постпервичных реакций могут быть локальными и генерализованными, острыми экссудативными или хроническими фиброзно-продуктивными.
Экссудативный туберкулез является результатом массивного обсеменения паренхимы легких микобактериями. Очаги сливаются и образуют зоны творожистого некроза (казеозная пневмония), распада (каверна). Казеозная пневмония и каверны формируются при реакции гиперчувствительности на туберкулопротеин. Излюбленным местом формирования казеозной пневмонии и каверн являются верхушечные и задние сегменты верхних долей и верхний сегмент средней доли. Картина казеозной пневмонии, если отсутствуют другие рентгенологические признаки туберкулеза, может быть очень сложной для правильной интерпретации, так как требует Д Д с многочисленными инфильтративными процессами, в том числе с банальной пневмонией.
Ранний туберкулезный инфильтрат (Ассмана) развивается при остром течении туберкулеза чаще подключично, характеризуется выраженной склонностью к распаду. Клиническая симптоматика не отличается от первичного туберкулезного комплекса.
Фиброзный туберкулез легких характеризуется разнообразием рентгенологических проявлений. В противоположность острому течению картину определяют не мягкие нечетко очерченные инфильтраты, а тяжистые тени с тенденцией к кальцификации, локализованные преимущественно в верхушках легких, в верхних долях, в средних полях. Рентгенологическая картина отчетливо коррелирует с выявлением микобактерий в мокроте, в промывных водах бронхов и желудка. Если же микобактерии не удается выявить, то следует исключать более редкие заболевания.
Туберкулезная каверна — типичное проявление постпервичного туберкулеза. Перкуссией или аускультацией выявляется очень редко. Выглядит как округлое просветление с четкими контурами. В пользу туберкулезного происхождения полости свидетельствует уровень жидкости в ней. Каверну следует дифференцировать от псевдокаверны: просветления, обусловленного резорбцией в центре легочного инфильтрата (нет четкости контуров), или очага просветления, отмечающегося иногда у здоровых людей. Различия каверны или псевдокаверны основываются на данных послойной томографии или КТ. Кроме того, каверна практически всегда сочетается с выделением микобактерий (по результатам исследования промывных вод бронхов). Исключения представляют случаи не дренируемых каверн, старых санированных каверн, старых каверн с плотной капсулой.
Туберкулома — особая форма туберкулезного поражения легких с образованием плотной шарообразной четко очерченной структуры диаметром 1–4 см. Возможны туберкуломы неправильной формы. Часто выявляются петрификаты. Свидетельствуя о выраженных защитных силах организма, ограничивших инфекцию, туберкулома является потенциально опасной в смысле расплавления стенки при ослаблении иммунитета с распространением инфекции.
Милиарный туберкулез легких — результат массивного гематогенного рассеивания микобактерий. Это чаще отмечают у детей в возрасте младше 5 лет как результат первичной инфекции, а у взрослых — следствие эндогенной активизации инфекции на фоне дефицита клеточного иммунитета (голодание, авитаминоз, сахарный диабет, алкоголизм, опухоль). Милиарный туберкулез может протекать с тифоидной картиной (озноб, высокая лихорадка, прогрессирующая одышка), но чем старше пациент, тем менее ярко протекает милиарный туберкулез. У лиц старше 60 лет в 70% случаев его диагностируют только посмертно. Рентгенологически милиарный туберкулез выглядит как многочисленные затемнения диаметром 1–3 мм («просяные зерна»), расположенные интерстициально и равномерно по всем легочным полям. На фоне адекватной специфической терапии милиарные очаги полностью рассасываются в течение ближайших недель или .месяцев. Если очаги туберкулеза менее 1 мм, то рентгенологически они не диагностируются. Может быть только общая легкая замутненность полей легких. ДД проводят с силикозом, аллергическим альвеолитом, гематогенными метастазами, альвеолярным микролитиазом, саркоидозом.
Следует помнить, что милиарный туберкулез легких — только видимая часть общей гематогенной диссеминации инфекции. И если очажки на глазном дне, в печени, почках могут ничем не проявиться, то микобактериальная колонизация костного мозга видна по картине периферической крови: лейкемоидная реакция, тромбоцитопения, рефрактерная анемия и др.
Атипичные микобактериозы могут вызвать рентгенологические изменения, напоминающие картину типичного туберкулеза. Подозрение на наличие атипичной флоры возникает при плохом ответе легочного процесса на обычные антитуберкулезные препараты, у детей в возрасте до 5 лет, в эндемичных очагах (скотоводческие районы), у пациентов со СПИДом, а также у получающих цитостатические и иммуносупрессивные препараты. Наряду с легочным процессом (М. kansasii, М. avium intracellulare) атипичные микобактерии способны вызвать лимфаденит (М. scrofulaceum), остеомиелит, абсцессы мягких тканей (M. fortuitum chelonei), кожные язвы (М. burulli).
Пневмонические инфильтраты
В практическом плане известны как пневмония, воспалительные поражения паренхимы легкого (альвеолярного пространства и интерстициальной ткани), обусловленные чаще всего микроорганизмами. В каждой из промышленно развитых стран ежегодно от пневмоний умирает 30 000–85 000 человек. Пневмонии — наиболее частое проявление нозокомиальной (внутрибольничной) инфекции.
Воспаление легкого рассматривается как острое, затяжное, типичное или атипичное. Если пневмонии развиваются без предшествующих заболеваний, то говорят о первичном воспалении легких. Если заболевание развивается на фоне уже имевшихся легочных изменений, то пневмония рассматривается как вторичная. По морфологическим и рентгенологическим критериям различают пневмонию лобарную (например пневмококковую), лобулярную (стафилококковую) или бронхопневмонию, интерстициальную (вирусную). Особо выделяют группу нозокомиальных (внутрибольничных) пневмоний. Наиболее приемлема и широко употребима классификация пневмоний по этиологическому фактору.
У лиц в возрасте старше 30 лет возбудителями чаше являются бактерии. Из бактериальных возбудителей наиболее известны пневмококки, анаэробы, золотистый стафилококк, Haem, influenzae, Chl. pneumoniae, psittaci, trachomatis, Moraxella (Branhamella) catarrhalis, Legionella pneumoniae, Klebsiella pneumoniae, Mycoplasma. У детей младшего возраста особая роль принадлежит вирусам гриппа А и В, парагриппа, респираторно-синцитиальному вирусу.
Среди других возбудителей известны нокардии, актиномицеты, микобактерии, гистоплазмы, кокцидии, бластомицеты, криптококки, аспергиллы, пневмоцисты, риккетсии.
Инфекция обычно передается аэрогенно или при аспирации, реже — гематогенно или лимфогенно.
Факторы риска развития пневмонии: крайние возрастные группы, острая респираторная вирусная инфекция, социальная запущенность, пребывание в запыленной атмосфере, вдыхание токсических газов, курение, алкоголизм, ХОБЛ, сердечная недостаточность, сахарный диабет, почечная недостаточность, иммунодефицитные состояния.
Пневмонии, вызванные грамположительной флорой. Прежде всего, это стрептококковые (и пневмококковые как разновидность стрептококковых) пневмонии, стафилококковые, а также вызванные анаэробными пептострептококками, актиномицетами, нокардиями, бациллами чумы и микобактериями.
Еще в 1956 г. Хеглин после первых, казалось бы, триумфальных применений антибиотиков написал, что частота «пневмококковых пневмоний не снизилась». В настоящее время пневмококковые пневмонии составляют около 80% всех пневмоний, начавшихся вне стационара. По европейской статистике от пневмококковых пневмоний погибает каждый 20-й из заболевших. Особенно они опасны для стариков, детей младшего возраста, пациентов с иммунодефицитом, удаленной селезенкой. Известно 84 типа пневмококков, способных вызвать как долевую, так и бронхопневмонию (лобулярную). 50% всех пневмококковых пневмоний вызваны серотипами 1; 3; 4; 7; 8; 14. Пневмококк является сапрофитом, населяющим ротоглотку многих людей и представляющим опасность только в случае преодоления ларингеального барьера. Пневмококковая пневмония является типичным инфекционным заболеванием и может протекать как эпидемические вспышки, хотя обычно возникает спорадически, чаще зимой. Условиями, способствующими возникновению заболевания, являются предшествующее поражение слизистой оболочки дыхательного тракта (холод, газы, пыль, аллергия, вирусные и бактериальные инфекции), нарушения вентиляции (ателектазы, частичная обструкция воздухоносных путей), снижение фагоцитарной способности лейкоцитов (алкоголизм, применение кортикостероидов, цитостатиков), эмфизема легких, застойное легкое, гипотрофия. Пневмококки попадают в легкие при ингаляции или аспирации. Они оседают в бронхиолах, размножаются и первоначально запускают воспалительный процесс в альвеолах. В альвеолы пропотевает большое количество жидкости, богатой белком, которая и является своеобразной культуральной средой, позволяющей пневмококкам заселять новые и новые альвеолы с формированием типичной лобарной пневмонии.
Классическое течение пневмококковой пневмонии соответствует описаниям из учебника. Заболевание начинается остро, с озноба, покраснения лица (больше на стороне пораженного легкого), с плевральной болью. Перкуторно определяется притупление, усиление голосового дрожания. При аускультации — крепитация сменяется бронхиальным дыханием с звучными мелкопузырчатыми хрипами на высоте вдоха. Появляется «ржавая мокрота». В крови — лейкоцитоз с токсической зернистостью нейтрофильных гранулоцитов и сдвигом формулы влево. В анализах мочи снижено выделение хлорида натрия. Рентгенологически определяется интенсивное затемнение, четко ограниченное, в классических вариантах занимающее всю долю. Но возможны отдельные очаги, еще реже — множественные рассеянные очаги. В мокроте — грамположительные диплококки. Диагностическое значение имеет выявление пневмококков в большом количестве. Единичные возбудители в препарате могут быть как у леченных больных, так и в результате сапрофитных отношений (10–65% населения являются носителями пневмококка). Большее диагностическое значение имеет посев крови, так как у 20–35% больных диагностируют бактериемию. Полное рассасывание инфильтрата происходит за 1–2 мес. Если резорбция инфильтрата задерживается, то следует думать о вторичности пневмококковой пневмонии на фоне туберкулеза, опухоли и т. д. Медленное рассасывание пневмонического инфильтрата отмечают при сахарном диабете, у алкоголиков, при хронических неспецифических заболеваниях легких. Осложнениями пневмококковых пневмоний являются ателектазы, абсцессы легкого (1%), перикардит, выпотной плеврит (в обратно пропорциональной зависимости от объема выпота — в 5–60%). Пара- и метапневмонические эмпиемы в современных условиях отмечают крайне редко. Септические осложнения (артрит, эндокардит, менингит) — только у пациентов с иммунодефицитными состояниями.
Стрепто- и стафилококковые пневмонии. Носителями бета-гемолитического стрептококка являются в разное время года 2–16% населения, стафилококка — 50%. Неизмененные слизистые оболочки и кожа — непреодолимый барьер для стрепто- и стафилококков. Поэтому все условия возникновения пневмоний, указанные для пневмококковых воспалений легких, применимы и для других кокковых. Стрептококки являются возбудителями пневмонии у 1% взрослых больных в амбулаторных условиях и у 10–20% госпитализированных. Чаще всего развиваются как осложнение гриппа, кори, коклюша, ветряной оспы, скарлатины, стрептококкового фарингита, токсического шока, в казармах у новобранцев как результат скученности, стрессов и распространенности носительства флоры в носоглотке. До эры пенициллина смертность от стрептококковых пневмоний составляла 50–70%, в современных условиях у пациентов пожилого возраста и ослабленных больных она все еще высока и составляет 15–25%. Воспаление распространяется по бронхам. В случае лимфогенного пути распространения выявляют интерстициальные очаг. Температура чаще субфебрильная. Фебрильная лихорадка свидетельствует в пользу гнойных осложнений (эмпиема, эндокардит). Так как стрептококк продуцирует литические ферменты, то высока вероятность формирования бронхоэктазов. Стрептококковая инфекция может быть подтверждена нарастанием титров АСЛ-0 в динамике. Рентгенологическая картина стрепто- и стафилококковых пневмоний характеризуется множественными воспалительными фокусами среднего и большого размера, чаще в обоих легких. Очертания их нечеткие, фокусы обладают тенденцией к слиянию и последующему распаду. Стафилококковые пневмонии рентгенологически протекают как инфильтративно-диффузные лобарные пневмонии, нежно-очаговые диссеминированные пневмонии, очаговые тени диаметром 3–7 см с центром распада, распространенные затемнения в результате эмпиемы. Присоединение плеврита, чаще гнойного, типичный рентгенологический симптом стрепто- и стафилококковых пневмоний. Стафилококковые пневмонии у взрослых — большая редкость, они возникают у недоношенных и новорожденных, у пациентов с муковисцидозом и синдромом нарушенного мерцания ресничек. Часто развиваются абсцессы и буллы легкого. В 25% случаев стафилококк высевается из крови.
Актиномикоз легкого присущ пациентам с иммунодефицитом. Клинически проявляется еще до значимых рентгенологических изменений упорным течением с повышением температуры, слизистогнойной мокротой, лейкоцитозом. Изолированный актиномикоз легкого диагностируют редко, чаще — это одно из проявлений генерализованной инфекции с доступными для микроскопического исследования очагами в полости рта, в свищевых ходах. Актиномицеты выделяют из промывных вод бронхов и из слизи в виде типичных друз, выглядящих как серо-желтые гранулы. В этой же группе пневмоний рассматриваются и пневмонии, вызванные Nocardia asteroides и Nocardia brasiliensis. Они протекают как бронхопневмонии с абсцедированием. Рентгенологическая картина разнообразна: от нежных милиарных очагов до абсцедирования и эмпием.
Пневмонию, вызванную грамотрицательной флорой, диагностируют у 5–15% амбулаторных больных и у 40% — госпитализированных. Обусловлена гемофильной палочкой, клебсиеллами, кишечной палочкой, протеем, энтеробактером и другими возбудителями. К этой группе относят так называемую болезнь легионеров, Q-лихорадку, бруцеллезные пневмонии (болезнь Банга).
Пневмония, вызванная Haemophillus influenzae, ранее весьма редкая, среди всех случаев внегоспитальных пневмоний уступает первое место только пневмококковой пневмонии. Важно попытаться разделить первичную и вторичную гемофильную инфекцию. Первичная инфекция локализуется прежде всего на менингеальных оболочках, синовии, суставных сумках, плевре, перикарде. Вторичная инфекция сопровождает пневмококки и вирусы гриппа, образуя бронхопульмональные очаги, картину бронхита и бронхиолита. Заболевание чаще начинается остро, с высокой температуры, с симптомов назофарингита. Быстро развивается нисходящая пневмония, с вероятным плевритом (ранний плевральный выпот в 50% случаев гемофильной пневмонии), медиастинитом, перикардитом, эндокардитом, менингитом. Поражает прежде всего детей (в педиатрии известен синдром Клейншмидта: стенозирование гортани как исход инфекции гемофильной палочкой), ослабленных пациентов, больных хроническими неспецифическими заболеваниями легких, сахарным диабетом, алкоголизмом. В мокроте выявляют инкапсулированные и бескапсульные формы гемофильной палочки.
Пневмония, вызванная грамотрицательными энтеробактериями, это прежде всего клебсиеллезная (фридлендеровская) пневмония. Наряду с палочкой Haemophilus influenzae клебсиеллы являются наиболее частыми возбудителями внегоспитальных пневмоний. Как и гемофильная палочка, клебсиеллы редко являются первичной инфекцией, они вызывают пневмонию у людей с ослабленным иммунитетом, нарушенной микроциркуляцией, больных алкоголизмом, лиц пожилого возраста. Мужчины болеют в 5–7 раз чаще женщин. Заболевание начинается остро. Потрясающий озноб редок. Нетипичны Herpes labialis et nasalis. Первым симптомом нередко является кровохарканье, по обилию отхаркиваемой кровавой мокроты лучше подходит термин «гемоптоэ» (буквально — кровавое дыхание). Отходит до 15–350 мл кроваво-гнойной слизистой мокроты от ярко-красной до шоколадной окраски. После начала антибиотикотерапии мокрота приобретает желто-зеленый цвет. Запах мокроты отвратителен. Мокрота вязкая, остается висеть на губах, сплевывается с трудом. Кашель болезненный. Появляется плевральная боль. Температура тела субфебрильная, часты афебрильные варианты. Выражена интоксикация, четко коррелирующая с прогнозом. Рентгенологически из отдельных неинтенсивных очагов, первоначально локализованных обычно в средней доле, быстро развивается массивное затемнение одной, чаще — двух долей. Несмотря на существенный плевральный экссудат вплоть до смещения срединной тени, цианоз и одышка не выражены. В анализах крови — моноцитоз и лейкопения со сдвигом формулы влево. Степень лейкопении сочетается с бактериемией. Лейкоцитоз развивается при осложнениях. Расплавление участка легкого с образованием полости и отхождением большого количества кровавой мокроты, по консистенции напоминающей сливки, чаще происходит в первые 24–48 ч болезни. Абсцедирование обычно завершается в первые 4 дня болезни. Тяжесть общего состояния пациента, выраженная интоксикация. сердечно-сосудистый коллапс, желудочно-кишечная симптоматика с возможной желтухой, рентгенологическая картина явно не соответствуют скудным аускультивным находкам, маловыраженным одышке и цианозу (последний иногда отсутствует). Диагноз может основываться на выявление в мокроте Klebsiella pneumoniae, инкапсулированных грамотрицательных диплобацилл. Но присутствие клебсиелл в дыхательном тракте здоровых людей делает это выявление двусмысленным. Важным является значительное количество клебсиелл в мокроте. Бесспорно для диагноза — определение клебсиеллезной бактеремии или специфического клебсиеллезного полисахарида в крови, или клебсиелл в ликворе, в гное из эмпиемных очагов, или специфическая реакция гемаглютинации, или экспериментальное заражение мышей. Смертность при фридлендеровской пневмонии даже при лечении достигает 30–50%.
Пневмония, вызванная Pseudomonas aeruginosa, является нозокомиальной, составляет половину всех случаев внутрибольничных пневмоний. Развивается у тяжелобольных в стационарах, прежде всего у получавших лечение антибиотиками широкого спектра действия, а также у находящихся на аппаратном дыхании или при частом применении ингаляторов. Это прежде всего больные со злокачественной опухолью, лейкозом, массивными ожогами. Часто развивается общая бактериемия. Псевдомонадная бактериемия — крайне неблагополучный признак. Из всех пациентов с бактериемией, несмотря на этиотропную антибиотикотерапию, погибают 50–75%.
Легионеллезная пневмония (болезнь легионеров) составляет 0,5–20% среди всех других пневмоний. Рассматривается как внегоспитальная, так и нозокомиальная пневмония. Мужчины заболевают этим видом пневмонии чаще, чем женщины. Возбудитель способен до 1 года персистировать в воде водопроводов, фонтанов, очистителей воздуха, в кондиционерах, откуда в виде аэрозоля попадают в легкие. Заболевают в основном ослабленные и лица пожилого возраста. Заболевание начинается с общей разбитости, артралгии, головной боли. Через 1–2 дня повышается температура тела, появляется боль в груди и сухой кашель, боль в животе, тошнота, рвота, понос (без крови и лейкоцитов), неврологические признаки. В анализах крови — выраженный лейкоцитоз, гипопротеинемия, гипофосфатемия, в анализах мочи — протеинурия, гематурия. При рентгенографии в легких определяют диффузные очаговые или сливные достаточно плотные инфильтраты, в половине случаев — выпотной плеврит. Диагноз устанавливается на основании выявления антител в крови методом непрямой флюоресцентной микроскопии.
Отметим, что хотя впервые как отдельная нозологическая форма острого лихорадочного респираторного заболевания с верифицированным возбудителем Legionella pneumoniae (pneumophila) описана в 1976 г. на примере членов Американского легиона, доказанные случаи легионеллеза представлены в 1943 г. и ранее. Известны более 30 представителей легионелл, из них 19 способны вызывать пневмонию у человека. Самыми распространенными являются L. pneumophila (pneumoniae) — 80–90%, затем L. micdadei (5–10%), редко — L. bozemanii и L. dumoffii.
Вызываемые легионеллами расстройства наряду с уже обсужденной пневмонией (самый частый вариант) включают:
- бессимптомную сероконверсию;
- самостоятельно завершающуюся гриппоподобную лихорадку без пневмонии (лихорадка Понтиака);
- местную инфекцию мягких тканей (редкий вариант).
Риккетсиозная пневмония вызывается Rickettsia burned (Q-лихорадка). Рентгенологически выявляют сегментарные затемнения, но возможны и лобарные, преимущественно в нижних долях. Наряду с этим описаны очаговые затемнения и общая замутненность легочного фона. Увеличены периферические ЛУ, особенно шейные, слегка болезненные. Отмечается спленомегалия. Поэтому в ДД необходимо учитывать инфекционный мононуклеоз. Клиническая, рентгенологическая картина риккетсиозной пневмонии неотличима от микоплазменной, очень сходны даже гистологические характеристики.
Бруцеллезная пневмония возникает редко. Для ее развития имеет значение контакт с животными или употребление необработанных продуктов (молоко, сметана). Клиническая картина очень вариабельна и полисистемна. Поражение легких может начаться с ринита, трахеита. Возможны сильные носовые кровотечения, некроз надгортанника. Не исключены бронхоаденит, воспаление ЛУ средостения (лимфаденит Банга). Температурная реакция зависит от остроты начала. Ундулирующая лихорадка, длящаяся месяцами, при современном применении антибиотиков нетипична. При первично хроническом течении температура тела непостоянно субфебрильна, преобладают неврастенические симптомы, к которым надо относиться очень серьезно. Искать инфильтрат следует прежде всего в области ворот легких. Но возможен лобарный инфильтрат или милиарные очаги. В мокроте, как и в плевральном экссудате, содержится большое количество бруцелл, что можно использовать для этиотропного диагноза. Диагноз устанавливают по данным специфической пробы гемаглютинации при подозрении на общую бруцеллезную инфекцию.
Branhamella catarrhalis или Moraxella catarrhalis способна вызвать бронхопневмонию при иммунодефицитах или на фоне хронического бронхита. В общей врачебной практике эту пневмонию диагностируют крайне редко.
Микоплазменная пневмония традиционно известна как атипичная первичная пневмония. Носителями Mycoplasma pneumoniae является большое количество людей, особенно при наличии хронических заболеваний легких, почек, поражении иммунной системы, а также новорожденные и недоношенные дети. Микоплазма прикрепляется к реснитчатому эпителию слизистой оболочки дыхательных путей и разрушает его, вызывая бронхит, бронхиолит и интерстициальный пневмонит. Перибронхиально выявляют инфильтраты из плазматических клеток и малых лимфоцитов, а в просвете бронхов — нейтрофильные гранулоциты, макрофаги, нити фибрина, детрит эпителиальных клеток.
Инфекция может протекать бессимптомно или проявляться различными респираторными заболеваниями. Однако 1–12% всех носителей заболевают пневмонией. В развитых странах микоплазма вызывает до 15–35% всех случаев внегоспитальной пневмонии. Следует повторить, развитие пневмонии возникает или при иммунодефиците (транзиторный возрастной у детей, возрастной у лиц старческого возраста, приобретенный или наследственный), или при очень тесном контакте внутри закрытой популяции (семья, интернат, казарма). Недаром микоплазменную пневмонию называют пневмонией Итона (где впервые идентифицирована), а микоплазму — инфекционным агентом итонской пневмонии.
Заболевание начинается постепенно, с головной боли, но может манифестрировать с потрясающего озноба. Герпес редок, «пневмоническая эритема» лица практически не возникает. У 8–12% больных находят макулопапулезную эритему. Возможны многоформная эритема или синдром Стивенса — Джонсона. Температурная кривая постоянная, редко интермиттирующая. Физикальные находки скудные, притупление перкуторного звука не выражено. Кашель вначале сухой, затем начинает отходить слизистая мокрота (в 10% случаев с прожилками крови). У 70% больных лейкоцитоз не превышает 10 000. Пальпируется полюс селезенки. По данным рентгенологического исследования вначале выявляют усиление и деформацию легочного рисунка по сетчатому типу, что отражает интерстициальную инфильтрацию. Затем на этом фоне появляются малоинтенсивные очаговые тени, имеющие тенденцию к слиянию. Распад не характерен. В 15% случаев выявляют небольшие летучие выпоты в плевру. Заболевание обычно завершается в течение ближайших 10–20 дней с полным восстановлением нормальной рентгенологической картины, но возможно и позднее рассасывание инфильтрата на 6-й неделе. Решающим для диагноза является положительная реакция связывания комплемента.
Из внелегочных осложнений известны гемолитическая анемия, тромбоэмболии, полиартрит, менингоэнцефалит, мозжечковая атаксия, поперечный миелит, периферические нейропатии.
Пситтакоз, орнитоз вызывают Chlamydia psittaci и другие представители этого же семейства, персистирующие у многих видов птиц (попугаи, голуби, домашняя птица, серебристая чайка, буревестник и др.). Заболевание, передающееся попугаями, протекает тяжело. При заражении от других птиц заболевание протекает легче. Инфекция передается при вдыхании пыли с перьев больных птиц, экскрементов, через укусы, а от человека к человеку — аэрозольно или половым путем. Передача инфекции от человека к человеку возможна только при очень вирулентных штаммах.
У людей с постоянными контактами с птицами инфекция может протекать бессимптомно или под видом гриппоподобного заболевания. Манифестные случаи по клинической картине подразделяют на пневмонические, гриппоподобные, тифоидные. Инкубационный период от 10 до 14 дней. Заболевание начинается с сильной головной боли, носовых кровотечений (18–24%), повышения температуры тела до 39 °C и выше. Притупление в легких и пневмонические хрипы появляются только через несколько дней. Рентгенологически определяют плотные с неправильными очертаниями инфильтраты. Лейкоцитоз не выражен, хотя отмечают сдвиг формулы влево. Спустя несколько суток появляется лейкопения. Диагноз основывается на анамнезе (контакт с птицами), но в основном — на положительной реакции связывания комплемента. Однако реакция становится положительной не ранее 10–14-го дня болезни. У 25–30% больных орнитозом реакция Вассермана ложноположительна.
Пневмония, вызванная грамположительной и грамотрицательной флорой, аспирационная пневмония. Возбудителями являются анаэробы ротоглотки (фузобактерии и бактероиды). Анаэробная флора вызывает пневмонию практически исключительно при аспирации орофарингеального содержимого. Очень редко микробы заносятся гематогенно, например при межкишечном абсцессе. Аспирационная пневмония развивается при пищеводно-трахеальных свищах, у людей преклонного возраста с ослабленным глотательным рефлексом, при бульбарном и псевдобульбарном синдроме, при операциях в ротоглотке, у алкоголиков. Сначала возникает закупорка бронха, инфекция является следствием. В зависимости от положения больного поражаются задние сегменты верхней доли и верхушечные сегменты нижней доли (лежачий больной) или базальные сегменты нижней доли преимущественно правого легкого (аспирация у сидевшего пациента). Аспирационная пневмония характеризуется склонностью к абсцедированию. ДД проводят с синдромом Мендельсона: аспирация желудочного сока. Желудочный сок повреждает капилляры легкого, вызывая быстрое пропотевание плазмы крови. Развивается отек легкого с картиной шокового легкого, являющегося частью так называемого респираторного дистресс-синдрома взрослых.
Вирусные пневмонии
У детей могут вызывать риносинцитиальные вирусы гриппа, парагриппа; у взрослых — вирусом гриппа, реже — вирусом Эпштейна — Барр, аденовирусами, вирусом опоясывающего лишая, Коксаки-, ханта-вирусами. Спектр инфекции у лиц пожилого возраста аналогичен таковому у детей. При нарушении клеточного звена иммунитета пневмонии вызываются латентными, «дремавшими» вирусами (цитомегаловирус).
Гриппозная пневмония. Вирус гриппа способен вызвать остро протекающую пневмонию, в том числе со смертельным исходом, когда при микроскопических исследованиях не удается выявить признаки бактериальной инфекции. В этих случаях весьма выражен геморрагический компонент. Но чаще вирус гриппа «открывает дорогу» пневмококкам, стрепто- и стафилококкам, что трактуется как вторичная постгриппозная бактериальная пневмония. Пневмонии, обусловленные вирусами кори, эпидемического паротита, парагриппа, риносинцитиальными и реовирусами у взрослых крайне редки. Обычно они развиваются у детей.
Аденовирусная пневмония составляет до 5–15% всех случаев пневмонических инфильтратов. Для диагноза большое значение имеют признаки общей аденовирусной инфекции. Особенно часто возникает у маленьких детей в детских садах и у новобранцев. Доказано, что 50% обитателей закрытых военных учебных заведений переносят аденовирусную инфекцию. Заболевание начинается остро. Температура тела повышается до 38–39 °C, появляется головная боль, фарингит, конъюнктивит, увеличение ЛУ, тошнота, рвота, менингизм. После этих неспецифических признаков на фоне сочного легочного рисунка формируется пневмонический инфильтрат. Аускультативные проявления не выражены. Инфильтрат неплотный, сохраняется недолго. Через 3–4 дня температура тела нормализуется. Диагноз основывается на выявлении вируса в мокроте и капе, а также по нарастанию титров реакции связывания комплемента.
Пневмония, вызванная непневмотропными вирусами
Известны случаи пневмонии при кори, что сравнительно легко диагностируется при наличии общей клинической картины этой инфекции. Сложны для диагностики пневмонии при инфекционном мононуклеозе, экссудативной полиморфной эритеме, эпидемическом гепатите, эпидемическом хориоменингите, цитомегаловирусной инфекции, опоясывающем лишае или ветряной оспе. Для пневмонии при ветряной оспе типичны милиарные очажки с последующей кальцификацией. В любом случае непневмотропные вирусы способны вызвать воспаление легких, прежде всего у пациентов с ослабленным иммунитетом.
Грибковые пневмонии
Наблюдаются прежде всего у пациентов, длительно получавших антибиотики широкого спектра действия, при иммунодефицитных состояниях, терапии цитостатиками. Возбудителями являются дрожжевые грибы (Candida, Criptococcus), плесневые (Aspergillus и Мuсоr), диморфные (Histoplasma, Blastomyces, Coccidoides, Paracoccidoides). Грибковые заболевания легких характеризуются чрезвычайно разнообразной рентгенологической картиной, которая может напоминать бронхопневмонию, туберкулез легких, интерстициальную пневмонию, опухоль. Так как грибы могут быть сапрофитами, выявление гриба в мокроте еще не патогномонична для диагноза «грибковая пневмония». Инвазивный рост грибка необходимо подтвердить серологически или гистологически на биопсийном материале. Особенность гистоплазмоза — кальцинированные очаги, заставляющие исключать туберкулез или остаточные явления варицеллезной пневмонии. Гистоплазмоз подтверждается кожной аллергической пробой и реакцией связывания комплемента.
Аспергиллез легких (вызывается Aspergillus fumigatus) может протекать по типу БА, аллергического бронхопульмонального аспергиллеза, аллергического альвеолита, некротизирующей пневмонии и аспергиллемы. Причинами БА при аспергиллезе, а также возникновение аллергического бронхопульмонального аспергиллеза и аллергического альвеолита являются гиперчувствительность I и III типа на эндобронхиально неинвазивно растущий грибок. Симптоматику, идентичную аллергическому бронхолегочному аспергиллезу, могут обусловить и другие микроорганизмы: Penicillium, Candida, Carvularia, Helminthosporium spp. Поэтому в ряде публикаций синдром называют бронхолегочным (бронхопульмональным) микозом. Развивается гранулематозный интерстициальный пневмонит. Межальвеолярные перегородки и перибронхиальные пространства инфильтрированы плазмоцитами, мононуклеарами, обильно — эозинофильными гранулоцитами. Альвеолы буквально забиты последними. Увеличено количество слизистых желез и бокаловидных клеток. Формируются проксимальные бронхоэктазы.
Клинически отмечается утяжеление течения БА, субфебрилитет, системные проявления аллергии, рентгенологически выявляют инфильтраты в легких, лабораторно — эозинофилию, высокий уровень IgE и IgE-антител к Asp. fumigatus, положительные серологические и кожные пробы. Кожная реакция с антигеном Asp. fumigatus может протекать двухфазно. 1-я позитивная реакция разыгрывается как яркая реакция немедленного I типа. 2-ю позитивную реакцию регистрируют через 6–8 ч в виде папулы. 2-я реакция сомнительна и большого диагностического значения не имеет.
В качестве диагностических критериев бронхолегочного аспергиллеза приняты:
Большие критерии
- БА
- Транзиторные или постоянные инфильтраты в легких.
- Эозинофилия в анализах крови и в мокроте.
- Яркая кожная реакция I типа..
- Реакция преципитации с антигеном Aspergillus.
- Увеличение концентрации IgE в крови.
- Проксимальные бронхоэктазы.
Малые критерии
- Выявление Aspergillus fumigatus в мокроте.
- Сведения об откашливании коричневатых цилиндриков или крошек.
- Поздняя кожная реакция на антиген Aspergillus fumigatus.
Инвазивный аспергиллез (некротизирующую пневмонию) выявляют практически только у пациентов с иммунодефицитом.
Аспергиллез рассматривается как типичное осложнение саркоидоза. Гриб селится в бронхоэктазах и в полостях. Если при длительной кортикостероидной терапии развивается кровохарканье без признаков микобактериоза (конкурентные отношения аспергиллы и микобактерии известны, с этой точки зрения аспергилла выступает как фактор, санирующий каверны), то следует прежде всего исключить аспергиллез. Аспергиллома представляет собой сапрофитно растущий гриб, развивающийся в кавернах или полостях после абсцессов. Хотя описаны аспергиллемы и на интактном легком. Клинически характерно гемоптоэ, длящееся годами. Рентгенологически для аспергиллом типичны плотные круглые очаги с воздушным ободком. Но похожая рентгеновская картина известна и для эхинококка, абсцесса и рака легкого. Диагноз «аспергиллез легкого» подтверждается выявление аспергилл в мокроте и положительной реакцией преципитации.
Пневмонии у пациентов с иммунодефицитными состояниями
Вероятный спектр возбудителей, безусловно, не поддается подсчету, но практически патогенный агент может быть «вычислен» по типу дефекта иммунитета у хозяина, клинической симптоматике и рентгенологической картине (табл. 21.1).
Таблица 21.1
Наиболее вероятные возбудители пневмонии при различных вариантах иммунодефицита
=> Приобретенные состояния Лимфома Ходжкина, кортикостероидная терапия, химиотерапия опухолей Микобактерии, вирус простого герпеса, цитомегаловирус, Strongyloides spp., Aspergillus, Mucor, Cryptococcus spp., Nocardia spp., Toxoplasma spp. СПИД Pneumocystis carinii, Toxoplasma spp., вирус простого герпеса, цитомегаловирус, Aspergillus, Mucor, Cryptococcus spp., микобактерии
=> Нейтропения Острый лейкоз, апластическая анемия, химиотерапия опухолей Грамотрицательные бактерии, Staphylococcus aureus, Aspergillus spp., Candida spp. => Нарушения хемотаксиса Сахарный диабет Staph. aureus, грамотрицательные аэробы => Нарушение внутриклеточного лизиса Хроническая гранулематозная болезнь Staph. aureus => Дефект альтернативного пути Streptococcus pneumoniae, Haemophilus influenzae => С5-дефицит Strept. pneumoniae, Staph. aureus, грамотрицательные бактерии
=> Селективный дефицит IgA, IgM, IgG Streptococcus pneumonia, Haemophilus influenzae => Гипогаммаглобулинемия Strept. pneumoniae, H. influenzae, P. carinii, цитомегаловирус => Множественная миелома, агаммаглобулинемия Neisseria meningitidis, Strept. pneumoniae, H. influenzae Рентгенологические проявления
Бактерии, микобактерии, грибы, Nocardia spp.
Вирусы, Pneumocystis carinii, отек легких, лекарственное или радиационное поражение
Цитомегаловирус
Pneumocystis carinii
Микобактерии, Nocardia spp., грибы
Микобактерии, Nocardia spp., грибы, бактерии
|
Безусловно, клиническая симптоматика и рентгенологические находки могут быть результатом не только инфекции, но также последствием химио- или радиотерапии, опухолевой инфильтрации, отека легких или кровотечения. Однако при вдумчивом анализе удается установить истину. В этом может помочь и учет скорости развертывания симптоматики. Острое начало типично для бактериальной инфекции, тромбоэмболии, кровотечения и отека легкого. Подострое или хроническое течение характерно для микобактериальной или грибковой инфекции, пневмоцистной, вирусной оппортунистической инфекции, цитотоксической лекарственной реакции или лучевых поражений.
Паразитарные пневмонии
Легкие поражаются при многих зоонозах. Гельминты (аскариды, анкилостомы, кишечные угрицы, филлярии) вызывают развитие острых и хронических эозинофильных инфильтратов. Эхинококки — кисты легких, пневмоцисты** — интерстициальную пневмонию. Суммарно место и роль паразитов в развитии патологии легких представлены в табл. 21.2.
Таблица 21.2
Место и роль паразитов в поражении легких
| 1. Простейшие | |
| Leishmania donovani, brasiliensis, Entamoeba histolytica, Plasmodium, Toxoplasma gondi (редко), Pneumocistis carinii | Только верхние дыхательные пути,плевра, в легких — вторичная бактериальная пневмония |
| 2. Гельминты | |
| A. Plathelminthes (плоские черви), Tremathodes (сосальщики), Schistosoma Paragonimus westermani | Абильгарциоз, поражение легких, легочный шистоматоз |
| Cestoda (ленточные черви), Taenia | Цистецеркоз, поражение дыхательной мускулатуры (финки) |
| Echinococcus | Человек — промежуточный хозяин |
| B. Nemathelmintes (круглые черви) | |
| Nemathodes, Trichinella spiralis | Трихинеллез, легочный пассаж клинически незначим, поражение дыхательных мышц |
| Ancylostoma duodenalis | Легочный пассаж |
| Strongyloides stercoralis | Легочный пассаж |
| Ascaris lumbricoides | Эозинофильный инфильтрат |
| Toxocara cati et cani | Пассажные пневмонии, эозинофильные инфильтраты |
| Wucheria bancrofti | Тропическая эозинофилия |
| 3. Arthopoda (членистоногие) | |
| Pentastomida | Легочный пассаж (передача от собак и др. животных) |
| Acarina | БА |
В то время как вышеперечисленные гельминты способны вызывать поражение легких у всех людей, пневмоцистные пневмонии развиваются прежде всего у пациентов с иммуносупрессией (в том числе и при СПИДе) и у онкологических больных, а также у новорожденных и недоношенных детей.
Пневмоцистная пневмония проявляется быстро прогрессирующей одышкой, сухим непродуктивным кашлем (развивается подостро в течение недель или остро — за несколько дней), вуалеподобным, мелко- или крупноочаговым затемнением легочных полей перигилюсными инфильтратами. Но у 1/5–1/3 пациентов пневмоцистная пневмония развивается при неизмененной рентгеновской картине. В мокроте выявляют свободно расположенные или фагоцитированные альвеолярными макрофагами пневмоцисты. Их редко определяют при спонтанном отхождении мокроты. Вероятность выявления повышается при предварительной ингаляции 5% раствора поваренной соли. Наиболее достоверные результаты получаются при изучении бронхоальвеолярной лаважной жидкости (75% положительных результатов) и биопсии легкого (95%). При ДД пневмоцистной пневмонии у ВИЧ- инфицированных необходимо учитывать туберкулез, атипичные микобактериозы, оппортунистическую инфекцию (цитомегалию, вирус Эпштейна — Барр, токсоплазмоз, грибки), саркому Капоши, а также амикробную лимфоцитарную интерстициальную пневмонию и лимфоцитарный гранулематоз.
Рентгенологически паразитозы легких проявляются следующими признаками:
- милиарные тени
=> шистозомиаз, филляриоз, токсоплазмоз, пневмоцистоз
- инфильтраты
=> аскаридоз, шистозомиаз, парагонимоз, анкилостомоз, стронгилоидоз, филляриоз, амебиаз, малярия
- крупноочаговые тени
=> аскаридоз, анкилостомоз, стронгилоидоз, парагонимоз, токсокароз
- круглые очаги
=> эхинококкоз, филляриоз
- каверны
=> эхинококкоз, парагонимоз, амебиаз
- фиброзирование
=> пневмоцистоз, парагонимоз
- кальцинированные очаги
=> трихинеллез, пентастомидоз, тениоидоз
- расширение корней
=> токсоплазмоз, тропическая эозинофилия
- экссудативный плеврит
=> эхинококкоз, малярия, амебиаз, трихинеллез, парагонимоз.
Пневмонии физической и химической этиологии
Неинфекционные пневмонии, возникающие при поражении легочной паренхимы и бронхов физическими и химическими факторами, известны также по другой терминологии как пневмониты. При них всегда возможно наслоение инфекции. Прежде всего — это «лучевая пневмония», выявляемая при радиотерапии рака молочной железы, бронхов, пищевода, опухолей средостения (лимфом). Представляет собой интерстициальную пневмонию, зависящую от дозы облучения. Очень редко развивается при дозах <200 рад, практически постоянно развивается при дозе 6000 рад. При разных путях облучения может быть одно- и двусторонней. Клинически манифестирует через 1–6 мес после облучения. Появляется и постепенно усиливается сухой кашель, повышается температура тела, развивается дыхательная недостаточность. Но у многих пациентов симптоматика отсутствует. По результатам функциональных дыхательных проб выявляют рестрикцию. Лучевая пневмония длится обычно около месяца, в результате процесса через 6–12 мес формируется пневмофиброз.
Пневмонии химической этиологии развиваются через 8–24 ч после вдыхания паров соединений железа, алюминия, магния, ртути, никеля, магния, кадмия и других металлов, после ингаляции многих газов (озона, диоксида серы, аммиака, фосгена, хлора и др.). Развивается бронхиолит и альвеолит, приводящие к отеку легких, пневмонии, фиброзу. Причем фиброз с тяжелой дыхательной недостаточностью может развиться в ближайшие 10–14 дней после острой интоксикации. В целом же поражение при химических пневмониях дозозависимо и определяется скоростью поступления ирританта (острое или хроническое, растянутое во времени). Клиническая картина очень сильно зависит от растворимости газа. Растворимый газ (например аммиак) вызывает первоначально раздражение верхних дыхательных путей. Это жжение, резь в глазах, носу, глотке, за грудиной (трахея и бронхи), кашель, гемоптиз, бронхоспазм, хрипы в легких. Нерастворимые газы не вызывают раздражения слизистой оболочки верхних дыхательных путей, но быстро приводят к развитию альвеолита и фиброза легких.
Липоидная пневмония развивается при длительном применении жировых субстанций для лечения заболеваний верхних дыхательных путей. Поражение локализуется чаще в нижних долях легких. Рентгенологическая картина вариабельна: от пролиферативной бронхопневмонии до холестериновых гранулем. Возможно развитие очаговой, интерстициальной пневмонии с хроническим течением и интенсивным реактивным развитием соединительной ткани. Диагноз основывается на данных анамнеза и наличии в мокроте жировых включений, которые могут быть выявлены спустя месяцы после лечения.
У лиц пожилого возраста известна так называемая холестериновая пневмония. Заболевание может протекать хронически. Типичен упорный кашель без повышения температуры тела, отсутствие инфекционных агентов в мокроте. Рентгенологически выявляют мелко- и крупноочаговые затемнения. Диагноз верифицируется гистологически.
Вторичные пневмонии
Пневмонию при бактериальной суперинфекции необходимо исключать в каждом случае неясного пневмонического процесса на фоне других инфекционных или неинфекционных заболеваний, особенно у пациентов с опухолями или получающих иммуносупрессивную терапию. Воспалительные инфильтраты при бактериальной суперинфекции типичны для гриппа, кори, сепсиса, тифа, малярии и т. д.
Инфаркт легкого, инфарктная пневмония. Инфаркт легкого — сравнительно редкое последствие легочной эмболии. Ткань легкого получает кислород несколькими путями (через бронхиальные и пульмональные артерии, бронхи), поэтому значительный дефицит кислорода в тканях легкого не отмечают даже при разрушении большого участка легкого. Инфаркт легкого, являясь вторичной патологией, чаще наблюдается при застойном легком на фоне сердечной недостаточности. Поэтому всегда при инфаркте легкого необходимо выявить источник эмболии.
Если нет привычных тромбозов вен нижних конечностей и таза, то при рецидивирующих инфарктах легкого следует думать об опухоли правых отделов сердца. Обширный инфаркт легкого с типичной клинической картиной обычно диагностируются без труда. Появляется резкая боль в грудной клетке, ощущение страха, стеснения в груди, тахикардия, акцент II тона над легочной артерией. При обширном инфаркте АД снижено, возможен ритм галопа, больной бледен. Пораженная сторона грудной клетки отстает вдыхании. Плевральная боль присоединяется позже. Рентгенологически определяют интенсивное пирамидообразное затемнение с верхушкой, обращенной в сторону ворот легких и основанием к периферии. Ошибки возникают при инфарктах незначительного размера. Инфаркт легкого следует заподозрить у лежачих больных с плевральной болью, одышкой, тахикардией, лихорадкой, анемией, лейкоцитозом, инфильтратом в легком, с выпотным плевритом. При этом часто диагностируют застойную пневмонию. Небольшие рецидивирующие инфаркты клинически не диагностируются, они приводят к картине, не отличимой от первично сосудистой прекапиллярной ЛГ. При обширном инфаркте повышены уровни билирубина и ЛДГ. Но эти изменения в большей степени отражают застойные изменения в печени, а не инфаркт легкого. Активность трансаминаз в сыворотке крови повышается редко. При определении функции легкого выявляют рестрикцию со снижением диффузионной способности. В крови респираторный алкалоз (как следствие гипервентиляции) и гипоксемия, не корригируемая ингаляцией 100% кислорода. Наиболее частыми причинами ошибочной диагностики инфаркта легкого являются инфаркт миокарда (при котором отсутствуют одышка и плевральная боль, связанные с дыханием), отек легкого (при котором мокрота не кровянистая, а пенисто-розовая), бронхопневмония, ателектаз, перикардит.
Инфарктная пневмония — вторично инфицированный инфаркт легкого. Возбудителями чаще всего являются стрепто- или стафилококки, пневмококки, иногда — грибы. В пользу инфарктной пневмонии свидетельствуют быстрое ухудшение общего состояния больного, упорная лихорадка и одышка, повышение лейкоцитоза, появление гнойной мокроты, появление полости в инфильтрате, выявление микроорганизмов в мокроте, кровь в мокроте.
Застойная пневмония чаше локализуется справа, но может быть двусторонней. Обусловлена интерстициальным отеком при повышении давления в капиллярах легкого и наслоением инфекции. На рентгенограмме определяют расширение вен легкого, линии Карлея. Инкапсулированный междолевой выпот может симулировать затемнение опухолевого генеза. Динамический рентгеновский контроль, боковые снимки и томография проясняют ситуацию. Течение пневмонии волнообразное, вялое. Практически постоянно прослушиваются влажные мелкопузырчатые хрипы, в мокроте выявляют сидерофаги (клетки пороков сердца). Кроме пациентов с тяжелыми пороками сердца или с застойной левожелудочковой недостаточностью с повышением легочного давления, застойная пневмония развивается у парализованных больных при недостаточном уходе.
Перибронхэктатические пневмонии характеризуются рецидивами в одном и том же месте. При расспросе больного выявляются «светлые» беспневмонические периоды с сохраняющимся кашлем и отхождением мокроты. Наряду с типичными пневмоническими выявлениями (притупление перкуторного звука, мелкопузырчатые хрипы при аускультации) определяют бронхиальные хрипы разного калибра. Ведущим рентгенологическим признаком является не очаговый пневмонический инфильтрат, а тяжистость легочного рисунка. При дальнейшем обследовании выявляют бронхоэктазы. Картина так называемой хронической пневмонии или ее частого рецидивирования может быть обусловлена хронической аспирацией носоглоточного секрета или желудочного содержимого при гастроэзофагеальном рефлюксе. Здесь мы подходим к традиционно употребляемому термину «хроническая пневмония». Этого диагноза врач должен избегать, поскольку под ним часто скрываются атипичное течение острой пневмонии, длительное рассасывание очага воспаления. Основная причина этого заключается в особенностях иммунного статуса организма, ранее не диагностированных аномалиях развития бронхов и сосудов легкого, неадекватном лечении при острой пневмонии. И хотя так или иначе поражается и ацинарная система легких, но определяющим в развитии процесса является хронический бронхит. Любая пневмония, текущая более 8 нед, требует исключения других заболеваний, прежде всего бронхоэктазов, туберкулеза, опухоли, инородных тел, иммунодефицита и т. д., или осложнений острой пневмонии: абсцесса, эмпиемы плевры.
Эозинофильные инфильтраты легких
В эту группу включают эозинофильный инфильтрат при БА, леффлеровский летучий инфильтрат, хроническую эозинофильную пневмонию, тропическую эозинофилию легких, узелковый периартериит, гиперэозинофильный синдром, аллергический гранулематоз Чарга — Штрауса. Эозинофильный инфильтрат легких чаще сочетается с эозинофилией в анализах крови. Во многих случаях причину гиперэозинофилии и легочного эозинофильного инфильтрата выяснить не удается, но в целом эозинофильные инфильтраты легких связывают с реакцией гиперчувствительности на разнообразные аллергены (лекарственные вещества, бытовые химические соединения, паразиты, растительные, грибковые и пищевые аллергены). В ДД на первом месте стоит туберкулез, который может протекать с непостоянными подвижными инфильтратами и эозинофилией в периферической крови (в 10% случаев). Затем следуют инфаркт легкого, карцинома, лейкемические инфильтраты, болезнь Ходжкина и неходжкинские лимфомы, гранулематоз Вегенера, интерстициальная пневмония, саркоидоз.
Эозинофильный инфильтрат у пациентов с БА — самый частый вариант эозинофильного инфильтрата. Развивается при длительном течении атопической БА. Наряду с типичными астматическими бронхоспастическими симптомами появляется общая слабость, лихорадка, кровохарканье, плеврит. В крови возможна эозинофилия. Рентгенологически типичны округлые двусторонние латеральные и верхушечные рецидивирующие инфильтраты. Если у пациента с БА и инфильтратом выявляют положительные серологические пробы на аспергиллез, то говорят не о вышеописанном синдроме, а об аллергическом бронхоальвеолярном аспергиллезе (см. ранее).
Леффлеровский летучий инфильтрат характеризуется:
- подвижностью, летучестью, сохраняется не более 10 дней;
- инфильтрат может образовываться в любых отделах легкого. Обычно инфильтрат одиночный, но могут быть и множественные;
- эозинофилия колеблется в пределах 7–70% при общем незначительно повышенном количестве лейкоцитов. Максимальное количество эозинофильных гранулоцитов в крови определяют не в период наличия инфильтрата, а несколько дней спустя после его рентгенологического разрешения. СОЭ повышена умеренно;
- клинически инфильтрат чаще всего бессимптомен, выявляют случайно, но может протекать с плевральной болью и кашлем;
- чаще всего связан с миграцией аскарид или токсокар. Яйца гельминтов в кале выявляют не в период существования инфильтрата, а 2 мес спустя, когда цикл развития паразитов завершится.
Хроническая эозинофильная пневмония проявляется лихорадкой, ночной потливостью, уменьшением массы тела, тяжелой одышкой, малопродуктивным кашлем. В анализах крови эозинофилия. Спирографически регистрируют рестрикцию с гипоксемией. Рентгенологически прогрессирующие плотные периферически расположенные инфильтраты, не ограничивающиеся пределами сегмента. Патологоанатомически выявляют инфильтрацию альвеол и интерстицию эозинофильными гранулоцитами. Большое значение для диагностики имеет и исчезновение клинико-функциональных и рентгенологических изменений на фоне кортикостероидной терапии, а также возникновение инфильтрата на прежнем месте сразу же после отмены преднизолона.
Тропическая легочная эозинофилия характерна для жителей тропических и субтропических регионов. Вероятней всего, синдром обусловлен анкилостомозом, филляриозом, стронгилоидозом, токсокарозом, фасциолезом, шистозомиазом, кишечной амебой и др. Протекает остро или хронически. В легких, преимущественно в средних и нижних долях, выявляют мелкие множественные нечетко очерченные инфильтраты, сохраняющиеся, как и леффлеровский инфильтрат, не более 7–10 дней. Эозинофилия может достигать 80%, обычно сочетаясь с общим лейкоцитозом. Одновременно повышается уровень IgE в крови. Филляриоз подтверждается выявлением паразитов в крови (кровь брать ночью!) или реакцией связывания комплемента.
Узелковый периартериит всегда необходимо учитывать как возможную причину легочных эозинофильных инфильтратов при персистирующей эозинофилии с изменениями в легких. У многих больных с узелковым периартериитом возникают летучие инфильтраты в легких, иногда множественные, сочетающиеся с плевритами. В ряде случаев описан распад. Диагноз основывается на обшей клинической картине.
Гиперэозинофильный синдром — тяжелое заболевание с поражением многих органов и систем, часто заканчивается летально. У 35–45% больных выявляют и эозинофильные легочные инфильтраты. Этиология синдрома не установлена. Клиническая картина определяется лихорадкой, уменьшением массы тела, зудящей кожной сыпью, упорным непродуктивным кашлем, одышкой, болью в животе, гепатосплено- мегалией, лимфаденопатией, сердечной недостаточностью, нефритом, неврологическими симптомами. В крови анемия, выраженный лейкоцитоз, эозинофилия до 30% и выше (>1500/мм3).
Аллергический гранулематоз протекает с гиперэозинофилией в крови и тканях сердца, легких, желудочно-кишечного тракта у больных с БА. Формируется васкулит мелких артериальных и венозных сосудов с образованием эозинофильных гранулем. Одновременно отмечают кожные язвы и периферическую нейропатию. В легких выявляют подвижные очаговые инфильтраты, возможно их слияние с развитием интерстициального диффузного поражения.
Основные характеристики эозинофильных пневмоний приведены в табл. 21.3.
Таблица 21.3
Основные характеристики эозинофильных пневмоний
| Нозологическая или синдромальная единица | Этиология | Сочетание с БА | Периферическая эозинофилия | Внелегочная симптоматика | Прогноз |
| Острая эозинофильная пневмония | ? | Нет | Норма или значительная | Нет | Благоприятный |
| Хроническая эозинофильная пневмония | ?
Лекарственные средства, паразиты |
Часто | Значительная (но может быть умеренная или даже норма! | Редко | Удовлетворительный |
| Тропическая эозинофилия | Паразиты | Может быть | Может быть | Благоприятный | |
| Гиперэозинофильный синдром | ? | Нет | Значительная | Всегда | Неблагоприятный |
| Синдром Леффлера | ?
Лекарственные препараты, паразиты |
Часто | Умеренная, значительная | Нетипична | Удовлетворительный |
| Аллергический бронхолегочный аспергиллез | Aspergillus fumigatus, но может быть и др. | Практически всегда | Значительная | Не часто, не выражены | Сомнительный |
| Синдром Марта — Штрауса (аллергический гранулематоз) | ?
Лекарственные средства |
Всегда | Значительная | Часто | Неблагоприятный |
| Синдром эозинофилии — миалгии | L-триптофан | Нет | Значительная | Обычно | Удовлетворительный |
Интерстициальные заболевания легких. Пневмофиброз.
Интерстициальные пневмонии/пневмопатии — большая разнообразная по причинам возникновения группа заболеваний легких, проявляющаяся схожими клиническими, функциональными, рентгенологическими и морфологическими признаками. Основными жалобами пациентов с этими заболеваниями являются одышка и общая затемненность легких при рентгенографии. Но у 10% больных, прежде всего с аллергическим пневмонитом, изменения на рентгенограмме могут быть не выявлены. Значительно более информативна КТ высокого разрешения. Она надежно выделяет из общей группы заболеваний легких интерстициальные процессы, их выраженность и распространенность, рано выявляет сопутствующие болезни (лимфаденит, опухоли, эмфизему).
Данные функциональных проб свидетельствуют о рестрикции, а данные гистологических исследований — об альвеолите с исходом в фиброз легких.
Интерстициальные заболевания легких подразделяют следующим образом:
- с известной этиологией, обусловленные инфекцией (вирусы, бактерии, грибки, пневмоцисты), органической и неорганической пылью, лекарственными препаратами (нитрофурантоин, блеомицин, бусульфан и др.);
- с неуточненной этиологией — альвеолиты (типичная интерстициальная пневмония, десквамационная интерстициальная пневмония, лимфоцитарная интерстициальная пневмония, гигантоклеточная интерстициальная пневмония, хроническая эозинофильная пневмония, облитерирующий бронхиолит с организующейся пневмонией) и пневмопатии при иммунных (коллагенозы, синдром Гудпасчера), гематологических (гистиоциоз, болезнь Бека), наследственных (туберозный склероз) заболеваниях;
- генетические синдромы: пульмональная мышечная гиперплазия, агаммаглобулинемии.
Интерстициальные заболевания легких составляют 1/4 часть всех заболеваний легких. В специальной литературе описано около 150 интерстициальных заболеваний, но основное количество их синдромов выявляют редко. Поэтому врачу обшей практики необходимы базисные представления об этой патологии и знания основных проявлений наиболее часто определяемых синдромов. Основную группу составляют интерстициальные пневмопатии, идиопатические или же криптогенные (альвеолиты), после ингаляций органической и неорганической пыли, при гранулематозах, васкулитах, так называемых коллагенозах. Как бы ни делились по разным классификациям интерстициальные заболевания, какой бы этиологии они не были, основные патогенетические механизмы у них общие. Вначале непосредственно токсическими субстанциями (чистый кислород, цитостатики) или косвенно (иммунные механизмы, свободные радикалы) поражается эпителий альвеол и эндотелий капилляров. В интерстиций и в просвет альвеол проникают клетки воспаления и иммунокомпетентные клетки, развивается альвеолит. В зависимости от типа и стадии воспаления доминируют различные клетки: нейтрофильные гранулоциты (фиброзирующий альвеолит), Т-лимфоциты (саркоидоз) или эозинофильные гранулоциты (хроническая эозинофильная пневмония). Если процесс не удается оборвать, альвеолит переходит в фиброз. Формируется «сетчатое легкое», или как его еще иногда называют «сотовое легкое».
Интерстициальная пневмония, или криптогенный фиброзирующий альвеолит, или идиопатический фиброз легких. По данным гистологического исследования цитологическим характеристикам бронхоальвеолярной лаважной жидкости и результативности кортикостероидной терапии выделяют две формы этого состояния: 1) типичную интерстициальную пневмонию и 2) десквамационную интерстициальную пневмонию.
Эти две формы различают соответственно по превалированию фибротических процессов и десквамационным или клеточным реакциям. Но нельзя исключить, что анализируемые формы являются этапами одного и того же процесса. Десквамационный или клеточный тип отражает острую раннюю стадию, а «типичная интерстициальная пневмония» соответствует хроническому течению или поздней стадии интерстициальной пневмонии с преобладанием склеротических процессов или фиброзирующему альвеолиту.
Причина интерстициальной пневмонии обычно остается неустановленной. Известно только, что у 30–33% всех больных с интерстициальной пневмонией или фиброзирующим альвеолитом болезни соединительной ткани с аутоиммунным компонентом (так называемые коллагенозы в традиционном широком плане) и васкулитами. Гистологически у всех больных интерстициальной пневмонией выявляют интерстициальные инфильтраты, состоящие из плазматических клеток, гистиоцитов, эозинофильных гранулоцитов и лимфоцитов. В альвеолах нейтрофильные гранулоциты, альвеолярные макрофаги и мононуклеары. При иммуногистологическом исследовании отмечают отложение иммуноглобулинов и комплемента. В промывных бронхоальвеолярных водах превалируют нейтрофильные гранулоциты. Микроскопическая архитектоника легких незначительно изменена, что отличает десквамационную интерстициальную пневмонию от фиброза легких и «типичной интерстициальной пневмонии». Хроническое течение проявляется выходом фибробластов в альвеолярный экссудат, формированием коллагеновых волокон, образованием «сотового (ячеистого) легкого», которое характеризуется образованием кистовидных одно- или многокамерных просветлений диаметром несколько миллиметров на фоне уплотненных легких. В сущности «сотовое легкое» по этому определению может быть только вторичным как исход пневмосклероза и интерстициального воспаления при интерстициальных пневмониях и пневмопатиях, хроническом облитерирующем бронхите, муковисцидозе. Но нередко, особенно у взрослых, применяя клинико-рентгенологические исследования, «сотовое легкое» невозможно отдифференцировать от первичного множественного кистоза легких. Тем более, что врожденные мелкие кисты могут протекать с формированием фиброза легких.
В клинической картине интерстициальной пневмонии на 1-е место выдвигается одышка (95%), вначале при нагрузке. Дыхание поверхностное и быстрое. Одышка вскоре появляется и в покое. Глубокий вздох сопровождается иногда остановкой дыхания. На 2-м месте по выраженности признака и частоте стоит непродуктивный кашель, иногда сопровождаемый периодическим повышением температуры, затем общая разбитость, артралгия, уменьшение массы тела. Перкуторно выявляется высокое стояние границ легких, что является достоверным признаком пневмосклероза (фиброза) — «синдром малого легкого». При аускультации дыхательные шумы прослушиваются хорошо, на высоте глубокого вдоха слышны крепитация и нежные мелкопузырчатые хрипы. Цианоз, деформация пальцев по типу барабанных палочек, признаки перегрузки правых отделов сердца и, наконец, «легочное сердце с правожелудочковой недостаточностью — этапы развития клинической картины пневмофиброза. В острую стадию криптогенного фиброзирующего альвеолита или идиопатического фиброза легких умеренно повышается СОЭ, возможен лейкоцитоз. У половины пациентов с фиброзирующим альвеолитом выявляют антинуклеарные антитела, у 12% антимитохондриальные, у 8% антитела к гладкомышечным клеткам. Наряду с этим у каждого третьего больного определяют РФ. Выявляют гаммаглобулинемию и иногда криоглобулины. Функциональные исследования на ранних этапах устанавливают снижение диффузионной способности легких, в покое газовый состав крови не изменен. При нагрузке рСО2 снижается, что является чувствительным показателем интерстициального процесса. Позднее снижаются жизненная и секундная емкости легких (индекс Тиффно остается в пределах нормы), возникает рестрикция, гипокапния и гипоксемия. При рентгеновских исследованиях в острую фазу болезни отмечают только общую замутненность («симптом молочного стакана») легочного фона и сетчатые инфильтраты, распространяющиеся дельтовидно-диффузно по всем легким от ворот к базальным отделам легкого. Реберно-диафрагмальный угол остается неизмененным. В последующем определяют диффузную сетчато-очаговую инфильтрацию, тяжистость легочного рисунка, корни широкие (ЛГ), верхушки легких длительное время остаются свободными. Появляется сотовость картины легкого. Диафрагма стоит высоко. В поздних стадиях за счет неравномерного склероза нарушается симметричность, возможно перетягивание трахеи в сторону от срединной линии. Диагноз «интерстициальная пневмония» основывается на данных клинико-рентгенологического исследования, но в основном на цитологическом анализе промывных вод бронхов и результатах биопсии. Установление диагноза вызывает большие трудности, когда острый период остался в прошлом и клиническую картину определяет пневмофиброз. Иногда невозможно найти первичное состояние, приведшее к пневмосклерозу, так что 45–55% всех его случаев остаются этиологически не объяснены.
Из заболеваний, требующих ДД при интерстициальной пневмонии, на 1-м плане вирусные пневмонии, туберкулез, грибковые инфекции и пневмоцистная пневмония. Диагноз «инфекционное поражение легких» подтверждается исследованиями крови, мокроты, бронхиального секрета, бактериологически, вирусологически, пункционной биопсией легкого. Данные общего обследования больного, наличие экстрапульмональных симптомов позволяют отдифференцировать интерстициальную пневмонию при коллагенозах от криптогенных вариантов. В ранних стадиях течения саркоидоза ДД не представляет сложностей, но когда саркоидоз приводит к пневмофиброзу, ДД порой представляется невозможной. Из других заболеваний необходимо учитывать гранулематоз Вегенера, идиопатический гемосидероз легких, лимфангиомиоматоз, альвеолярный микролитиаз. Наряду с иммунологическими исследованиями в ряде случаев приходится прибегать к биопсии легкого. Следует помнить и о возможности диффузного роста малигном (альвеолярно-клеточный рак, карциноматозный лимфангиоз, лейкоз и лимфома).
Большое значение для ДД имеет профессиональный анамнез. Вдыхание органических и неорганических веществ приводит к аллергическому альвеолиту. Так, известны «легкое фермера», силикоз, асбестоз и др. Количество лекарственных препаратов, способных приводить к развитию пневмофиброза, большое. Это вдыхание высокопроцентных кислородных смесей, прием цитостатиков (действующих в ряде случаев не непосредственно, а позволяющих активизироваться оппортунистической инфекции), фурадонина, салазопиридазина, ганглиоблокаторов, дифенил гидантоина, амиодарона, препаратов золота. Если повреждающий эффект кислорода и цитостатиков является дозозависимым, то прием фурадониновых препаратов запускает иммунный механизм.
Десквамационная интерстициальная пневмония — хроническое воспаление легких с инфильтрацией мононуклеарами. Поражает обычно курильщиков в возрасте 30–40 лет. В противоположность типичной интерстициальной пневмонии более диффузна. Инфильтрация (интерстиция) эозинофилами, лимфоцитами, плазматическими клетками выражена значительно меньше. Наиболее важное отличие десквамативной интерстициальной пневмонии от банальной интерстициальной — множество макрофагов в дистальных воздухоносных путях. Больных беспокоят одышка и сухой кашель. Рентгенологическая картина у 20% остается нормальной, а КТ высокого разрешения выявляет субплевральные очаги уплотнения. Ответ на прекращение курения и системную кортикостероидную терапию значительно лучше, чем при типичной интерстициальной пневмонии, а 10-летняя выживаемость достигает 70%.
Синдром Хаммена — Рича — острая интерстициальная пневмония с быстро развивающимся интерстициальным фиброзом легких. Пытаются проводить аналогии с ретроперитонеальным фиброзом Ормонда и системной склеродермией. Выявляют обычно у ранее здоровых людей. Средний возраст заболевших — 50 лет. У детей развивается очень редко. За 28-летнюю практику нами наблюдался этот синдром всего у 4 детей. Развивается остро, появляется и быстро прогрессирует одышка, цианоз, гемоптоэ. Физикальные данные в легких скудные. Рентгенологически выявляют сетчатость рисунка, милиарные и более крупные диффузно расположенные очаги. Поскольку биопсии проводят значительно позже дебюта болезни, острая экссудативная фаза практически никогда не улавливается. Фаза организации (фиброзирования) выражается утолщением межальвеолярных перегородок за счет отека и инфильтрации клетками воспаления, пролиферации фибробластов, гиалиновых мембран.
Большинство пациентов умирают в первые полгода после начала болезни. За счет развития соединительной ткани легкие настолько тяжелы, что тонут в воде.
Облитерирующий бронхиолит с организующейся интерстициальной пневмонией описан всего 15 лет назад. Развивается после вирусной инфекции, хорошо отвечает на кортикостероидную терапию. Основным признаком является кашель, мокрота, одышка, деформация пальцев по типу барабанных палочек. Обструктивный компонент, несмотря на поражение бронхиол, выражен мало. Преобладает рестрикция со сниженной диффузионной способностью легких. Рентгенологически наряду с признаками интерстициальной пневмонии определяют двусторонние пятнистые инфильтраты со склонностью к слиянию преимущественно в нижних долях. Гистологически воспалительную инфильтрацию выявляют не только в интерстиции, но и в окружности мембранозных и респираторных бронхиол.
Лимфоцитарный интерстициальный пневмонит — относительно благоприятная пролиферация лимфоцитов в интерстиции и альвеолярном пространстве. Диагностируют преимущественно у детей. У 3/4 больных зарегистрирована гипогаммаглобулинемия, у остальных синдром Шегрена, ВИЧ-инфекция. В интерстиции выявляют инфильтраты из лимфоцитов, плазматических клеток, центры размножения, многоядерные гигантские клетки без казеозных гранулем. Инфильтраты составлены из поликлональных (Т- и В-лимфоцитов), что отличает инфильтраты от моноклональных лимфом. Инфильтраты формируются вокруг сосудов и бронхов, хотя чаще в межальвеолярных перегородках.
Клинически заболевание дебютирует с кашля и одышки. Возможно повышение температуры тела, уменьшение массы тела, артралгия, плеврит. Симптоматика во многом определяется основным заболеванием. Рентгенологически выявляют узловые или линейные образования. Диффузионная способность снижена. Возможна тяжелая гипоксемия. В бронхоальвеолярной лаважной жидкости выявляют большое количество лимфоцитов.
Лимфоцитарный интерстициальный пневмонит может завершаться:
- спонтанным разрешением;
- разрешением после применения кортикостероидов и/или иммуносупрессантов;
- трансформацией в лимфому;
- пневмофиброзом.
Ревматические болезни, в том числе васкулиты, нередко протекают с поражением легких. Частота развития легочного синдрома при различных ревматических болезнях весьма неодинакова. Так, при ревматической полимиалгии она составляет не более 1%, при дерматомиозите — 10%, а при СКВ и склеродермии достигает 70% и выше. Поражение легких может быть как первичным, так и вторичным. Первичное поражение протекает по типу васкулита (СКВ), интерстициального поражения с формированием сотового легкого при склеродермии или гранулематозное при болезни Вегенера. Вторичное поражение легких обусловлено нарушениями вентиляции при миопатическом синдроме с развитиемаспирационнойпневмониипридерматомиозите, присоединением инфекции у пациентов с иммуносупрессией, побочным действием лекарственных препаратов, в частности золота, используемого для лечения при РА.
Экзогенный аллергический альвеолит является интерстициальным заболеванием легких, обусловленный реакциями гиперчувствительности I типа (обусловлена не преципитирующими антителами типа IgE) или III типа (обусловлена преципитирующими антителами типа IgG). Реакция определяется степенью дисперсности антигена, его связью с другими химическими веществами, длительность ингаляции, наследственностью. Во многих случаях этот синдром является профессиональным заболеванием. Причинами (наряду со множеством других субстанций) могут быть следующие антигены:
- Выделения птиц (работники птицеферм)
- Термофильные актиномицеты (Micropolyspora faeni, Micropolyspora vulgaris), «легкое сельскохозяйственного рабочего, или легкое фермера», багассоз, болезнь работников шампинариев
- Penicillium casei: легкое сыроделов
- Питуитрин (свиной и бычий белок в сыворотке крови и питуитарный антиген)
- Mycropolyspora faeni, Thermoactinomyces vulgaris и др.: легкое любителей кондиционеров и увлажнителей воздуха
- Грибки, обитающие в пыли коры пробкового дуба: субероз (болезнь легких сборщиков коры пробкового дерева и обработчиков пробок)
- Тырса деревьев Sequoia и подобных им, содержащая грибные споры Aureobasidium или Graphium: секвойоз (аллергический альвеолит краснодеревщиков)
- Пыль кофейных бобов: легкое сборщиков кофе
- Полиуретан, винилхлорид, толуол диизоцианат и др.: легкое работников химической промышленности
- Кроме того, выделяют альвеолит у сборщиков коры хинного дерева, инфицированного Cryptostroma corticate, работников по приготовлению солода (аллергизирующие агенты — Aspergillus fumigatus или clavatus) и т. д.
Патологоанатомически в центре долек выявляют очаги некроза по типу феномена Артюса, захватывающие респираторные бронхиолы, альвеолы и сосуды. На ранних этапах альвеолы инфильтрированы нейтрофильным и эозинофильными гранулоцитами, гистиоцитами, лимфоцитами. Отмечают сосудистые изменения, характерные для острого васкулита. Затем формируются интерстициальные мононуклеарные инфильтраты с гранулемами без очагов творожистого некроза, но с гигантскими клетками, и облитерирующий бронхиолит. В итоге формируется фиброз. Клиническая картина при всех этих состояниях однотипна. Постепенно нарастает одышка, кашель со слизистой мокротой, повышение температуры тела, уменьшение массы тела. При аускультации легких выслушиваются мелкопузырчатые хрипы, В крови нередок лейкоцитоз с эозинофилией. Острое начало через 6–12 ч после ингаляции этиологического агента отмечают не чаще, чем в 25% случаев. При гиперчувствительности пациента развивается астматический синдром. При функциональных дыхательных пробах рестриктивные нарушения внешнего дыхания, снижение диффузионной способности легких. Рентгенологически определяют множественные сливные милиарные и среднеочаговые тени, расположенные преимущественно в средних и нижних полях легких. Диагноз подтверждается выявлением преципитирующих антител. Состояние значительно улучшается после прекращения контакта с аллергеном. ДД проводят с другими интерстициальными процессами, БА, саркоидозом.
Пневмокониозы
Силикоз. Главный представитель пневмокониозов, заболеваний паренхимы легких, вызванных вдыханием неорганической (минеральной) пыли, содержащей большое количество свободного диоксида кремния (SiO2). Основанием для диагноза силикоза является указание в анамнезе на контакт с указанным профессиональным фактором. Даже рентгенологическая картина имеет относительное значение для диагноза. Верифицировать диагноз можно только при биопсии легкого и выявлении кристаллов кварца методом поляризационной микроскопии. Контакт с диоксидом кремния, содержащейся в кварцевых материалах, прежде всего профессиональный. Он типичен для проходчиков туннелей и штолен, горнорабочих, работников каменоломен, стекольной и керамической промышленности, формовщиков, полировщиков камня, литейщиков и др. Течение болезни определяется дисперсностью или (диаметр кристаллов не должен превышать 5 мк) и концентрацией диоксида кремния (кварца). Частицы от 0,01 до 3 мк оседают в терминальных бронхиолах вплоть до альвеол. Альвеолярные макрофаги поглощают частицы диоксида кремния и поступают в лимфатическую систему и интерстициальное пространство. Макрофаги высвобождают цитотоксические ферменты, запускающие цепочку преобразований, ведущих к развитию фиброза паренхимы легкого. Затем макрофаги гибнут, частицы кремния освобождаются и вновь поглощаются другими макрофагами. Патогенетический цикл повторяется. Именно кварц приводит к образованию гранулем в легких и развитию фиброза. Поэтому у проходчиков туннелей, шахт и штолен изменения в легких появляются уже через 2–4 года от начала работы, быстро прогрессируя, в то время как у работников открытых каменоломен характерные рентгенологические изменения в легких выявляют обычно не ранее, чем через 5–6 лет. Очень редки молниеносные случаи силикоза, которые в течение нескольких месяцев или 1 года приводят к летальному исходу. Такое течение свойственно массивнейшей экспозиции кварцевой пылью. Клинически этот вариант протекает с выраженной рестрикцией, нарушением диффузионной способности легких, фиброзом, уменьшением объема легких, ЛГ. Но чаше силикоз протекает субклинически, длительное время, иногда десятилетиями. Первыми признаками заболевания являются симптомы хронического бронхита с кашлем, отхождением мокроты, одышкой, разнообразными хрипами. Преобладает обструкция воздухоносных путей, рестрикция отодвигается на задний план. У плавильщиков силикоз протекает как смешанный пылевой силикоз, то есть с участием частиц железа и угля: силико-сидероантра- коз. Прогноз при этом состоянии благоприятнее, чем при собственно силикозе.
Рентгенологически силикоз подразделяется на четыре стадии.
- 0–1-я стадия. Начинающийся силикоз. Линейное или сетчатое усиление легочного рисунка, расширение ворот легких, едва распознаваемые мелкие очажки уплотнения диаметром до 1,5 мм.
- 1-я стадия. Усиление и увеличение теней корней легких. Нежные пятнисто-сетчатые очажки диаметром 2–4 мм в латеральных отделах верхних и средних долях легкого.
- 2-я стадия. Тесно расположенные узловые затемнения диаметром 4–6 мм в обоих легких, особенно по периферии («снежная буря»).
- 3-я стадия. Сливающиеся гомогенные затемнения, тяжистость рисунка, мелкие очаги, зоны эмфиземы, буллы, плевральные спайки.
Пациенты с 0–1-й и 1-й рентгенологической стадией силикоза жалоб обычно не предъявляют. Функция легких полностью компенсирована. Возможен кашель с отхождением мокроты, но он соответствует «индустриальному бронхиту». При 2-й, тем более 3-й стадии, с образованием конгломератов, появляется одышка, обструкция воздухоносных путей, снижение диффузионной способности, облитерация сосудистого ложа, умеренная гипоксемия, ЛГ, гипертрофия правых отделов сердца. У значительной части больных в крови выявляют аутоантитела к легкому, антинуклеарный фактор.
Международной организации труда (ILO1970/72) предложена рентгенологическая классификация пневмокониозов, пригодная для оценки силикоза, алюминоза, сидероза, бериллиоза и др. Тип затемнения обозначен буквами р, q, r, s, t, u.
р — очажки диаметром до 1,5 мм, q — очажки диаметром до 3 мм, r — узелки до 10 мм, s — нежные, t — средней интенсивности, u — грубые. Плотность расположения теней оценивается от 1 до 3. 1 — небольшое количество очажков, 2 — относительно равномерное распространение очажков по легочным полям, 3 — множественные густо расположенные очажки, не позволяющие оценить нормальную структуру легких. Очажки могут сливаться в фиброзные поля, которые эта же международная группа классифицирует по степени А, В и С. А — диаметр до 5 см, С — диаметр фиброзного поля больше, чем 1/3 легочного поля, В — промежуточная стадия между А и С.
ДД силикоза проводят с диссеминированным туберкулезом, для которого типичны, прежде всего, каверны, положительные туберкулиновые пробы и выявление микобактерий в мокроте и промывных водах бронхов. Следует указать, что силикоз часто приводит к обострению туберкулеза, сочетание этих двух болезней не может считаться редкостью. Чем больше в легких кремния, тем выше риск развития туберкулеза.
Синдром Каплана — крупноочаговые затемнения легких у работников угольных шахт, сочетающиеся с хроническим полиартритом. Выявляют приблизительно у 1/3 больных с хроническим артритом и пневмокониозом, их диаметр достигает 0,5–5 см. Гистологически затемнения представляют собой крупные ревматические гранулемы легких. В отличие от истинных пневмокониозов формируются очень быстро, могут быть единичными и множественными. Видимо, объясняются предшествующим поражением сосудов и интерстиция легких пылью, на фоне чего и формируются крупные ревматические клеточные инфильтраты.
Силикатозы, заболевания группы пневмокониозов, напоминающие по клинико-рентгенологическим и функциональным проявлениям силикоз, но обусловленные вдыханием несвободного диоксида кремния, а пылей силикатов. Силикаты — это минералы, содержащие диоксид кремния, связанный с другими элементами (магний, кальций, железо, алюминий и др.). Это асбестоз, алюминоз, бериллиоз, сидероз (у плавильщиков, сварщиков и работников прокатных цехов), талькоз (у работников резиновых производств), каолиноз (у работников фаянсовых и фарфоровых производств), «слюдяное легкое». Все эти состояния являются профессиональными заболеваниями. Практически все силикатозы не отличаются по клинико-рентгенологическим характеристикам от силикоза.
Асбестоз — наиболее частая форма силикатоза. Протекает без образования гранулем, поэтому рентгенологическая картина в легких отличается отсутствием узловых теней, но типична выраженная тяжистость, особенно вокруг тени сердца и в нижних полях легких. В последующем возможны очаговые тени и эмфизема. В мокроте у больных асбестозом выявляют так называемые асбестовые тельца. Их количество отчетливо коррелирует с длительностью контакта и концентрацией волокон асбеста во вдыхаемом воздухе. Асбестовые тельца — это волокна асбеста, на которых после фагоцитоза макрофагами отложился ферритин. Поэтому асбестовые тельца иначе называют «ferruginous bodies» и легко выявляют при окраске на железо. Туберкулез не является типичным осложнением при асбестозе. Наряду с пневмофиброзом для асбестоза типичны гиалиноз плевры (особенно базальных и париетальных отделов), бессимптомные рецидивирующие выпоты в плевру еще до манифестации легочных изменений, очаговый кальциноз плевры, особенно диафрагмальной. Характерное осложнение асбестоза — рак бронхов (риск особенно высок у курильщиков), желудочно-кишечного тракта и особенно мезотелиома плевры и брюшины. Вероятность развития мезотелиом прямо зависит от дозы и длительности контакта с асбестом. Обычно проходит 15–35 лет, но при высоких дозах минерала оказывается достаточно 1 года.
Беримиоз рентгенологически напоминает картину саркоидоза или поражения легких при ДБСТ (коллагенозе). Развивается у работников атомной индустрии, заводов по производству флюоресцентных ламп. В зависимости от скорости поступления дозы бериллия течение может быть острым или хроническим. Бериллиоз отличается от других пневмокониозов: он протекает по типу реакции гиперчувствительности и развивается только у 2% контактировавших с минералом. При остром течении заболевание протекает по типу тяжелой организующейся интерстициальной пневмонии, напоминающей вирусную. При хроническом течении в легких, ЛУ, селезенке и печени возникают гранулемы, очень схожие с саркоидными. Наряду с острым легочным бериллиозом как химически индуцированным пневмонитом возможно поражение конъюнктивы и кожи.
Металлокониозы обусловлены вдыханием некоторых металлов. К ним относятся баритоз («бариевое легкое» у работников, занятых в производствах тяжелого шпата), станноз (заболевание у плавильщиков олова, вызванное вдыханием его пыли или паров, сидероз вызывается вдыханием пыли железа). Скандий, иттрий, лантан и торий вызывают пневмокониозы у прожекторщиков, рабочих, занятых с дуговыми лампами, на производстве редкоземельных металлов. Описаны повреждения легких, вызванные вольфрамом, титаном, танталом и др.
Карбокониозы обусловлены вдыханием углеродсодержащей пыли (уголь, графит, сажа) и характеризуется развитием умеренно выраженного мелкоочагового и интерстициального цирроза легких.
Пневмокониозы от смешанной пыли. Антракосиликоз вызывается вдыханием смешанной пыли угля и породы, содержащей диоксид кремния. Характеризуется прогрессирующим, более тяжелым течением е развитием пневмофиброза.
При всех пневмокониозах проводят ДД с заболеваниями легких, протекающих с мелкоочаговыми затемнениями. Это туберкулез, прежде всего его милиарная форма, милиарный саркоидоз Бека, бронхопневмония, эозинофильная гранулема, вирусные пневмонии, бронхоэктазы, муковисцидоз, аллергический альвеолит, альвеолярный микролитиаз, гемосидероз идиопатический и при митральных пороках, гистоплазмоз, гранулематоз Вегенера, васкулиты и коллагенозы, амилоиодоз, болезни накопления, шоковое легкое, уремическое легкое, застойное легкое, альвеолярноклеточная карцинома, карциноматозный лимфангиоз, лимфомы и лейкемии, саркома Капоши.
Пульмональная мышечная гиперплазия, или мышечный цирроз легкого, или легочный миксоматоз с микрокистами. Прогрессирующее заболевание, вызванное гиперплазией гладкомышечных волокон в легких. Клиническая картина сводится к слабости, одышке, истощению, изменению ногтей по типу часовых стекол, а концевых фаланг по типу барабанных палочек, формированию правожелудочковой недостаточности. Рентгенологически в обоих легких определяется нежная симметричная сетчатость, со временем переходящая в рисунок «медовых сот» или ячеистого легкого. Увеличиваются ЛУ ворот легких, реже паратрахеальные. Гистологически выявляют массивное разрастание гладкомышечных волокон периальвеолярно, вокруг бронхов, интерлобарно и интерстициально, увеличение количества эластических волокон, склерозирование. Альвеолярные перегородки утолщаются, расширенные бронхиолы формируют микрокисты. Формирующийся альвеолярно-капиллярный блок определяет клиническую картину, хотя полных параллелей между блоком и вентиляционными нарушениями может не быть. ДД проводят с саркоидозом, пневмокониозами, туберкулезом, эмфиземой легких, карциноматозом легкого, хроническим отеком легких, пневмофиброз. Диагноз верифицируется только на основании данных биопсии.
Альвеолярно-клеточный рак, или бронхоальвеолярная карцинома, или аденоматоз легкого — достаточно редкое злокачественное заболевание, составляющее не более 5% всех случаев рака легких. Об этом типе опухоли следует помнить при интерпретации длительно сохраняющихся очагов затемнения в легком. Болезнь представляет собой не что иное, как малигнизацию эпителия бронхиол с местным метастазированием в альвеолы и может длиться от месяцев до 1 года. Самочувствие больного длительное время, несмотря на явные рентгенологические изменения, остается хорошим. Затем присоединяется упорный кашель и одышка, обусловленные гиперсекрецией слизи. Объем отделяемой за сутки мокроты при этом может достигать 1 л и более. Но у ряда больных кашель сухой, непродуктивный. В мокроте и промывных водах бронхов выявляют овальные клетки аденокарциномы, которые гистологически ничем не отличаются от метастатических клеток аденокарциномы толстой кишки или поджелудочной железы. Рентгенологическая картина определяется типом карциномы (локальная или диффузная) с образованием одиночного круглого очага или множественных сливающихся теней. В большинстве случаев это крупночаговое образование или диффузное затемнение в одном или обоих легких с нечеткими границами (см. главу Изменение корней легких. Расширение средостения).
Карциноматозный лимфангиоз проявляется двусторонними мелкоочаговыми линейными затемнениями, разбросанными неравномерно по всем легочным полям. Из-за перекрещивания этих полосочек создается впечатление сетчатой затушеванности легочных полей. ДД проводят с милиарным туберкулезом, пневмокониозом, саркоидозом Бека, вторичными пневмониями при застойных легких.
Саркома Капоши с локализацией в легких возникает при СПИДе у 20–35% больных. Саркома Капоши занимает 2-е месте среди всех заболеваний, ассоциированных со СПИДом, и является первым маркером ВИЧ-инфекции у 20% пораженных. Клинико-рентгенологические проявления неотличимы от вторичных оппортунистических пневмоний. Развивается одышка, сухой кашель, кровохарканье, истощение. При эндобронхиальном росте рентгенологическая картина может вообще не меняться. В других случаях определяется сетчато-узловая инфильтрация диффузная или ограниченная. Если саркома Капоши поражает слизистую оболочку бронхов, то при бронхоскопии находят синюшно-красные пятна в трахее и бронхах. ДД проводят с туберкулезом, атипичными микобактериозами, оппортунистическими инфекциями, которые сами часто сочетаются с саркомой Капоши.
Гемосидероз легких может быть первичным или вторичным. Первичный или идиопатический гемосидероз — очень редкое состояние неизвестной этиологиии, возникает преимущественно у мальчиков, реже у молодых мужчин. По схожести легочной симптоматики, гистологических изменений эластических волокон, изменению почек по данным биопсии (без клинических проявлений) высказывается мнение, что идиопатический гемосидероз легких — изолированный легочный вариант синдрома Гудпасчера без ощутимой почечной симптоматики. Гемосидероз легких протекает волнообразно или остро с кровохарканьем, симптомами воспаления легких и гипохромной анемией. Не исключены эпизоды жизнеугрожающих кровотечений. Гемосидероз в итоге приводит к пневмофиброзу. Рентгенологически характерны милиарные очажки затемнения. Гистологически выявляют диффузную инфильтрацию макрофагами, загруженными гемосидерином. Вполне вероятно, что ключом к пониманию идиопатического гемосидероза является гистологическое выявление легочного капиллярита с нейтрофильной инфильтрацией альвеолярных септ. ДД проводят со вторичным гемосидерозом легких при стенозе левого AV-отверстия и собственно синдромом Гудпасчера.
Синдром Гудпасчера — аутоиммунное заболевание из большой группы легочно-ренальных синдромов, в основе которого лежит реакция гиперчувствительности II типа с продукцией цитотоксических антител классов IgM и IgG. Антитела направлены против базальных мембран альвеол легких и клубочков почек. Первичной мишенью для антител является неколлагеновый (NC-1) домен цепи 3-альфа IVтипа коллагена базальной мембраны. Известна семейная концентрация синдрома, связь с гаплотипом HLADRw2 и разрешающим действием вируса гриппа А2. Чаще (70%) заболевают мужчины на 2-м десятилетии жизни. Появляется кровохарканье, гипохромная железодефицитная анемия. Уровеньжелеза в сыворотке крови снижен. Обычно почечная симптоматика развивается параллельно легочной, но может запаздывать на недели и даже месяцы. Рентгенологически в начале заболевания около ворот легких располагаются милиарные очаги, позднее распространяющиеся на средние и нижние поля легких. Спирографически рестриктивные нарушения вентиляции. В мокроте и в лаважной жидкости загруженные железом макрофаги (сидерофаги, или клетки пороков сердца). ДД проводят с другими формами коллагенозов, с узелковым периартериитом (табл. 21.4).
Таблица 21.4
ДД важнейших иммунологически обусловленных легочно-ренальных синдромов
| Легочные изменения | Почечные изменения | Клиническая картина |
| Иммунный альвеолит при наличии антител к базальной мембране альвеол | Нефрит как результат антител к базальной мембране клубочков | Синдром Гудпасчера |
| Циркулирующие иммунные комплексы | Иммунокомплексный нефрит | Идиопатический иммунокомплексный нефрит с легочным кровотечениями, СКВ, пурпура Шенляйн — Геноха, тромботически тромбопеническая пурпура, узелковый периартериит, гранулематоз Вегенера |
| Тромбоцитарные изменения | Нефрит с антителами к базальной мембране клубочков или иммунокомплексный нефрит | Острый нефрит с легочными кровотечениями при уремической тромбопатии, микроангиопатической тромбопении |
| Коагулолатический механизм | Иммунокомплексный нефрит | Терапия гепарином, коагулопатия потребления |
Альвеолярный легочный протеиноз (липопротеиноз) — редкое заболевание неизвестной этиологии, основным патофизиологическим механизмом которого является заполнение альвеол гранулярным PAS-положительным материалом, состоящим из белков и фосфолипидов. Развивается преимущественно у ранее здоровых женщин 20–60 лет. В ряде случаев развитию легочного липопротеиноза предшествует контакт с неорганической пылью (кварц, титан, алюминий), хроническая инфекция Pneumocystis саrinii, иммуносупрессия, миелопролиферативные и онкогематологические заболевания.
Патологический процесс может быть локальным или тотальным. В случае ограниченного варианта поражает в основном базальные и задние сегменты легких. Интерстициальный фиброз возникает крайне редко. Плевра и средостение не изменяются. Протекает с одышкой и картиной, напоминающей отек легких. Характерен кашель с отделением вязкой мокроты, в которой при специальной окраске выявляют мукопротеин, заполняющий альвеолы. Но возможны также и малосимптомые формы. Спонтанные ремиссии редки. Накопление белкового субстрата в альвеолах приводит к развитию дыхательной недостаточности, представляет хороший субстрат для присоединения бактериальной и грибковой инфекции. Предварительный диагноз можно установить клинически. Над пораженным легким выслушивается нежная крепитация. При дополнительных исследованиях определяют полицитемию, гипергаммаглобулинемию, повышение активности ЛДГ, уменьшение жизненной емкости легких, остаточного объема, диффузионной способности. Вдыхание 100% кислорода очень несущественно сказывается на показателях рО2 (внутрилегочный право-левый шунт). Рентгенологически типичен «синдром заполненных альвеол», особенно около ворот. Верифицировать диагноз позволяет исследование мокроты. Окончательный диагноз устанавливают только после биопсии легкого или бронхоскопии с сегментарным бронхоальвеолярным лаважем.
Альвеолярный микролитиаз — очень редкое наследственное заболевание, при котором до 70% альвеол оказываются заполненными кальциевыми микролитами. Иногда микролиты выявляют в мокроте. Течение заболевания длительное, одышка и цианоз повышаются постепенно. Определяются рестриктивные нарушения вентиляции, формируется легочное сердце.
Гистиоцитоз X — условное название, под которым понимают болезнь Абта — Леттерера — Сиве, Хенда — Шюллера — Крисчена и эозинофильную гранулему. При эозинофильной гранулеме легкого выявляют хронические легочные инфильтраты и гранулемы, состоящие из эозинофильных гранулоцитов, макрофагов, клеток Пирогова — Лангханса. Рентгенологически выявляют интерстициальную инфильтрацию, увеличение ЛУ и в далеко зашедших стадиях сотовое легкое. Инфильтраты и кистовидные просветления чаще располагаются в верхушках легких и верхних полях, не затрагивая ворота легких. У 70% больных развивается спонтанный пневмоторакс. У 20% больных с эозинофильной гранулемой развиваются костные изменения и несахарный диабет. ДД проводят с саркоидозом, бериллиозом, фиброзирующим альвеолитом.
Круглые очаги в легких. Круглые очаги в легких чаще протекают бессимптомно, выявляют преимущественно случайно при рентгенологическом исследовании и могут выглядеть как затемнение или просветление. Важнейший вопрос, который клиницист должен решить в подобной ситуации как можно быстрее, — это дифференцирование злокачественного и доброкачественного образования. У пациентов в возрасте младше 30 лет округлое образование в легких чаще доброкачественное. Им может быть порок развития (бронхогенная киста, артериовенозное соустье), доброкачественная опухоль (гамартома, дермоидная киста), постгравматическое образование (гематома), паразитоз (эхинококк) или инфекционно-воспалительное образование (туберкулома, каверна, абсцесс, гистоплазмоз). У людей в возрасте старше 40–50 лет причиной круглых очагов в легких чаще всего являются злокачественные опухоли. Ими могут быть рак бронхов, метастазы. Рентгенологические характеристики круглых очагов легких (единичные или множественные, контуры четкие или размытые, шаровидные или неправильной формы, с просветлением, с кальцинатами) позволяют во многих случаях установить диагноз с более высокой долей вероятности. Так, кальцинаты типичны для туберкуломы, но возможны и при раке бронхов (так называемый рубцовый рак). Большое значение имеют многоосевые и динамическое рентгеновское исследование. Удвоение круглых очагов в размере менее чем за 7 дней или больше чем за 450 дней свидетельствует о доброкачественности процесса. Диагноз верифицируют гистологически при пункции круглого очага в легком или при оперативном вмешательстве.
Солитарные (одиночные) круглые очаги в легких. Круглый одиночный очаг в легком в 40% случаев обусловлен злокачественной опухолью, в 45% гранулемой и в 15% доброкачественными процессами иной этиологии.
Злокачественные опухоли
Из злокачественных опухолей легких 1-е место занимает рак бронхов. Злокачественная опухоль чаше располагается в верхних долях легкого, границы очага нечеткие. В 3–9% случаев внутри очага выявляют кальцинаты, особенно при плоскоклеточном раке. Но кальцинация опухоли крайне редка. Рак бронхов и туберкулез нередко сочетаются (рубцовый рак). Рентгенологически рак бронхов (аденокарцинома) может манифестировать по нодулярному типу с множественным поражением легких, лобулярно ограниченному нодулярному типу с пневмоническими изменениями, по солитарно-узловому типу, по диффузному пневмоническому типу, по нодулярно-пневмоническому диффузному типу. Диагноз основывается на анамнезе, клинической картине, результатах цитологического исследования мокроты, тенденции образования к росту (удвоение размеров в течение 10–600 дней), метастазах в ЛУ и печени. Поскольку рак бронхов растет обычно медленно, то результаты цитологического исследования мокроты или промывных вод бронхов длительное время могут быть отрицательными. Поэтому самая надежная диагностическая методика в этом случае трансторакальная (закрытая) биопсия (осложнением являются так называемые трассовые метастазы, то есть метастазы по траектории движения удаляемой иглы) или открытая (торакоскопия, торакотомия) биопсия подозрительного очага. Медиастиноскопия оправдана в единичных случаях.
Опухоль верхушки легкого (Панкоста) протекает с болью в плечевом поясе (опухолевая инфильтрация плечевого сплетения, прилежащих ребер и позвонков), синдромом Горнера (инфильтрация шейных симпатических стволов), затем с парезом и атрофией мышц рук. Опухоль Панкоста гистологически представлена всеми вариантами рака бронхов (плоскоклеточный рак, аденокарцинома, крупно- и мелкоклеточный рак).
Рентгенологические ДД-отличия карцином, туберкулезных круглых очагов и доброкачественных опухолей приведены в табл. 21.5.
Таблица 21.5
Рентгенологические ДД-характеристики карцином, туберкулезных круглых очагов и доброкачественных опухолей легких
| Показатель | Карциномы, % | Туберкулезные очаги очаги,% | Доброкачественные опухоли, % |
| Величина >3 см | 75 | 42 | 64 |
| Быстрый рост | 80 | 19 | 12 |
| Асимметричность | 24 | 15 | 5 |
| Нечеткость контуров, полицикличность | 68 | 35 | 40 |
| Негомогенность структуры | 68 | 64 | 18 |
| Обызвествления | 2 | 13 | 16 |
| Очаги расплавления | 14 | 25 | Нет |
| Изменения лимфатических сосудов (признак Риглера) | 14 | 2 | Нет |
5% всех круглых солидных очагов легких составляют метастазы альвеолярно-клеточного рака, рака кишечника, молочной железы, множественной миеломы, ходжкинской и неходжкинской лимфом. Из всех перечисленных состояний круглые затемнения особенно типичны для лимфомы Ходжкина (лимфогранулематоза). Эти затемнения могут быть солитарными и множественными, а также выглядеть как большие сливные инфильтраты, напоминать вторичную пневмонию, туберкулезный процесс, рак бронхов. Диагноз основывается на том, что лимфома Ходжкина не поражает легкое изолированно. Изолированные первичные лимфомы легкого крайне редки. Наряду с этим возможны псевдолимфомы, лимфоидная интерстициальная пневмония, плазмоклеточноная гранулема и лимфоматоидный гранулематоз. Все эти состояния объединяются в группу первичных лимфопролиферативных заболеваний легких. Плазмоклеточная гранулема — доброкачественное заболевание, а другие лимфопролиферативные заболевания часто переходят в лимфому. Клинически лимфома легкого проявляется кашлем, болью в груди, кровохарканьем, ощущением затруднения дыхания при скудной общей симптоматике. Рентгенологически первичная злокачественная лимфома легкого выглядит как изолированное достаточно четко очерченное образование, не связанное со средостением. ДД проводят с раком бронхов, прежде всего мелкоклеточным, первичной хронической пневмонией. Диагноз возможен на основании гистологических исследований биоптата.
Доброкачественные опухоли
Если доброкачественная опухоль не достигает размеров, существенно уменьшающих дыхательную поверхность легких, то она протекает бессимптомно и выявляют случайно при рентгенологическом исследовании. Гамартома, фиброма, липома, хондрома, остеома выглядят как четко очерченные затемнения. Растут медленно, годами, нередко определяются включения кальция. Обычно располагаются на периферии, в то время как невриномы и тератомы, как правило, исходят из переднего средостения и могут достигать больших размеров. Удовлетворительное общее состояние обследуемого, отсутствие стремительного роста образования, неизмененные лабораторные показатели свидетельствуют в пользу доброкачественной опухоли. Некоторые доброкачественные и потенциально злокачественные опухоли (бронхоаденомы) растут эндобронхиально, способны вызывать кашель, нарушения вентиляции легких, пневмонию, ателектаз.
Круглые воспалительные тени в легких. Круглые тени в легких воспалительной природы обусловлены инфекционными или иммунными процессами. Причинами круглых солитарных воспалительных очагов являются инфекция (туберкулез, клебсиеллез, актиномикоз, аспирационная пневмония), грибковая инфекция (аспергиллез, гистоплазмоз, нокардиоз, кокцидиоидоз, нокардиоз, бластомикоз, крипотококкоз) и паразитозы (эхинококкоз, филляриоз). Для практического врача наибольшее значение по распространенности имеют туберкулез и эхинококкоз.
Иммунологически обусловленные круглые тени в легком выявляют при васкулитах, асептическом гранулематозе, ДБСТ (коллагенозах). Некробиотические очаги, расположенные множественно субплеврально в нижних полях легких, сочетаясь с плевральным выпотом, типичны для хронического полиартрита.
Туберкулома составляет до 90% всех воспалительных круглых инфильтратов легких. Диагноз основывается на данных анамнеза, туберкулиновых пробах, выявлении типичного интенсивного круглого затемнения в верхних долях легких, наличии вокруг мелких изменений легких, кальцинатов в туберкуломе и/или в ЛУ ворот легких, отсутствие роста образования. Чем больше по диаметру туберкулома, тем больше вероятность сохранения ее активности. Туберкулома диаметром 3 см и более должна быть удалена.
Эхинококкоз легкого следует подозревать при наличии одиночного или круглых множественных очагов затемнения, выявленных у пациента из эндемичного района (скотоводческие области), при содержании дома собак, при наличии плевральной боли, кашля, эозинофилии (не более чем в 20% случаев), положительных тестов непрямой иммунофлюоресценции, фиксации комплемента, кожного (Кацони). В мокроте крайне редко выявляют типичные эхинококковые крючки и обрывки мембраны. Разрыв мембраны с массивным выходом антигена способен вызвать анафилактический шок (опасность пункции кисты). Рентгенологическими признаками эхинококковой кисты легкого являются поясок просветления вокруг круглого очага затемнения, изменение формы затемнения на вдохе и отставание светлого пояска от очага при кашле. Тень может выглядеть как киста с уровнем жидкости. При ДД исключают доброкачественные и злокачественные опухоли легкого, туберкулому (особенно при кальцификации паразитарной кисты).
Круглые очаги другой этиологии. Междолевые выпоты и внутрилегочные гематомы обозначаются как «фантомные или ускользающие опухоли», поскольку они исчезают безо всякого лечения. Междолевой выпот, образовавшийся при сердечной недостаточности на рентгенограмме в прямой проекции выглядит как округлая тень, но в боковой проекции как веретеновидное образование. В качестве казуистических случаев описаны масляные инфильтраты легкого после длительного неумеренного закапывания в нос масляных капель (липоидные пневмонии), амилоидоз легкого. Возможны аномалии развития в виде бронхогенных кист, артериовенозные свищи, варикоз вен легкого, а также секвестры легкого.
Множественные круглые очаги легких. Причинами множественных круглых очагов легких являются все состояния, перечисленные при обсуждении солитарных очагов. Исключение представляет только рак бронхов. Наряду с малигномами и метастазами опухолей их причиной могут быть инфекционно обусловленные состояния (туберкулез, гистоплазмоз, множественные абсцессы), паразитозы (эхинококкоз), иммунные заболевания (саркоидоз, ревматоидный артрит, гранулематоз Вегенера), силикоз, пороки развития (кисты, артериовенозные соустья).
Метастазы выглядят как множественные некальцинированные четко очерченные очаги. Клинически на 1-й план выдвигается не легочная симптоматика, обусловленная метастазами, а картина первичной опухоли. Особенно часто метастазируют в легкое гипернефрома, семинома, хорионэпителиома, остеосаркома, лимфоретикулярная саркома, рак молочной железы, предстательной железы, щитовидной железы, поджелудочной железы, желудка и толстого кишечника, меланома. Метастазы саркомы обычно крупнее и четче очерчены, чем метастазы рака. Особенно четкие границы и медленный рост свойственен цилиндромам, слизепродуцирующим опухолям полости ротоносоглотки.
Гранулематоз Вегенера характеризуется множественными некротизирующимися гранулемами верхних дыхательных путей (первым проявлением может быть хронический насморк), язвенным поражением кожи, почечной симптоматикой и множественными очагами в легких, диаметром 0,5–8 см. Первоначально очаги выглядят как пневмонические инфильтраты, но очень быстро в центре появляется полость распада. Очаги могут закрываться, одновременно формируются новые. Исходом является рубцовое сморщивание легкого, присоединение вторичной бактериальной или грибковой инфекции. Клинически гранулематоз Вегенера проявляется лихорадкой, истощением.
На основании клинической картины и патогистологических исследований выделяют 5 вариантов асептического легочного гранулематоза. Наряду с «классическим» гранулематозом Вегенера известна его ограниченная (локализованная) форма без поражения почек и легких. Лимфоматоидный гранулематоз — Т-леточная лимфома с выраженной лимфоретикулярной пролиферацией и поражением кожи, ЦНС, легких, почек. Некротизирующий саркоидоподобный гранулематоз поражает только легкие. Исходом аллергического бронхолегочного аспергиллеза является бронхоцентрический гранулематоз.
Артериовенозные аневризмы — нечастая причина выявленных круглых очаговых теней в легких. Известны бессимптомные варианты. Но чаще отмечают цианоз (не обязательный или исчезающий при постгеморрагической анемии), полиглобулию, одышку, кровохарканье, в 80% случаев гипоксемию из-за право-левого шунта. При аускультации сердца позднесистолический шум, усиливающийся на вдохе и уменьшающийся на выдохе. Симптомы дебютируют в детском и подростковом возрасте, в период интенсивного роста организма, в дальнейшем медленно прогрессируют. Развернутая клиническая картина формируется к 3–4-му десятилетию жизни. У половины больных отмечают множественные кожные телеангиоэктазии и артериовенозные аневризмы в других органах. Типичным для артериовенозных соустий в легких является круглая четко очерченная тень с тяжистыми затемнениями в окружности. Артериовенозная аневризма чаще располагается по периферии легкого, может быть одно- и двусторонней, но излюбленно локализуется в правой нижней доле. Томография позволяет визуализировать сосудистые тени. Сосудистые фистулы легких чаще одиночные (64%), реже множественные (36%). При артериовенозных аневризмах без лечения в 10% случаев развивается инсульт, абсцесс мозга, ЛГ. Решающей для диагноза является ангиография. Выявление артериовенозных соустий в легких требует семейных обследований и консультации генетика, так как ангиома легкого — одно из проявлений многих генетических синдромов (самый известный из них — синдром Рендю — Ослера) и наследуется сцепленно с полом доминантно.
Каверны и кисты легких
Каверна — полость в легком, сформировавшаяся при расплавлении ткани легкого. Киста или булла — тонкостенное бессосудистое пространство, врожденное или приобретенное.
Каверна возникает в результате центрального некроза инфильтрата легкого или круглого очага. Некротизированная часть удаляется при кашле через бронхи. Так возникают туберкулезные каверны (более подробно см. выше) или полости при абсцедирующей пневмонии. При одиночной каверне следует думать о туберкулезе, распадающемся раке бронхов (10% всех случаев бронхокарцином протекают с распадом), о неспецифическом абсцессе легкого. Множественные каверны могут возникать при туберкулезе, септических абсцессах, гранулематозе Вегенера, метастазах (до 5% всех метастазов протекают с распадом).
Кисты легких могут быть врожденными, при которых жидкостное содержимое бронхогенной кисты откашливается, располагаются чаще в нижних долях легкого, и приобретенными. В этом случае они называются буллами. Множественные кисты легкого следует дифференцировать от «сотового легкого», являющегося конечным этапом пневмофиброза. Буллы располагаются чаще в верхних долях легкого. Отмечают при буллезной эмфиземе, при стафилококковых пневмониях, при эхинококкозе. Очистившиеся каверны иногда невозможно отличить от булл. Посправматические кисты располагаются чаще субплеврально. Кисты выглядят как тонкостенные четко ограниченные просветления, внутри которых нет привычного легочного рисунка, без перифокального воспаления. Крайне редко в полости кисты имеется жидкость, поэтому определяется либо горизонтальный уровень, либо круглая очаговая тень. При этом стенка может быть утолщенной. От гигантской кисты следует отличать агенезию легкого. При этом соответствующая сторона грудной клетки рентгенологически повышенной прозрачности, средостение смещено в сторону отсутствующего легкого, купол диафрагмы стоит высоко, противоположное легкое компенсаторно эмфизематозно.
ДД кист и каверн проводят с бронхоэктазами, секвестрами легкого, эхинококкозом, актиномикозом и более редкими грибковыми заболеваниями (гистоплазмоз, криптококкоз, кокцидиомикоз), некробиотическими гранулемами при ревматоидном артрите, гранулематозе Вегенера, антракосиликозом, силикозом, гематогенными метастазами, лимфомами, очень редко с саркоидозом.
Каверны, кисты и буллы могут бронхогенно обсеменяться аспергиллами. Внутри полости возникает сапрофитная грибковая колония — аспергиллома. Грибковый шар состоит из мицелия, фибрина, клеточного детрита. Типично расположение аспергилломы в верхней доле легкого. Рентгенологически в воздушной полости определяется свободно перемещающееся средней плотности шаровидное тело, иногда фиксированное в основании воздушной полости. Возможна кальцинация аспергилломы. В 30–40% случаев аспергилломы бессимптомны. В остальных случаях они протекают с кашлем, отхождением мокроты, кровохарканьем, повышением СОЭ, в крови определяются специфические преципитины. 10% аспергиллом спонтанно лизируются.
Абсцесс легкого
Причины развития абсцесса легкого многообразны. Это аспирация или бронхогенная инфекция, пневмония бактериальной или грибковой этиологии, травма, бронхообструкция инородным телом, муковисцидозным секретом или опухолью. Гематогенные абсцессы возникают при сепсисе, лимфогенно или по протяженности при амебных абсцессах печени. Клинически абсцесс легкого проявляется повышением температуры тела, кашлем, большим количеством мокроты, лейкоцитозом, токсической зернистостью нейтрофильных гранулоцитов, значительным повышением СОЭ. Физикальные выявления (притупление перкуторного звука, амфорическое дыхание, крупнопузырчатые хрипы) типичны только для гигантских абсцессов. Поэтому диагноз обычно основывается на общей симптоматике, результатах анализа мокроты и рентгеновских исследований. При опорожнении абсцесса мокрота гнойная, в ней присутствуют эластические волокна. При окраске по Граму выявляют смешанную флору, состоящую из грамположительных и грамотрицательных палочек и кокков. Типизируются гемолитические стрептококки, пневмококки, стафилококки, нейсерии, бактероиды, фузобакгерии, пептострептококки. Рентгенологически выявляется полость в легком, часто с уровнем жидкости, с толстыми грубыми стенками. Расположение абсцесса во многом зависит от его происхождения. При фридлендеровской пневмонии типичны абсцессы верхней доли легкого, при аспирационной нижней доли, чаше (2:1) правого легкого.
ДД проводят с туберкулезной каверной. Как правило, в последнем случае в мокроте содержится большое количество микобактерий. Имеются и другие легочные и лимфатические проявления туберкулеза, характерны положительные туберкулиновые пробы. Следует помнить о возможности развития междолевой эмпиемы, которая при прорыве в бронхи дает гнойную мокроту. Диагноз подтверждается методом томографии. Абсцесс легкого необходимо отличать также от распадающейся опухоли. Цитологические признаки позволяют установить правильный диагноз.
Абсцесс легкого при аспирации (см. Аспирационная пневмония) развивается у неврологических больных с нарушением глотания, при псевдобульбарном синдроме (миопатическая или миозитная слабость глотательных мышц), при операциях в полости рта, после алкогольного опьянения. Возбудителями гнойного процесса при аспирационном абсцессе является анаэробная инфекция полости рта: Bacteroides fragilis, В. oralis, Eikenella corrodens, В. melaninogenes, Fusobacterium nucleatum, Peplostreptococcus, Peptococcus, Propionibacterium, Eubacterium. Локализация абсцесса во многом определяется положением пациента в момент аспирации. У лежачих пациентов абсцессы развиваются в задних сегментах верхней доли или в верхушечных абсцессах нижней доли. При аспирации в положении сидя абсцессы развиваются в базальных сегментах правой доли.
Абсцесс как осложнение бактериальной пневмонии чаще развивается на фоне стафилококковой пневмонии, а также вызванной анаэробной или грамотрицательной флорой (фридлендеровская пневмония). Абсцессы легкого при пневмококковой пневмонии редки.
Абсцесс легкого при обструкции бронха. До 10% всех абсцессов легких обусловлены обструкцией бронха (у взрослых причиной этого является рак, у детей неудаленные инородные тела и полипы). Поэтому в каждом случае абсцесса легкого показана бронхоскопия.
Метастатические абсцессы легкого развиваются при эндокардите правых отделов сердца, при инфицированных тромбах тазовых вен, при хроническом гемодиализе с артериовенозным шунтом. Дифференцировать метастатические абсцессы приходится с постинфарктными кавернами, при этом необходимо учитывать, что 3% первично стерильных инфарктов инфицируются и абсцедируют.
Особый вариант метастатических абсцессов представляют амебные (Entamoeba histolyticum) абсцессы, которые в 95% случаев локализуются в средней и нижней долях правого легкого. Амебные метастатические абсцессы появляются или при непосредственном инфицировании в случаях разрыва субдиафрагмального абсцесса или лимфогенно трансдиафрагмально. Гематогенный вариант разноса амеб редок, абсцессы легкого при этом множественные, ими буквально «нафаршированы» оба легкие. 13% всех случаев амебных абсцессов печени приводят к инфицированию легких и плевры (эмпиема плевры). Значительно чаще при амебиазе отмечают стерильные плевральные выпоты. При возникновении бронхопеченочных или бронхобилиарных свищей вместе с мокротой при кашле отделяется желчь. Диагноз амебного абсцесса легкого основывается на выявлении в мокроте цист или трофоцитов.
Ателектаз
Безвоздушная легочная ткань без признаков воспаления (ателектаз) (рис. 21.2) возникает при сдавлении ткани легкого объемным процессом (компрессионный ателектаз) или при рассасывании воздуха в плохо или вообще не вентилируемом участке легкого в итоге перекрытия бронха (резорбционный ателектаз). Компрессионные ателектазы имеют небольшое диагностически практическое значение, так как клиническую картину и прогноз при них определяет основное заболевание (массивная опухоль, выпот в плевральную полость). Резорбционные ателектазы развиваются при опухолях бронхов (рак бронха, аденокарцинома), при слизистой пробке бронха, обструкции бронха инородным телом. Инородные тела бронхов — нередкая причина развития ателектаза, поэтому при каждом ателектазе показано проведение бронхоскопии, поскольку анамнез, клиническая картина (резкое начало надсадного мучительного кашля), данные рентгеновского исследования могут быть отрицательными. Инородные тела чаще локализуются в нижней доли правого легкого.
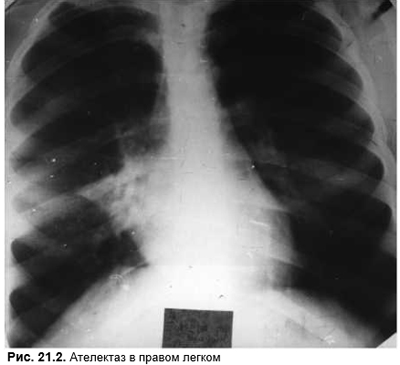
Линейные ателектазы развиваются исключительно при недостаточной подвижности диафрагмы (после хирургических вмешательств на органах брюшной полости), реже при эмболиях сосудов легкого, значительно реже при обструкции периферических бронхов секретом, отсутствии коллатеральной вентиляции, недостаточном образовании сурфактанта. Линейные ателектазы никогда не образуются при кардиальном застое в легком.
Симптоматика полностью зависит от скорости развития ателектаза, его объема и присоединения инфекции. Медленно развивающийся небольшой по объему ателектаз может быть бессимптомен или проявляться минимальными клиническими признаками. Быстрая обструкция бронха с массивным ателектазом, тем более инфицированным, сопровождается снижением АД, цианозом, одышкой, тахикардией, болью в груди и повышением температуры тела, притуплением перкуторного звука и ослаблением или даже полным исчезновением дыхательных шумов на местах коллапса легочной паренхимы. Диффузные микроателектазы типичны для респираторного дистресс-синдрома. Респираторный дистресс-синдром у новорожденных — это болезнь гиалиновых мембран, обусловленная дефицитом сурфактанта. Выявляют практически у всех детей, рожденных до 37-й недели гестации. Чем выше степень недоношенности, тем выше вероятность развития респираторного дистресс-синдрома. Но респираторный дистресс-синдром недоношенных представляет интерес для врача общей практики своими отдаленными последствиями (хронический бронхит, неврологические изменения).
Респираторный дистресс-синдром у взрослых может протекать как с очаговым, так и с диффузным рентгенологическим затемнением легкого, характеризуясь некардиогенным отеком легкого и гипоксемией. Вызывается множеством причин: сепсисом (до 30% всех случаев сепсиса протекают с респираторным дистресс-синдром), вирусными и бактериальными пневмониями, аспирацией желудочного содержимого, шоком, травмой грудной клетки, ожогами, вдыханием раздражающих газов, паров бензина, утоплением, жировой эмболией, острым геморрагическим панкреатитом, массивными гемотрансфузиями, токсическим действием чистого кислорода.
Патогенез заключается в концентрации активированных лейкоцитов и тромбоцитов в капиллярах, интерстиции и альвеолах, где они высвобождают провоспалительные простагландины, свободные радикалы, протеолитические ферменты, ИЛ. Развивается воспаление, нарушается тонус бронхов и сосудов. Плазма и кровь пропотевают в интерстиции и альвеолярное пространство. Растворяется сурфактант, возникают ателектазы. Бурно пролиферируют эпителиальные и интерстициальные клетки, быстро накапливается коллаген. За 14–30 дней возможно формирование пневмофиброза, ЛГ, тяжелой гипоксемии.
Клинические симптомы появляются через 24–48 ч после начала действия повреждающего фактора. Появляется одышка, втяжение межреберных промежутков при дыхании, развивается цианоз. Аускультативная картина может быть не изменена, но чаще выслушиваются крепитация, хрипы, свистящее дыхание.
Внелегочными проявлениями респираторного дистресс-синдрома являются:
- неврологические нарушения;
- тяжелая брадикардия, фибрилляция желудочков, упорная артериальная гипотензия, лактоацидоз;
- олигурия, почечная недостаточность;
- гипербилирубинемия, повышение активности АлАТ, АсАТ;
- илеус, желудочно-кишечные кровотечения;
- ДВС-синдром, лейкопения, тромбоцитопения;
- гипоальбуминемия.
ДД респираторного дистресс-синдрома проводят с кардиогенным отеком легкого (при патологии сердца давление в a. pulmonalis повышено, при респираторном дистресс-синдроме снижено), с тромбоэмболией сосудов легких, с первичными инфекциями легких.
Грыжи диафрагмы могут симулировать ателектазы, но рентгенография с контрастированием кишечника позволяет установить правильный диагноз.
Затемнения в правом сердечно-диафрагмальном углу
Усиленный легочный рисунок легких в этой области часто отмечают при застое в легких или при бронхоэктазах. Гомогенные четко ограниченные затемнения необходимо дифференцировать с опухолевым процессом, исходящим из легкого, из бронха, средостения, перикарда, плевры или диафрагмы и кистами, грыжами и разрывами диафрагмы. Пациенты с серозными кистами (из-за высокого давления жидкости в них они называются фонтанирующими).
большей частью бессимптомны. Кисты выявляют случайно. Разрывы диафрагмы анамнестически связаны с сильной резкой болью. Редкие парастернальные грыжи диафрагмы (грыжи Морганьи) располагаются паракардиально вентрально. КТ, обычная томография позволяют отличить органы брюшной полости, проникшие в грудную полость, от образований, исходящих из диафрагмы. Врожденная аномалия развития диафрагмы — диафрагмальный горб — клинически не значима.
Синдром средней доли
Поражение средней доли обусловливается отхождением аэрирующего бронха под тупым углом, его небольшим диаметром, большой длиной, его склонностью к коллапсу, значительным количеством ЛУ в устье бронха. Коллатеральная вентиляция средней доли неэффективна, поскольку междолевая плевра глубоко вдается между этой долей и ограничивающими ее верхней и нижней долями. Все эти условия многократно усилены в язычковой доле, тем более, что инфильтрация этой доли, проецирующейся на тень сердца, диагностируется хуже, чем в средней доле правого легкого. Синдром средней доли отмечают при замедленном рассасывании пневмонического инфильтрата, ателектазе средней доли, реже при ее склерозировании, при увеличении перибронхиальных ЛУ, при деформирующем бронхите, при туберкулезе и раке бронха. Последняя причина в развитых странах после снижения заболеваемости туберкулезом составляет у взрослых 30% всех случаев этого синдрома. Клинически синдром средней доли проявляется, как и другие варианты хронических неспецифических заболеваний легких, гнойной мокротой, длительным кашлем, упорной субфебрильной температурой, которая может изматывать больного в течение месяцев и даже лет.
Секвестр легкого
Секвестр легкого — аномалия развития, при которой висцеральные ветви аорты подходят к примитивной закладке легкого, отделенной от нижней доли и полностью автономной в артериальном и бронхиальном обеспечении. Функционально неполноценный отдел легкого инфицируется аэрогенно, что приводит к кашлю, отделению мокроты, повышению температуры тела. Рентгенологически в заднебазальных медиастинальных сегментах нижней доли легкого определяется неоднородное, пятнистое или линейное затемнение с участками просветления. В целом рентгенологическая картина очень разнообразна: псевдотуморозная, кистобронхоэктатическая, напоминающая эмпиемы или абсцесс. Окончательный диагноз секвестра легкого возможен после ангиографического исследования, выявляющего атипичное отхождение сосудов от аорты или только при оперативном вмешательстве. Кроме этого внутридолевого секвестра легкого, имеющего общую плевру с основным органом, возможен экстралобарный секвестр. По сути, это дополнительное легкое. При этом сегмент легкого развивается полностью самостоятельно, эктопически, в 90% случаев он связан с левым куполом диафрагмы, сочетается (30%) с грыжей диафрагмы или парезом ее купола. Венозный отток осуществляется, в противоположность интралобарному секвестру, через системные, а не через легочные вены.
Прозрачное легкое
Под тотальным просветлением понимают повышение прозрачности всего легочного поля. Субтотальным или обширным просветлением называют просветление большей части легочного поля.
Следует различать внелегочные и легочные причины синдрома тотального (субтотального) просветления (табл. 21.6).
Таблица 21.6
Основные причины синдрома просветления
| Внелегочное поражение | Заболевание легких |
| Отсутствие, недоразвитие ребер или мышц грудной стенки | Хроническая эмфизема легких |
| Гипоплазия молочной железы | Эмфизема межуточной ткани легкого |
| Эмфизема мягких тканей грудной клетки | Вентильный бронхостеноз со вздутием легкого (доли) |
| Пневмоторакс | Киста или кистоподобные образования |
| Диафрагмальная грыжа | Недоразвитие легкого с гипоплазией легочной артерии |
| Врожденная эмфизема доли | |
| Дизонтогенетические бронхоэктазы | |
| Пороки развития ветвей легочной артерии | |
| Компенсаторный гиперпневматоз |
Тотальное просветление может быть одно- или двусторонним. Двустороннее тотальное просветление чаще всего связано с хронической везикулярной эмфиземой легких (эссенциальная, идиопатическая эмфизема) — прогрессирующей болезни легких, при которой отмечают нарастающее расширение альвеолярных ходов и альвеол в результате атрофии и снижения эластичности легочной ткани. Двустороннее тотальное просветление чаще всего связано с хронической везикулярной эмфиземой легких (эссенциальная, идиопатическая эмфизема). Представляет собой прогрессирующую болезнь легких, при которой возникает нарастающее расширение альвеолярных ходов и альвеол при атрофии и снижении эластичности легочной ткани. Постепенно возникают крупные полости и картина буллезной эмфиземы.
Двустороннее повышение прозрачности может быть обусловлено двусторонним пневмотораксом, а также результатом аномалии развития сердца и легочной артерии, когда уменьшается приток крови в легкие.
Повышение прозрачности одного легочного поля отмечают при целом ряде состояний, среди которых наиболее клинически значимы следующие:
- Агенезия и аплазия легкого или его долей — порок развития, основными признаками которого являются полное отсутствие главного бронха и легочной артерии с одной стороны. Для этих больных характерны резкое западение половины грудной клетки, сужение межреберных промежутков, смещение трахеи, пищевода и сердца в сторону поражения. Здоровое легкое вздуто. Порок выявляется, как правило, случайно, при заболевании здорового легкого. Больные длительное время не предъявляют жалоб. Диагноз верифицируется томографически или при бронхоскопии, когда устанавливают, что трахея переходит в единственный главный бронх.
- Гипоплазия легкого и доли легкого. При недоразвитом рудиментарном легком главный бронх дает несколько ветвей, которые оканчиваются слепо в недоразвитой легочной ткани. Нередко эти бронхи расширены. Гипоплазия может быть выражена в разной степени, тяжесть ее устанавливается с помощью бронхографии. Патологию выявляют случайно при различных нагноительных процессах в легких. При этом повышение прозрачности легочного поля связано с компенсаторным гиперпневматозом.
- Врожденная долевая эмфизема. Заболевание выявляют вскоре после рождения ребенка, сопровождается резкой одышкой и цианозом. Чаще поражается верхняя доля левого легкого, которая увеличивается в объеме в 2–3 раза. Причины заболевания различны. Считается, что оно обусловлено клапанной закупоркой долевого бронха (складки слизистой оболочки, аномальный сосуд). Решающее значение имеет рентгенологическое исследование: повышенная прозрачность одного легкого, низкое стояние купола диафрагмы на этой же стороне, смещение сердца в здоровую сторону; на пораженной стороне — уменьшение экскурсии купола диафрагмы, отсутствие повышенной прозрачности легкого во время крика ребенка. Необходимо дифференцировать со следующими состояниями:
- эмфизема доли вследствие закупорки бронха инородным телом (необходима бронхоскопия под наркозом);
- спонтанный пневмоторакс при разрыве одной из булл (отсутствие легочного рисунка на рентгенограмме);
- гигантская воздушная киста или система кист (наличие стенок кист на рентгенограмме легких, отсутствие легочного рисунка).
Прогрессирующая дистрофия легких («исчезающее» легкое, или идиопатическая легочная атрофия, или буллезная легочная эмфизема). Уровень поражения — мелкие и мельчайшие бронхи, их стенозирование вследствие хронического воспаления, развитие дегенеративных изменений всех структурных изменений элементов легкого. Чаще всего поражаются верхние доли как одно-, так и двусторонне. Прогрессирующая дистрофия легкого приводит к легочному сердцу. Заболевание следует дифференцировать с синдромом Маклеода, при котором нарушение прозрачности имеет смешанный генез. Синдром характеризуется повышением прозрачности одного легкого, исчезновением сосудистого рисунка, смещением средостения в пораженную сторону на вдохе. При бронхографии и ангиопульмонографии нет контрастирования мелких бронхиальных и артериальных стволов.
*Не путать с тотальным легочным лаважем как лечебной процедурой при альвеолярном протеинозе.
**Пневмоцисты некоторые исследователи рассматривают как грибы, а не простейшие.